Kumar [PDF]
SEPSIS COMPLICAȚIE RARĂ & SEVERĂ A UNEI INFECȚII ia naștere când răspunsul imun la infecție devine inadecvat & de
83 0 112MB
Papiere empfehlen
![Kumar [PDF]](https://vdoc.tips/img/200x200/kumar.jpg)
- Author / Uploaded
- Maria Barbu
Datei wird geladen, bitte warten...
Zitiervorschau
SEPSIS
COMPLICAȚIE RARĂ & SEVERĂ A UNEI INFECȚII ia naștere când răspunsul imun la infecție devine inadecvat & det. DISFUNCȚIE DE ORGAN DISFUNCȚIA MULTIPLĂ DE ORGAN – DIN ȘOCUL SEPTIC MECANISMUL FIZIOPATOLOGIC FINAL PRIN CARE PAC. DECEDEAZĂ DIN CAUZA INFECȚIEI
FIZIOPATOLOGIE
n
O
DISFUNCȚIE DE ORGAN
zi
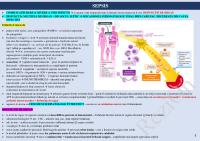
pattern-urile molec. asoc. patogeniilor (PAMPs) – ce includ componente ale patogenilor bacterieni + fungici + virali activează sistemul imunitar înnăscut (format mai ales din macrofage + monocite + granulocite + limfocite natural killer + cel. dentritice) – ac. activare are loc prin rec. Toll-like & rec. de lectină tip C (aflați pe suprafața cel. + rec. NOD-like + rec. RIG-I like aflați în citosol) ef. consecutive ale acestor evenimente (mediate prin supraexpresia a multiple gene) includ prod. de citokine inflamatorii – TNF£ + interleukine IL-1 & IL-6 consecințe ↑ apărării imune înnăscute + prod. de proteine hepatice de fază acută + eliberarea de microparticule ce conțin lipide & proteine pro-oxidante & coagulante + secreția de capcane neutrofile extracel. (NETs – fragmente de ADN + proteine + enzime antimicrobiene) eliberarea de microparticule & NETs + ↑ expresiei factorilor tisulari intravasculari IMUNOTROMBOZĂ – microbii sunt prinși în microtrombi, care la rândul lor atrag & activează leucocitele răspunsul înnăscut & bine conservat foarte eficient în controlarea & neutralizarea inf. locale când răspunsul depășește un anumit prag afectarea gazdei devine evidentă clinic – poate fi mediată de disfuncția mitocondrială & are drept consecință o producție deficitară de ATP & prin imunotromboză difuză (pe măsură ce activarea complementului ↑ permeabilitatea vasculară & provoacă CID) – consecința este accentuarea inflamației + deteriorarea perfuziei microvasculare + disfuncția de organ sepsisul devine un FENOMEN FIZIOPATOLOGIC ÎNTREȚINUT – asociat cu un catabolism marcat care îl alimentează
la nivel de organ sepsisul constituie un dezechilibru puternic al homeostaziei – disfuncția fiecărui sistem de organe afectează ⊖ funcția celorlalte solicitarea fiziologică nec. ↑ DC – atinsă la maj. pac. după repleție lichidiană sdr. în sine + acidoza asociată pot exercita o influență inotrop ⊖ asupra cordului vasoplegia duce la ↓ rezistenței periferice totale extravazarea capilară de plasmă & fluid bogat în proteine provoacă edem tisular – care ↓ livrarea de oxigen către celule la nivelul plămânilor poate cauza lez. pulmonare acute & sdr. de detresă respiratorie a adultului lezarea epiteliului intestinal duce la malabsorbție + translocarea de bacterii în fluxul sanguin – amplificând mai departe agresiunea septică
Re
afectarea renală acută FRECVENTĂ – se asoc. cu o ↑ a mortalității disfuncția cerebrală se manif. ca encefalopatie septică – variind de la somnolență & confuzie la comă
DEFINIȚIE
complexitatea sdr. septic NU poate fi eval. printr-un simplu test de dgn în 1991 sepsisului i-a fost asoc. conceptul de SINDROM DE RĂSPUNS INFLAMATOR SISTEMIC (SIRS) actual definiția este de SEPSIS-3 sepsisul este definit ca O DISFUNCȚIE DE ORGAN AMENINȚĂTOARE DE VIAȚĂ PROVOCATĂ DE UN RĂSPUNS ANORMAL AL GAZDEI LA INFECȚIE SIRS NU mai este util. pt definirea sepsisului – termenul de sepsis este rez. sdr. descris (spre deosebire de o simplă infecție) (* de ex – folosirea necorespunzătoare a termenului de urosepsis pt a descrie ITU este derutantă & disorsionează statisticile medicale !!!) examinarea unei baze de date electronice cu fișe ale pac. a permis autorilor def. SEPSIS-3 să definească criterii clinice care pot prezice cel mai bine care sunt pac. cu inf. ce vor dezvolta disfuncție organică amenințătoare de viață – în acest scop s-a fol. ca estimare surogat mortalitatea intraspitalicească (în. ter. intensivă ac. lucru s-a concretizat prin modif. ale scorului SOFA) SCOR SOFA ≥ 2 puncte pac. cu disfuncție de organ în cadrul sepsis-3 SCOR SOFA
TROMBOCITE HEPATIC BILIRUBINĂ CARDIOVASCULAR
3
4
≥ 53,3
< 53.3
< 40
< 26,7 & ventilat mecanic
< 13,3 % ventilat mecanic
≥ 150
< 150
< 100
< 50
< 20
< 20
20 – 32
33 – 101
102 -204
PAM ≥ 70 mmHg
PAM < 70 mmHg
dopamină < 5 μg/kg/min / dobutamină (orice doză)
dopamină 5,1 – 15 μg/kg/min / epinefrină / norepinefrină ≤ 0,1 μg/kg/min
15
13 – 14
10 – 12
6–9
< 110
110 – 70
171 – 299
300 – 440
SCOR DE COMĂ GLASGLOW RENAL CREATININĂ DIUREZĂ
dopamină > 15 μg/kg/min / epinefrină/norepinefrină > 0,1 μg/kg/min 440 < 200
cel mai bun predictor al decesului / nec. unei durate de spitalizare de ≥ 3 zile în unitatea de terapie intensivă qSOFA (NU are rol dgn – indică doar că pac. prez risc de a dezvolta sepsis & trebuie evaluat pt această patologie)
qSOFA este considerat ⊕ dacă se întrunesc minim 2 din criteriile următoare scor de comă Glasgow < 15
FR ≥ 22 respirații / minut
PAs ≤ 100 mmHg
ȘOC SEPTIC pac. cu sepsis al căror risc de deces este ↑ semnificativ prin prez. disfuncțiilor circulatorie & metabolică (clinic – au șoc septic pac. care nec. suport vasopresor pt menținere TAM ≥ 65 mmHg & care prez. o concen. ↑ a lactatului seric > 2 mmol/l – în pofida resuscitării volemice adecvate) RECUNOAȘTERE SEPSIS GRUPE AFLATE LA RISC
evoluția unei inf. simple spre sepsis / NU depinde de o serie de factori – precum virulența ag. patogen & încărcătura microbiană & locul inf. & răspunsul gazdei (ac. este influențat de fondul genetic / comorbidități / antecedente / tratamente cronice) grupele aflate la risc ↑ de a dezvolta sepsis includ o
vârstnici (> 65 ani) & pac. foarte tineri (nou-născuți)
o
pac. care au prez. în antecedente sepsis
o
pac. cu afecț. medicale imunosupresoare (HIV / asplenism / ciroză / boli autoimune)
o
pac. imunodeprimați iatrogen (cei aflați pe trat. imunosupresor – inclusiv corticosteroizi sistemici)
o
pac. cu dispozitive medicale permanente – mai ales dacă gravide
o
dependenți de alcool / droguri IV
SUPRAVEGHERE INTRASPITALICEASCĂ
zi
pac. internați risc mai ↑ de a dezvolta sepsis decât pac. din comunitate maj. spitalelor autorizează personalul secției să solicite ajutor la un anumit prag al scorului NEWS 2 (folosit în MB) în multe cazuri – acest lucru se bazează pe scor NEWS total de 2 din 5 / mai mare screening sepsis evaluarea riscului de către un clinician experimentat & informat + posibilitatea ca un pac. care se deteriorează să dezvolte sepsis (această probabilitate ↑ în prez. unei alterări fiziologice extreme / în suspiciuni semnificative legate de istoricul medical recent / în prez. unei lez. renale acute / la valori ↑ ale lactatului seric) – așa cum se descrie în ghidurile NICE
Re
O
o
n
acestea traversează barierele normale împotriva inf.
INSTRUMENT DE STRATIFICARE A RISCULUI LA ADULȚI & COPII & TINERI ≥ 12 ANI – LA CARE SE SUSPICIONEAZĂ SEPSIS CRITERII DE RISC ÎNALT
CRITERII DE RISC MODERAT SPRE CRESCUT
CRITERII DE RISC SCĂZUT
ISTORIC
dovezi obiective de alterare a statusului mental
istoric oferit de pac. / prieten / familie despre un comportament alterat nou instalat / status mental alterat istoric de deteriorare acută a abilităților funcționale sistem imun deficitar (boală / droguri – inclusiv steroizi orali) traumă / interv. chir. / proceduri invazive în ultimele 6 săpt.
comportament normal
RESPIRATOR
FR ↑ (≥ 25 respirații/min) + nevoie nou instalată de oxigen (40% / mai mult) pt menținerea saturației > 92% (sau < 88% în BPOC)
FR ↑ - 21-24 respirații/min.
fără riscuri
TA
TAS ≤ 90 mmHg / PAs cu > 40 mmHg/sub valorile normale
TAS 91-100 mmHg
fără riscuri
alură ventriculară ↑ (> 130 bpm) + fără diureză în ultimele 18h + pac. cateterizați urinar – diureză < 0,5 ml/kg de urină în oră
alură ventriculară ↑ 91-130 bpm (la gravide 100-130 bpm) / aritmie nou instalată fără diureză în ultimele 12-18 ore pac. cateterizați urinar – diureză 0,5-1 ml/kg de urină per oră
fără riscuri
CATEGORIE
TEMPERATURĂ
dgn pus pe baza obs. clinice & unor teste la patul bolnavului – pt a minimiza timpul până la instituirea trat. dat fiind faptul că antibioterapia timpurie poate schimba parcursul natural al sdr. este contraproductivă așteptarea prealabilă a rez. de laborator & altor investigații (când este disponibilă – poate fi ft utilă măsurarea lactatului printr-un test POC) nivelul lactatului valoare prognostică la pac. cu sepsis – valoare ↑ NU trebuie ignorată & este un semn de insuf. organică (chiar și la pac. care aparent evoluează bine)
ORIGINE SEPSIS
fără erupții cutanate care nu se decolorează la vitro-presiune
sepsisul poate fi dobândit în comunitate / este asociat asistenței medicale ambulatorii/intraspitalicești afecțiunea dobândită comunitar sepsis instalat în primele 48h de la internarea în spital afecțiunea dobândită în spital se instalează după 48h sepsisul asociat asistenței medicale – un subgrup al sepsisului dobândit comunitar sepsis instalat la
pac. externați în ultimele 30 zile
pac. din unități de îngrijire cronică – dar cei care locuiesc în comunități închise
zi
semne potențiale de infecție – inclusiv eritem / tumefiere / scurgere din situl chirurgical / delabrarea plăgii
Re
tegumente marmorate / cenușii + cianoză tegumentară a buzelor / limbii + erupții cutanate care nu se decolorează la vitropresiune
O
TEGUMENT
temperatură timpanică < 36℃
n
CIRCULAȚIE & HIDRATARE
pac. care acceseaă trat. medical ambulatoriu (ex – pac. care nec. hemodializă)
infecții dobândite comunitar o
au tendința să fie mai severe & sunt adesea cauzate de microorganisme virulente (dar mai degrabă sensibile la antibiotice) – S. aureus / Streptococcus pneumoniae / E. Coli / Klebsiella pneumoniae / Neisseria meningitidis
o
cele mai frecvente origini ale infecției tract urinar + tract biliar + tract respirator inf. (pneumonie) – mai rar originea poate fi endocardită inf. / meningită
microorganismele care cauzează INFECȚII NOSOCOMIALE o
mai puțin virulente & adeseori multirezistente – sunt mai dificil de tratat
o
exemple – Stenotrophomonas maltophilia & Acinetobacter baumannii
o
infecțiile – deseori asoc. unor proceduri / montării dispozitivelor medicale (riscul sepsisului dobândit în urma procedurilor medicale poate fi ↓ prin profilaxie antibiotică adecvată)
* în sepsisul asoc. prez. dispozitivelor medicale (cateter urinar blocat / cateter intravascular infectat) trebuie îndepărtate (controlul sursei) TABLOU CLINIC
rigiditate
dispnee
dureri musculare
vărsături
tegumente marmorate
senzație de rău
n
tahicardie
tahipnee
hTA
periferie caldă
vasodilatație periferică
oligurie
confuzie
somnolență
O
semnele corespund originii infecției & se asociază cu cele ale inflamației sistemice
zi
sepsis dificil de dgn în fază timpurie semnele & simptomele evoluează în mod variabil de-a lungul unui continuum – de la inf. localizate la semne sistemice ale disfuncției de organ insuficiența de organ evoluează progresiv la unii pac. & la alții pot manif. o deteriorare abruptă în decursul a câteva ore, de la simpt. minore spre disfuncție multiplă de organ NU există simpt. patognomonice – dar în general pac. acuză (pe lângă simpt. infecției subiacente)
Re
pac. imunodeprimați pot prez. puține semne & simptome ale inflamației (cele asoc. răspunsului fiziologic ar trebui să fie prezente) investigațiile relevă markeri nespecifici ai inflamației & ai disfuncției de organ (* imagistica poate ajuta la identif. originii infecției !!!) o
leucocitoză
o
CRP ↑
o
creatinină + bilirubină - ↑
o
trombocitopenie
o
posibile infiltrate pulmonare (evidențiate pe RX toracic)
o
aritmii – pe ECG
SEPSIS ÎN SITUAȚII SPECIALE PACIENȚI ÎNTORȘI DIN CĂLĂTORII
sunt nec. istoric amănunțit al bolii + datele călătoriei + zonele vizitate + mom. de debut al simptomelor expunerile care generează risc de infecție tropicală investigate & pac. trebuie chestionați cu privire la profilaxia malariei / o imunizare ant. călătoriei trebuie evaluate posibilitatea febrei hemoragice virale (la pac. cu febră în primele 21 zile de la întoarcerea dintr-o regiune endemică) & cea a coronavirusului sdr. respirator al Orientului Mijlociu (MERS-CoV) (la pac. cu debut al simpt. respiratorii în primele 14 zile de la întoarcere) investigații minime hemoculturi + screening al malariei + analize sanguine de rutină
DEPENDENȚI DE DROGURI INJECTABILE
PAC. NEUTROPENICI
sepsisul apare la pac. hemato-oncologici cel mai adesea după chimioterapie din cauza riscului ↑ de infecții cu bacil piocianic trat. antibioic empiric cuprinde piperacilină / tazobactam (tazocin) ± aminoglicozid
PAC. IMOBILIZAȚI
zi
în faza acută acești pac. sunt îngrijiți cel mai frecvent într-o unitate de terapie intensivă cel mai mare risc dispozitive medicale implantarea unor pachete de îngrijire legate de instalarea & întreținerea dispozitivelor minimizează riscul de inf. cauzată de organisme multidrog rezistente (este mai greu de tratat) escare prevenite cu ajutorul saltelelor & rotirea periodică a pac. indivizii care au lez. ale măduvei spinării semne & simptome de disreflexie autonomă – mai degrabă decât infecții (dacă local. inf. este sub nivelul lez. nervoase)
TRATAMENT SEPSIS
Re
n
maj. ep. de sepsis legate de tromboflebite infectate / abcese locale la niv. injecției/în jurul ei cele mai frecvente bacterii cauzatoare de sepsis S. aureus sensibil la meticilină / rezistent la meticilină & Streptococcus pyogenes uneori inf. stafilococice pot disemina spre localizări distante – valve cardiace / col. vertebrală / articulații (dacă se infectează valva tricuspidă – se poate prod. embolism pulmonar, având ca rez. abcese pulmonare multiple) – pac. nec. adesea trat. antibiotic săptămâni întregi după controlul sursei (drenarea colecțiilor paraspinale / lavaj artroscopic / (uneori) înlocuirea valvei tricuspide) pac. dependenți de droguri injectabile mai predispuși la pneumonie de aspirație / empiem – din cauza refluxului diminuat de tuse & nivelului fluctuant de conștiență (rareori – când sucul de lămâie este folosit ca solvent, fungii din sânge pot prod. endoftalmită) – îngrijile optime includ implanturi intravitroase cu amotericină + trat. antifungic prelungit
O
PIATRA DE TEMELIE TRATAMENTUL IMEDIAT AL INFECȚIEI & COMPENSAREA INSUFICIENȚEI DE ORGAN
SEPSIS = URGENȚĂ MEDICALĂ TRATAMENTUL & RESUSCITAREA TREBUIE INIȚIATE FĂRĂ ÎNTÂRZIERE
SEPSIS SIX pachet de îngrijiri ce include antibioterapia cu spectru larg 1. administrare oxigen pt a menține SpO2 > 94% 2. recoltare hemoculturi 3. începere trat. cu antibiotic cu spectru larg 4. administrate lichide rapid 5. măsurare nivel lactat 6. monitorizare diureză + bilanț hidric orar
CAMPANIA SURVIVING SEPSIS (SSC) elaborează regulat ghiduri internaționale actualizate pt trat. sepsisului & al șocului septic
RESUSCITARE INIȚIALĂ
începere resuscitare volemică IV cu sol. cristaloide 30 ml/kg în primele 3h
continuare adm. de lichide – în fcț. de evaluarea hemodinamică & se utilizează variabile dinamice pt a stabili răspunsul
menținere TAM la 65 mmHg
ghidare resuscitare pt normalizare valori lactat – la pac. cu valori ↑
SCREENING pregătire sisteme de screening ale sepsisului la pac. acuți cu risc ↑
n
DIAGNOSTIC obținere culturi înainte de a începe trat antibiotic TERAPIE ANTIMICROBIANĂ adm. antibiotice IV în prima oră de la recunoașterea sepsisului
începere cu ter. empirică cu spectru larg – cu scopul dezescaladării odată cu identif. patogenului & sensibilității acestuia + evaluare zilnică a dezescaladării
CONTROLUL SURSEI stabilire cât mai rapidă dgn anatomic & pregătire control sursă de urgență
îndepărtare dispozitive de acces vascular infectate – cât de repede după montarea unui nou acces vascular
TERAPIE LICHIDIANĂ
adm. lichide rapid – când e nevoie
util. soluții cristaloide – fluidul de primă intenție recomandat
luare în calcul albumină umană – când sunt nec. volume mari de lichid
evitare soluții de hidroxietil amidon
Re
zi
O
CORECTARE INSUFICIENȚĂ CIRCULATORIE – RESUSCITARE VOLEMICĂ
resuscitarea volemică primul pas pt menținerea perfuziei organelor SSC recomandă infuzia a cel puțin 30ml/kg de sol. cristaloide – în primele 3h de la stabilirea dgn această resuscitare timpurie cu volume mari este o practică comună a sistemelor de sănătate cu resurse suficiente (totuși – resuscitarea în bolus NU este benefică tuturor pac.) 2 studii au dem. că resuscitarea volemică la pac. cu sepsis ↑ mortalitatea – în ciuda îmbunătățirii inițiale a indicilor de perfuzie (explicațiile includ o lipsă a trat. care să contracareze ef. sec. nocive ale resuscitării volemice cu vol mari & lez. de reperfuzie excesivă care poate fi mai severă la o pop. care se prez. la medic tardiv în evoluția bolii)
ANIHILAREA FACTORULUI MICROBIAN – TERAPIE ANTIMICROBIANĂ & CONTROLUL SURSEI DE INFECȚIE
un studiu retrospectiv pe pac. cu sepsis a evid. că după instalarea hTA – riscul de deces a ↑ cu câte 7,6% pt fiecare oră de întârziere în adm. trat. antibiotic cu spectru larg date mai recente au confirmat ↑ mortalității proporțional cu timpul până la prima adm. de antibiotic – ac. concluzie este plauzibilă biologic deoarece încărcătura microbiană este responsabilă de răspunsul imun care, la rândul său, potențează sdr. septic NU orice inf. poate fi vindecată folosind doar trat. antimicrobian colecțiile infectate cu vascularizație neadecvată / absentă (abcese profunde / proteze infectate / dispozitive intravasculare) nec. îndepărtare – ac. proces nec. chir. deschisă / drenaj percutan CONTROL AL SURSEI
PROBE BIOLOGICE UTILE & EXAMINAREA ÎN LABORATOR
LCR
scaun
vârfuri de catetere vasculare
puroi
n
urină din jet mijlociu
O
când bacteriile cresc în cultură pură inf. contribuie la definirea sediilor de infecție & laboratorul poate furniza date despre susceptibilitatea bacteriilor – mai ales când rezistența la antibioticele uzuale NU poate fi anticipată (ex – inf. de tract urinar asoc. cu bacteriemie cu germeni Gram ⊖ precum E.Coli / K. Pneumoniae – în care este greu de anticipat susceptibilitatea la beta-lactamine / chinolone / aminoglicozide – util. adesea ca ter. empirică) la pac. stabili al căror sediu de inf. rămâne nedefinit inv. imagistice pot evidenția colecții care nec. drenaj / interv. chir. met. moleculare de identif. a patogenilor – fără însămânțare & cultivare pot îmbunătăți viteza & sensibilitatea dgn microbiologic – deși util. acestor tehnologii NU este încă răspândită dacă însămânțările dintr-o probă tisulară sunt ⊖ după exp. la antibiotic trebuie testate cu ajutorul PCR 16S la pac. cu inf. cronice stabile (picior diabetic / osteomielită / insuf. respiratorii cronice) care prez. rareori semne de sepsis trat. empiric poate fi temporizat până la obț. de probe de la niv. tisular profund / puroi / spută (tampoane superficiale – rar util. & pot compromite decizia) maj. rez. sunt valabile după 72h acesta fiind mom. în care se poate trece la raționalizarea util. antibioticelor
zi
recoltare de hemoculturi înaintea începerii trat. antibiotic empiric – foarte important chiar și la pac. cu sepsis acut / decompensat (la adulți se recoltează minim 5 ml de sânge – care se inoculează în flacoanele de cultură aerobă & anaerobă) singura excepție septicemie meningococică – în care adm. de antibiotice NU trebuie întârziată antibioterapie înainte de recoltare poate duce la rez. ⊖ al hemoculturilor – dar PCR pt ADN bacterian din sânge poate detecta ag. patogen bacterian în alte infecții acute posibilitatea de a recolta probe înainte de inițierea antibioterapiei va depinde de stabilitatea stării pac. – exemplele includ
Re
IDENTIFICARE MOLECULARĂ A AG. INFECȚIOȘI CARE PROVOACĂ SEPSIS
în timp ce metodele care implică prelevarea de culturi rămân standardul de aur – dezavantajele lor includ o întârzierea obț. rezultatelor (în general durează 24h pt ⊕ & 48h pt identificare bacteriană fermă) o culturile pot fi ⊖ - dacă înainte de recoltare au fost adm. antibiotice 2 metode au fost acceptate în practica clinică o
o
REACȚIA DE POLIMERIZARE ÎN LANȚ (PCR) 16S
ARN ribozomal 16S – componentă a subunității 30S a tuturor ribozomilor la procariote
din cauza evoluției lente a zonelor conservate din interior genelor, la care primerii ADN se pot alipi (permițând amplificarea PCR) – secvențierea reg. histopervariabile poate fi util. pt detectarea & încadrarea într-o anumită specie a bacteriei dintr-o varietate de specimene clinice
spre deosebire de culturi – acest t. dgn NU oferă date despre susceptibilitate, dar prezintă valoare în special pt probele clinice din care sunt ⊖ din cauza expunerii la antibiotice
SPECTROSCOPIE ÎN MASĂ PRIN SISTEMUL MALDI-TOF tulpinile bacteriene sunt fixate într-o matrice care este apoi fragmentată & supusă spectroscopiei în masă
fiecare fragment al matricei care conține proteine are masă / sarcină diferită – permitând generarea unui profil spectral unic pt fiecare specie de bacterii
uneori – genele care conferă rezistența la antibiotice sunt detectate de sistemul MALDI-TOF (S. aureus rezistent la meticilină prod. un profil spectral dif. de cel al S. aureus sensibil la meticilină)
CONTROLUL SURSEI trat. inf. antibioterapie adecvată + înțelegere a originii inf. ocazional – sunt nec. manevre în aceste locuri (CONTROLUL SURSEI) dispozitivele biomedicale sunt asoc. frecvent cu infecție & controlul sursei nec. îndepărtarea cateterelor intravasculare + urinare infectate (în special când sunt blocate)
obstrucția tracturilor biliare & urinare – cauză frecventă de sepsis poate fi nec. recurgerea la stent biliar / cateter urinar / nefrostomă
colecții intraabdominale + empiem + colecții paraspinale – nec. drenare
dacă există inf. intraarticulară – este nec. un lavaj artroscopic & în cazul unei proteze articulare – sunt nec. debridare + ablație endoproteză
valvectomie – util. tot mai mult pt optimizarea trat. endocarditei infecțioase (mai ales în inf. acute cauzate de S. aureus)
debridarea chir. a țes. infectat – pas al trat. fasceitei necrozante monomicrobiene cauzată de S. pyogenes / al gangrenei Fournier
O
adm. trat. antimicrobian – util. cu prudență a antibioticelor COMPONENTĂ CHEIE în lupta împotriva apariției organismelor multirezistente – adm. antibioticului potrivit pt boala potrivită & în doza potrivită & cu durata potrivită
ASPECTE DE AVUT ÎN VEDERE ÎNAINTEA ÎNCEPERII ANTIBIOTERAPIEI EMPIRICE
zi
TRATAMENT ANTIMICROBIAN
n
Re
în maj. spitalelor există o politică a antibioterapiei empirice diferă în fcț. de prevalența locală a rezistenței antimicrobiene pt a prescrie în mod corespunzător antibiotice trebuie identif. poarta de intrare a inf. pe baza manif. clinice & altor investigații rez. microbiologice ant. – inf. / colonizările cu Enterobacteriacee prod. de betalactamază cu spectru întins utile în alegerea antibioterapiei potrivite
parametrii care trebuie evaluați la alegerea inițială a regimului antibiotic includ o
calea de administrare
o
frecvența administrării
o
durata trat.
o
monitorizarea posibilei toxicități
o
unde este nec. – niveluri terapeutice
o
adjustarea dozelor în insuf. hepatică / renală
o
nevoia de ter. adjuvantă
o
antibioterapie alternativă pt alergiile la penicilină (severe / nu)
ANTIBIOTERAPIE DUPĂ 72H
la 72h – când maj. culturilor devin disponibile trebuie luată una din urm. 5 decizii o OPRIRE TRAT. ANTIBIOTIC – simptome de sepsis (precum confuzia) pot fi cauzate de un nr. mare de factori & după o per. de supraveghere + reevaluare a investigațiilor, încetarea antibioterapiei este potrivită dacă se consideră că pac. NU au avut totuși infecție o
DEZESCALADARE ANTIBIOTERAPIE CĂTRE TRAT. PER OS – în inf. necomplicate (pneumonie / pielonefrită) trat. poate fi schimbat de la IV la trat. p.o. după 2-3 zile, dacă pac. este stabil clinic & prez. îmbunătățire clinică
o
SCHIMBARE TRATAMENT – poate fi nec. din cauza unui sediu al inf. neanticipiat (endocardită inf. care nec. trat. antibiotic IV prelungit) / rezistenței neanticipate (urosepsis & bacteriemie cauzată de E. Coli prod. de ESBL nec. trat. IV cu carbapeneme)
o
CONTINUARE TRAT. IV – pac. prez. inf. complicată / dificil de tratat (cum sunt meningită / artrită septică)
o
EXTERNARE PAC. CU TRAT. ANTIBIOTIC PARENTERAL – asigurarea trat. IV cu antibiotice la pac. externați fie în comunitate / fie într-un centru ambulatoriu & pt afecțiuni precum inf. cutanate / de țes. moi / inf. de tract urinar / osoase / articulare care se însoțesc de o stare de sănătate a pac. relativ bună, trat. poate fi continuat în ambulatoriu (cu cond. existenței unor condiții bine definite)
principalul aspect al adm. prudente a trat. antimicrobian – dacă se face dezescaladarea către un trat. oral alegerea unui antib. cu spectru îngust – at. când rez. culturilor sunt disponibile (se reduc astfel riscul inf. cu Clostridium difficile & cel al colonizării cu organisme multirezistente – în condiții de siguranță pt pac. & asigurând eficiența dpdv al costului)
n
1 din cele 5 opțiuni decizionale din recom. Departamentului de Sănătate din MB privind adm. antibioticelor după 72h de trat. & poate fi disponibilă în mai multe feluri
prin departamentul de urgență / ambulatoriu pac. pot fi eval. clinic & poate fi început trat. IV pt afecțiuni precum celulita membrelor inf. care NU nec. internare (OPAT este util. tot mai des pt evitarea internării)
o
după o internare pt o afecțiune inf. ce nec. îngrijiri intraspitalicești (pneumonia comunitară severă cu nec. de oxigen suplimentar) – după ce pac. este ameliorat clinic dar nec. continuarea antibioterapiei IV
o
după o internare pt controlul sursei de infecție – OPAT reprez. o opțiune pt un grup atent selecționat de pac., dat fiind că permite externarea mai rapidă
zi
o
Re
O
ANTIBIOTERAPIE PARENTERALĂ ÎN AMBULATORIU (OPAT)
OPAT se însoțește de un grad înalt de satisfacție a pac. deoarece maj. preferă trat. ambulatoriu supravegherea clinică este limitată astfel trebuie implementate proceduri stricte & trebuie respectate ghidurile clinice elaborate
CONDIȚII POTRIVITE PT SERVICIILE OPAT
infecții cutanate & ale țes. moi (în particular – celulita membrelor inf.) cele mai frecvente afecț. medicale îndrumate către servicii OPAT pac. sunt tratați 3-5 zile cu antibiotice IV – dar cei cu limfedem / afecț. tegumentare subiacente nec. cure mai lungi inf. de tract urinar cu germeni multirezistenți pot fi tratate în comunitate cu antibiotice IV & pac. pot fi înrolați pt OPAT printr-o recomandare făcută de lab. – după identif. unui organism multirezistent în culturi pac. cu inf. osoasă / articulară (osteomielita vertebrală / inf. articulară nativă/de endoproteză) nec. trat. antibiotic prelungit alte afecțiuni potrivite OPAT ulcere de picior diabetic (± osteomielită) + endocardită inf. + empiem + abcese cerebrale / hepatice – odată ce pac. sunt considerați stabili clinic pt ca un pac. să fie considerat potrivit pt a primi OPAT este nec. o examinare atentă – importante fiind vârsta + comorbiditățile + severitatea infecției pt OPAT pac. trebuie să fie complianți la trat. – NU sunt eligibili util. de droguri IV & pac. cu afecțiuni psihiatrice severe
FURNIZARE DE SERVICII OPAT
antibioticele frecvent utilizate adm. în doză zilnică unică & ↓ timpul de nursing – deși unele echipe adm. antibiotic IV de 4x per zi exemple de antibiotice potrivite a fi adm. în doză unică zilnică ceftriaxonă + ertapenem + amikacină + teicoplanină + daptomicină la pac. care prez. alergie medicamentoasă prima doză de antib. trebuie să fie adm. în spital – dar alții adm. prima doză în ambulatoriu echipele OPAT pot avea nevoie să monitorizeze niv. med. în sânge dacă se adm. antibiotice IV hemogramă + uree + electroliți + CRP + profil funcțional hepatic – monitorizare cel puțin săptămânal calea de adm. a antibioticelor canulă IV periferică – pt trat. > 7 zile se preferă ateter Hickman / cateter central inserat periferic pac. pot fi instruiți să-și adm. singuri trat. / se pot atașa dispozitive de infuzie (pompe elastomerice) diferite tipuri de OPAT
comunitar – trat. la domiciul pac.
sediul în spital – pac. se prezintă zilnic într-un spital / ambulatoriu de specialitate pt adm. trat. antibiotic IV
O
EVALUARE RISC ALERGIC
zi
pac. monitorizați corespunzător & evaluați clinic teste de laborator + investigații imagistice există riscuri asoc. OPAT ca urmare a supravegherii clinice ↓ r. adv. la med. NU sunt rare & accesul venos central este asoc. cu infecții locale & tromboflebite util. excesivă a antibioticelor IV cu spectru larg asoc. cu infecții cu C. difficile – pot să apară recidive & reinternare în spital
în jur de 10% din pop. istoric de alergie la penicilină în anumite inf. penicilina este antibioticul de primă intenție – alți agenți antimicrobieni fiind mai puțin eficienți anafilaxia la penicilină / la oricare alt antibiotic FATALĂ – este nec. o eval. atentă & apariția reacției are importanță maximă
Re
n
MONITORIZARE PAC. ÎN SERVICII OPAT
reacții de hipersensibilitate imediată (includ anafilaxia) – sunt mediate de imunoglobulina E & debutează clasic într-o oră de la prima doză (adesea chiar în câteva min.) & se caract. prin edem facial + erupție + dispnee severă
reacții întârziate – apar deseori după doze multiple de trat., tipic după zile / săpt. & deși sunt mediate imun NU sunt asoc. cu anafilaxia chiar dacă în cazuri rare pot conduce la afecț. severe / amenințătoare de viață (sdr. Steven-Johnson / necroliză epidermică toxică)
când un pac. acuză o alergie la antibiotic este nec. obținerea urm. inf. o
numele antibioticului – la care pac. sunt alergici
o
timpul dintre începutul adm. antibioticului & apariția semnelor + simptomelor
o
natura semnelor & simptomelor – cu accent pe erupție + respirație șuierătoare + edem + pierderea conștienței
o
timpul până la încetarea simptomelor
o
dacă au mai luat antibioticul respectiv / antibiotice similare
alergia severă reacție de hipersensibilitate – dar ocazional poate fi reacție întârziată în tipul 1 (alergia IgE-mediată) & în alte alergii severe la penicilină trebuie evitate cefalosporinele & carbapenemele alergia non-severă NU este mediată de IgE & este descrisă ca o erupție blândă – cefalosporinele + carbapenemele + monobactamii pot fi util. cu prudență pac. selectați care au rap. alergie la penicilină îndrumați către centre de alergologie pt testare structurată
pac. cu istoric de reacții plurialergice (ex – în timpul anesteziei generale)
pac alergici la antibiotice multiple
pac. la care NU există alternativă sigură de antibiotic
pac. care necesită trat. antibiotic de lungă durată & prez. alergie la trat. gold standard
pac. care au nevoie absolută de trat. cu penicilină (sifilis cerebral / imunodeficiențe / afecț. cardiace vulvare care nec. proxilaxie / post-splenectomie)
pac. care nec. cure repetate de antibiotic (cancere hematologice / fibroză chistică / BII)
desensibilizarea pac. posibilă – cu doze progresive de antibiotic țintă adm. cu grijă
CHEMOPROFILAXIE ANTIBIOTICĂ
n
PROBLEMA CLINICĂ
SCOP
REGIM DE ADMINISTRARE GENERAL
SPLENECTOMIE / DISFUNCȚIE SPLENICĂ
prevenirea sepsisului sever meningococic
REUMATISM ARTICULAR ACUT
prevenirea recurenței & lez. cardiace ulterioare MENINGITĂ
DATORITĂ MENINGOCOCILOR
O
CHEMOPROFILAXIE ANTIBIOTICĂ
prevenirea infecției la contacți
zi
există niște proceduri care cauzează bacteriemie – dar NU cu risc semnificativ de endocardită inf. pac. cu risc înalt (cei cu istoric de endocardită inf. / proteze valvulare cardiace / șunturi chir.) NU nec. întotdeauna trat. profilactic există situații în care trat. antibiotic profilactic este recomandat proceduri chir. care se însoțesc de un grad ↑ de infecție / de consecințe infecțioase importante (transplantul de organe / sepsis postsplenectomie) alegerea agentului det. de probabilitatea riscului inf. & de evaluarea eficacității & siguranței trat. profilaxia antibiotică pt maj. interv. chir. / procedurilor radiologice NU trebuie să fie > 24h postprocedural & pt maj. operațiilor este suficientă o doză unică la inducție
fenoxilmetilpenicilină 500mg doză dublă zilnică
Re
fenoximetilpenicilină 250mg doză dublă zilnică / sulfadiazină 1g dacă există alergie la penicilină adulți – rifampicină 600mg doză dublă zilnică pt 2 zile copii - < 1an 5 mg/kg & > 1 an 10mg/kg
alternativă (doză unică) – ciprofloxacină 500mg p.o. / ceftriaxonă 250mg i.m. DATORATĂ HAEMOPHILUS INFLUENZAE TIP B
↓ portajului nazofaringian & prevenirea infecției contacților
adulți – rifampicină 600mg zilnic pt 6 luni copii - < 3 luni 10mg/kg & > 3 luni 20 mg/kg
TUBERCULOZĂ
prevenirea infecțiilor la indivizii ⊖ la tuberculină (contacți) & la copiii cu mame infectate & la pac. imunosuprimați
izoniazidă oral 300mg zilnic pt 6 luni copii – 5-10mg/kg zilnic
ENDOCARDITĂ proxilaxie antibiotică & gargară cu clorhedixină NU sunt recom. pt prevenirea endocarditei la pac. care urmează proceduri dentare profilaxie antibiotică NU este recomandată pt prevenirea endocarditei la pac. care urmează proceduri la nivelul - tractului respirator superior & inferior (inclusiv proceduri din sfera ORL & bronhoscopie) - tractului genitourinar (inclusiv proceduri urologice & ginecologice & obstetricale) - tractului GI superior & inferior orice inf. la pac. aflați la risc de endocardită trebuie investigată prompt & tratată corect – pt a ↓ riscul de endocardită dacă pac. cu risc de endocardită urmează proceduri ale tractului GI / genitourinar la un sediu în care inf. este suspectată terapie antibacteriană corespunzătoare – acoperă organismele ce cauzează edocardită pac. cu risc de endocardită trebuie - sfătuiți să mențină o bună igienă orală - instruiți cum să recunoască semnele endocarditei inf. & sfătuiți să ceară ajutor medical TERAPII ANTIBIOTICE
n
DOZE ALE MEDICAMENTELOR UTILIZATE FRECVENT ÎN TRAT. SEPSISULUI MEDICAMENT
DOZĂ STANDARD
DOZĂ MAXIMĂ PENICILINE
O
SITUAȚII SPECIALE
zi
adm. la timp a antibioticelor active împotriva patogenului infecțios ESENȚIALĂ pt trat. eficient al sepsisului – întârziere în adm. terapiei antimicrobiene au impact asupra supraviețuirii & evol. pac. aflați în soc septic adm. parenterală de obicei indicată în cazuri severe – pt a asigura o concen. sanguină & tisulară rapidă + ↑ + susținută factor care influențează alegerea antibioticului capac. antibioticului de a omorî bacteriile (bactericid) versus doar de a inhiba creșterea organismelor (bacteriostatic) în focarul de infecție antibioterapia adm. în doze optime – stabilite în fcț. de indicatori farmacocinetici / farmacodinamici
AMOXICILINĂ IV
1g x 3-4 IV
2g x 6 IV
AMOXICILINĂ P.O.
0,5g x 3
0,75g – 1g x 3
AMOXICILINĂ / ACID CLAVULANIC IV
(1g amoxicilină + 0,2g ac. clavulanic) x 3-4 IV
(2g amoxicilină + 0,2g ac. clavulanic) x 3 IV
AMOXICILINĂ / ACID CLAVULANIC P.O.
(0,5g amoxicilină + 0,125g ac. clavulanic) x 3
(0,875g amoxicilină + 0,125g ac. clavulanic) x 3
meningită – 2g x 6 IV
H. influenzae – doar doza maximă
Re
H. influenzae – doar doza maximă
PIPERACILINĂ / TAZOBACTAM
(4g piperacilină + 0,5g tazobactam) x 3 IV
(4g piperacilină + 0,5g tazobactam) x 4 IV
FLUCLOXACILINĂ
1g x 3 p.o. / 2g x 4 IV (/ 1g x 6 IV)
1g x 4 oral / 2g x 6 IV
Pseudomonas spp. – doar doza maximă
CEFALOSPORINE CEFOTAXIM
1g x 3 IV
2g x 3 IV
meningită – 2g x 4 IV S. aureus – doar doza maximă
CEFTAZIDIM
1g x 3 IV
2g x 3 IV / 1g x 6 IV
Pseudomonas spp. – doar doza maximă
CEFUROXIM IV
0,75g x 3 IV
1,5g x 3 IV
E.Coli + Klebsiella spp (cu exc. K. aerogenes) + Raoultella spp. + P. mirabilis – doar doza maximă
CEFUROXIM ORAL
0,25g – 0,5g x 2 – în fcț. de specie ± tipul de infecție
niciuna
CARBAPENEME ERTAPENEM
1g x 1 IV în 30 min
niciuna
IMIPENEM
0,5 g x 4 IV în 30 min
1g x 4 IV în 30 min
Pseudomonas spp. – doar doza maximă
MEROPENEM
1g x 3 IV în 30 min
2g x 3 IV în 3h
meningită – 2g x 3 IV în 30 min / 3h
0,5g x 2 p.o. / 0,4g x 2 IV
0,75g x 2 p.o. / 0,4g x 3 IV
Pseudomonas spp. – doar doza maximă S. spp. – doar doza maximă + combinație
0,5g x 2 p.o. / 0,5g x 2 IV
Pseudomonas spp. – doar doza maximă Streptococcus grup A & B & C & G – doar doza maximă
CIPROFLOXACIN
LEVOFLOXACIN
0,5g x 1 p.o. / 0,5g x 1 IV
n
FLUOROCHINOLONE
AMINOGLICOZIDE 20 mg/kg x 1 IV
30 mg/kg x 1 IV
Enterobacterales & Pseudomonas spp. & Acinetobacter spp. – doar doza maximă
GENTAMICINĂ
5 mg/kg x 1 IV
7 mg/kg x 1 IV
Enterobacterales & Pseudomonas spp. & Acinetobacter spp. – doar doza maximă
0,4g x 1 IV
0,8 g x 1 IV
VANCOMICINĂ
0,5g x 4 IV / 1g x 2 IV / 2g x 1 infuzie continuă
niciuna
pe baza greutății corporale – monitorizarea dozei terapeutice trebuie să ghideze dozarea
Re
TEICOPLANINĂ
zi
GLICOPEPTIDE & LIPOGLICOPEPTIDE
O
AMIKACINĂ
MACROLIDE & LINCOSAMIDE & STREPTOGRAMINE AZITROMICINĂ
0,5g x 1 oral / 0,5 g x 1 IV
niciuna
CLARITROMICINĂ
0,25g x 2 oral
0,5g x 2 oral
gonorrhoea – 2g oral doză unică
TETRACICLINE DOXICICLINĂ
0,1g x 1 p.o.
0,2g x 1 p.o.
0,6 g x 2 p.o. / 0,6g x 2 IV
niciuna
OXAZOLIDINONE LINEZOLID
DIVERSE FOSFOMICINĂ P.O.
3g x 1 p.o. doză unică
niciuna
METRONIDAZOL
0,4g x 3 p.o. / 0,4g x 3 IV
0,5g x 3 p.o. / 0,5g x 3 IV
NITROFURANTOIN
50-100 mg x 3-4 p.o.
niciuna
TRIMETOPRIM
0,16 g x 2 p.o.
niciuna
TRIMETOPRIM / SULFAMETOXAZOL
(0,16g trimetoprim + 0,8 g sulfametoxazol) x 2 p.o. / (0,16g trimetoprim + 0,8g sulfametoxazol) x 2 IV
(0,24g trimetoprim + 1,2g sulfametoxazol) x 2 p.o. / (0,24g trimetoprim + 1,2g sulfametoxazol) x 2 IV
doza este dependentă de formula medicamentului
Stenotrophomonas maltophilia – doar doza maximă
ANTIBIOTICE BETALACTAMICE (PENICILINE & CEFALOSPORINE & MONOBACTAMI) & CARBAPENEME
n
PENICILINE
benzilpenicilinele pot fi adm. doar parenteral & continuă să fie antibiotice de primă intenție în anumite infecții severe – în acestea NU trebuie util. empiric fără confirmare de lab. că microorg. este sensibil la penicilină, din cauza ↑ rezistenței la antibiotice indicații – inf. severe streptococice (inclusiv endoc. inf.) + grupul de streptococi A (S. pyogenes) care produc fasceită necrozantă / cangrenă gazoasă (în general combinate cu alte antibiotice flucloxacilină în inf. cauzate de stafilococi prod. de penicilinaze & sunt alegerea de primă intenție în inf. severe cauzate de MSSA amoxicilină susceptibilă la β-lactamază – dar activitatea sa antimicrobiană include streptococi + pneumococi + enterococi + Gram ⊖ ca Salmonella spp. & Shigella spp. & E. Coli & H. influenzae & Proteus spp. ticarcilină (penicilină cu spectru extins) & piperacilină (din clasa ureidopeniciline) + tazobactam (tazocin) active împotriva inf. cu Pseudomonas pivmecilină util. în trat. inf. de tract urinar & acț. împotriva bacteriilor Gram ⊖ - inclusiv E.coli prod. de ESBL & Klebsiella & Enterobacter & Salmonella spp. (* dar NU în Pseudomonas aeruginosa !!!) temocilină activă doar împotriva bacteriilor Gram ⊖ - inclusiv multe producătoare de ESBL & favorizează în mai mică măsură inf. cu C. difficile & este tot mai des util. dat. rezistenței + pt a proteja carbanemele (NU este activă împotriva Pseudomonas / Acinetobacter spp. !!!)
O
zi
betalactamine cele mai utilizate în medicina umană – derivați naturali care au în structură nucleu comun & modif. ale nucleului β-lactamic ± ale lanțului adiacent pot extinde spectrul antimicrobian – pt a include organisme Gram ⊖ & Gram ⊕ toate antibioticele β-lactamice blochează sinteza peretelui cel. bacterian prin legarea & inactivarea prot. specifice legate de penicilină & peptidaze – care sunt implicate în ultima etapă a formării per. celular & diviziunii – sunt în general bactericide pt multe cel. bacteriene susceptibile într-o manieră dependentă de timp o mulțime de bacterii produc enzime β-lactamice inactivează antibioticele din aceasta clasă apariția organismelor Gram ⊖ prod. de β-lactamază cu spectru extins (ESBLs) & carbamenemază a făcut ca unele bacterii să devină rezistente la toate antib. β-lactamice
Re
penicilinile în general sigure – POT să apară hipersensibilitate (erupții tegumentare + urticarie + anafilaxie) / encefalopatie / nefrită tubulointerstițială amoxicilină + ampicilină produc erupție la 90% dintre pac. cu mononucleoză inf. (febră glandulară) axomicilină / ac. clavulanic prod. icter colestatic de 6x MAI FRECVENT decât amoxicilina (la fel de des ca flucloxacilina)
CEFALOSPORINE
superioare penicilinelor NU sunt activate de penicilinaze stafilococice (exceptie – cefalosporine noi de gen. 5 ceftalorină & ceftobiprol – restul NU sunt active împotriva MRSA) activitatea lor se extinde asupra multor bacterii Gram ⊖ & Gram ⊕ - cu excepția enterococilor & bacteriilor Gram ⊖ anaerobe doar anumite cefalosporine (ceftazidimă & cefepim) active împotriva P. aeruginosa cefalosporine de gen. 2 + 3 rezervate pt trat. anumitor inf. severe – deoarece trat. empiric împotriva inf. cu bacterii Gram ⊖ poate deveni ineficient din cauza prod. de ESBL & este asoc. cu risc ↑ de inf. cu C. difficile toxicitate similară cu cea a penicilinelor – dar este mai rară (10% dintre pac. care prez. reacții alergice la o clasă – sunt alergici & la restul claselor) cefalosporine timpurii lez. de tub proximal – dar derivații mai noi au mai puține ef. toxice nefrotoxice
MONOBACTAMI
aztreonam sg. membru disponibil – antibiotic β-lactamic sintetic & NU are alt inel decât acesta (are spectru limitat la bacili Gram ⊖ anaerobi & este util. ca alternativă la aminoglicozide în ter. combinată – mai ales pt trat. sepsisului cu punct de plecare abd., fiind activ împotriva unor tulpini cu rezistență la carbapeneme care prod. metalo-β-lactamază) util. de asemenea în inf. cu P. aeruginosa (inclusiv în inf. pulm. din fibroza chistică)
CARBAPENEME
meropenem
dorpenem
erapenem
au cel mai larg spectru antibiotic – fiind active împotriva maj. bacteriilor Gram ⊕ + Gram ⊖ (dar NU împotriva MRSA) ertapenem NU este activ împotriva Pseudomonas / Acinetobacter spp. imipenem parțial inactivat enzimatic în rinichi – motiv pt care este adm. în combinație cu cilastatin carbapeneme element cheie în trat. inf. severe cu bacterii Gram ⊖ prod. de ESBL & sunt de asemenea fol. în inf. nosocomiale – at. când se suspectează prez. bacililor multirezistenți Gram ⊖ / inf. mixte cu aerobi + anaerobi ef. secundare greață + vărsături + diaree (prez. în < 5% din cazuri) imipenem & eratapenem – convulsii (NU trebuie adm. în trat meningite – alternativa este meropenem)
COMBINAȚII DE ANTIBIOTICE β-LACTAMICE / INHIBITORI DE β-LACTAMAZĂ
n
ipipenem
O
zi
antibiotice β-lactamice semi-sintetice & includ
Re
o strategie de abordare a problemei rezistenței medicale mediate de β-lactamază combinarea antibioticelor β-lactamice cu mol. inhibitorii (BLIs)
inhibitorii clasici induc ac. clavulanic + sulbatam + tazobactam ÎN COMBINAȚIE CU amoxicilină (amoxicilină/ac. clavulanic) / ticarcilină (ticarcilină/ac. clavulanic) / ampicilină (ampicilină / sulbactam) / piperacilină (piperacilină/tazobactam) / ceftolozonă (ceftolozonă / tazobactam) – ac. sunt la rândul lori antib. β-lactamice & acț. ca inhibitori prin protejarea moleculei partenere (fiind compuși suicidari care sunt mai rapid hidrolizați decât componenta activă – conservându-i acivitatea antimicrobiană) avibactam primul inhibitor non-β-lactamic al enzimelor β-lactamice – este combinat cu ceftadizimă (ceftadizimă / avibactam) (* ac. combinație pare să fie neafectată de maj. ESBLs & de undele carbapenemaze (KPC / OXA-48) ale enterobactericeelor)
CHINOLONE
grupul chinolonelor inhibă sinteza de ADN bacterian prin inhibarea tepoizomerazei IV & ADN girazei – enzimele responsabile de menținerea super-helixului ADN-ului chinolone cu spectru larg (ciprofloxacină) activitate împotriva bacteriilor Gram ⊖ (inclusiv P. aeruginosa) & a unor bacterii Gram ⊕ sunt util. în inf. hematogene cu bacterii Gram ⊖ + inf. osoase & articulare + inf. urinare & ale tractului respirator + la purtătorii de meningococ + în unele boli cu transmitere sexuală (gonoree & uretrită nespecifică dat. Chlamydia trachomatis) + cazurile severe de diaree a călătorului chinolone noi orale (levofoxacină / monifloxacină) alternativă a antib. β-lactamice – în trat. inf. comunitare de tract respirator inferior & sunt eficiente împotriva S. pneumoniae + H. influenzae + patogeni respiratori atipici (pot fi util. și în trat. tuberculozei) în multe țări – procent mare de E. Coli + Klebsiella spp. sunt în prezent rezistente (> 80%) (rezistența este în ↑ și la – Salmonella + Vibrio cholerae + S. pneumoniae + S. aureus) ef. adverse tulburări GI + erupții prin fotosensibilizare + neurotoxicitate (ocazional) + lez. ale tendoanelor (inclusiv ruptură) – în primele 48h de la utilizare utilizare evitată sarcină + copii + pac. tratați cu corticosteroizi (dacă beneficiul NU depășește riscul) inf. nosocomiale cu MRSA & C. difficile corelate cu rată ↑ de prescriere a chinolonelor – mai ales at. când tulpina hipervirulentă O27 de C. difficile era endemică în maj. spitalelor din MB trebuie evitată adm. concomitentă cu alte med. care prelungesc intervalul QT
AMINOGLICOZIDE
n
O
zi
întrerup sinteza de prot. bacteriene prin inhibarea funcției ribozomilor (citirea ARN mesager & legarea ARN de transfer) gentamicină + tobramicină adm. parenteral – eficiente împotriva a numeroase organisme Gram ⊖ (inclusiv Pseudomonas sp..) în doze mici prez. sinergism cu penicilinele – împotriva Enterococcus spp. & Streptococcus viridans (fiind util în endocardită) amikacină spectru similar – dar este mai rezistentă la enzimele care modif. aminoglicozidele (fosforilare / adenilare / acetilare) prod. de unele bacterii – mai ales de enterobacteriile prod. de ESBL (* util. lui trebuie limitată la organismele rezistente la gentamicină !!!) ef. adverse nefrotoxicitate dependentă de doză + ototoxicitate (vestibulară & auditivă) – mai ales la pac. vârstnici (nefrotoxicitatea este acc. prin asoc. cu alte med. nefrotoxice & ototoxicitatea prin asoc. cu unele trat. diuretice) mutația m.1555A>G asoc. cu ototoxicitatea dată de gentamicină – dar apare la < 1% din pop. generală pt asigurarea concen. medicamentoase terapeutice & non-toxice este nec. monitorizarea trat. & în maj. cazurilor este indicată doză unică zilnică – cu det. nivelului seric al med. la 6-14h după adm. & apoi se folosește normograma corespunzătoare pt det. frecvenței dozelor (ex – la fiecare 24 / 48 ore) când aminoglicozidele sunt util. în trat. endocarditei doze mici la fiecare 12 ore – cu ținte diferite ale nivelului pre- & post-admin. comparativ cu util. dozelor zilnice unice blocaj neuromuscular la asoc. cu curarizante – aminoglicozidele trebuie evitate la pac. cu miastenia gravis
GLICOPEPTIDE
Re
active împotriva bacteriilor Gram ⊕ & acționează prin inhibarea sintezei per. celular vancomicină adm. IV pt MRSA + alte bacterii multirezistente + organisme Gram ⊕ & are acț. lent bactericidă & este util. pt trat. + profilaxia inf. cu Gram ⊕ la pac. cu alergie la penicilină (este adm. în meningita cu S. pneumoniae – în combinație cu alte antib. eficiente – când boala este cauzată de o tulpină rezistentă la penicilină)
poate provoca ototoxicitate + nefrotoxicitate – a.î. că nivelul seric pre-adm. trebuie monitorizat regulat pt optimizare eficiență trat. – sunt monitorizare niv. serice la 1h după adm. dozei trebuie evitată injectarea perivenoasă deoarece provoacă necroză + tromboflebită infuzia prea rapidă poate prod. eliberare simptomatică de histamină (sdr. omului roșu) teicoplanină mai puțin nefrotoxică decât vancomicina – are proprietăți farmacocinetice mai favorabile & permite adm. în doză unică zilnică / de 3x pe săpt. (adm. se face IV & niv. serice pre-adm. sunt monitorizare pt optimizarea eficienței)
LIPOPEPTIDE
daptomicină lipopeptid cu spectru similar vancomicinei & este adm. IV util. mai ales în inf. complicate ale pielii & țes. moi (inclusiv cele cauzate de MRSA) + este folosită ca alternativă în endocardită & inf. osoase & ale articulațiilor & în septicemii cu organisme Gram ⊕ lipopeptidele cu timp de eliminare prelungit – dalbavancină trat. în doză unică pt infecțiile tegumentare & ale țes. moi
OXAZOLIDINONE
linezolid primul antibiotic din clasa oxazolidinonelor tedizolid recent apropat pt trat. inf. tegumentare
* ambele acț. prin inhibarea sintezei proteice – legându-se de ARN-ul ribozomal bacterian 23S al subunității 59S & împiedică formarea unui complex funcțional 70S care este esențial în translația bacteriană
n
O
TETRACICLINE
med. bacteriostatice posedă 4 nuclee de hidronaftacen în clasa tetraciclinelor sunt incluse
tetraciclină
oxitetraciclină
doxiciclină
minociclină
zi
oxazolidinone active împotriva unei game variate de patogeni Gram ⊕ (inclusiv împotriva Enterococcus faecium rezistent la vancomicină) + MRSA + S. pneumoniae rezistent la penicilină & împotriva streptococilor de grup A + B experiența clinică cu linezolid a dem. eficiența acestuia la mulți pac. spitalizați cu infecții severe până la până la amenințătoare de viață – inclusiv bacteriemie + pneumonie nozocomială + inf. tegumentare & de țes. moi + infecții osoase & articulare pot fi adm. IV + p.o. & au disponibilitate prin adm. orală la pac. cu absorbție gastrică normală oxazolidinone interacționează reversibil ca inhibitori non-selectivi de monoaminoxidază & au potențial de a interacționa cu agenții serotoninergici + adrenergici ef. adverse tulburări GI + cefalee + erupție + HTA + citopenii reversibile (dar potențial severe) + neuropatii optice & periferice la pac. în trat. cu linezolid pt 28 zile (ocazional) tedizolid mai puțin medulotoxic & poate fi adm. în doză unică zilnică (în contrast cu doza dublă zilnică a linezolidului) este obligatorie monitorizarea săptămânală a hemogramei pt citopenie & alte ef. adverse severe NU a fost confirmată siguranța în sarcină – dar linezolidul a fost util. cu succes în inf. severe la copii
Re
tigeciclină glicilciclină injectabilă înrudită structural cu tetracicline tetraciclinele inhibă sinteza de proteine bacteriene prin întreruperea funcției ribozomale (se leagă de ADN de transfer) & sunt active împotriva bacteriilor Gram ⊕ & Gram ⊖ tigeciclină activă împotriva a numeroase organisme rezistente la tetraciclină – deoarece evită pompele de eflux bacterian (sunt incluși – enterococi rezistenți la vancomicină + MRSA + bacili Gram ⊖ - ca acinetobacter baumanii) util. tot mai des în combinație cu alte antibiotice (polimixine) pt a trata inf. prov. de bacterii Gram ⊖ ft rezistente + producătoare de cabapenemază indicații acceptate – infecții complicate tegumentare & ale țes. moi + sepsis intraabd. + în trat. infecțiilor cauzate de spirochete & ricketsii + în proxilaxia malariei eficiența tetraciclinelor ↓ de antiacide & ter. de substituție cu Fe tetracicline medicamente în general sigure – dar pot intensifica insuf. renală constituită / incipientă (deși doxiciclina este mai sigură) cauzează colorarea maronie a dinților aflați în dezvoltare – a.î. NU este adm. copiilor / femeilor însărcinate fotosensibilitate – la 1 din 20 pac. greață + vărsături – cele mai frecvente r. adverse
MACROLIDE
n
O
POLIMIXINE (POLIMIXINA B & COLISMETAT SODIC – POLIXIMINA E)
zi
inhibă sinteza proteinelor prin întreruperea fcț. ribozomale eritromicină spectru antibacterian asemănător cu cel al penicilinei & poate fi util. la pac. cu alergie la penicilină (mai ales în trat. infecțiilor respiratorii bacteriene) – adm. p.o. / parenteral (adm. p.o. este asoc. cu ef. adverse GI & cea IV este iritantă + cauzează flebită) este adesea preferată claritromicină proprietăți antimicrobiene similare – dar mai puține ef. adverse decât eritromicină utilitate trat. pneumoniilor cauzate de Legionella & Mycoplasma spp. & sunt eficiente în trat. inf. provocate de Bordetella pertussis (tuse convulsivă) + Campylobacter + Chlamydia spp. macrolidele NU sunt util. curent pt infecții severe / amenințătoare de viață (precum endocardită / meningită) alte macrolide azitromicină + telitromicină – au spectru larg care acoperă selectiv organisme Gram ⊖ (Salmonella & Shigella) & comparativ cu eritromicina au proprietăți farmacocinetice superioare + penetrabilități tisulară & intracel. ↑ + timp de înjumătățire mai lung (care permite adm. zilnică în doză unică) biodisponibilitatea serică ↓ face problematică util. azitromicinei în bacteriemii azitromicină util. și în trat. trahomului + holerei + boli cu transmitere sexuală eritromicină & alte macrolide interacționează cu teofiline + carbamazepenă + digoxin + ciclosporine – nec. ajustare atentă a dozelor ef. sec. eritromicină diaree + vărsături + dur. abdominale (sunt consecința proprietăților intestinale prokinetice ale macrolidelor) prelungire interval QT ef. cardiac al macrolidelor – poate duce la apariția torsadei vârfurilor (util. concomitentă cu alte med. care cauzează prelungirea intervalului QT – evitată când NU este absolut necesară !!!)
clasă de antibiotice veche a fost puțin util. până de curând în practica clinică – deoarece prez. neuro- + nefrotoxicitate apariția bacteriilor Gram ⊖ multirezistente (mai ales a enterobacteriilor prod. de carbapenemază) ↑ util. acestei clase de antibiotice ca ultimă alegere – adesea în combinație cu alte antibiotice costimetat sodic (CMS) prodrog inactiv metabolizat in vivo în compusul activ colistin – complică strategiile de dozare & ↑ potențialul de toxicitate mec. bactericid al poliximinelor ruperea membranei cel. bacteriene ca urmare a legării de componenta lipopolizaharidică poliximine active împotriva maj. bacililor Gram ⊖ (cu excepția Proteus & Providencia spp.) & sunt adm. IV în inf. severe
Re
FUSIDAT DE SODIU
structură asemănătoare cu a sărurilor biliare & este un inhibitor potent al sintezei proteice bacteriene intrarea sa în cel. este facilitată de proprietățile de detergent inerente în structura sa utilizare inf. cauzate de S. aureus producător de penicilinaze (osteomielită / endocardită) & ag. adjuvant în alte infecții stafilococice însoțite de septicemie are abs. orală bună – dar trebuie adm. în combinație cu un alt agent antistafilococic pt a preveni rezistența care poată apărea rapid provoacă frecvent ef. adverse GI & poate fi ocazional hepatotoxic – cu toate acestea este în general un med. sigur & poate fi adm. în sarcină dacă este nec. utilizare concomitentă statine evitată disponibil și în prep. topice – pt util. în afecțiuni tegumentare minore (impetigo) dar trebuie evitat pt a limita riscul apariției rezistenței
SULFAMIDE & TRIMETOPRIM
trombocitopenie
deficit de folat
anemie megaloblastică
hemoliză – la pac. cu deficit de glucozo-6-fosfat dehidrogenază (NU TREBUIE UTIL. LA AC. PACIENȚI !!!)
trimetroprim similar ca structură molec. cu diureticul economisitor de K – amilorid & monit. fcț. renale este nec. în trat. cu trimetoprim / co-trimoxazol (mai ales când pac. urmează trat. cu IECA & în trat. prelungit pt evitarea hiperK)
NITROIMIDAZOLI
n
sdr. Stevens-Johnson
O
zi
sulfamide derivați ai prototipului sulfanilamidă – acționează blocând sinteza timidinei & purinelor prin inhibarea sintezei acidului folic microbian trimetoprim 2,4-diaminopirimidină – previne reducerea bacteriană a dihidrofolatului la tetrahidrofolat sulfametoxazol adm. mai ales în combinație cu trimetoprim (co-trimoxazol) & din cauza ef. adverse – util. în țările dezv. a fost restricționată la tratarea & prevenția inf. cu Pneumocystis jiroveci & listeriozei (prescrierea în spitale pt tratarea altor inf. precum exacerbarea acută a astmului bronșic & inf. de tract urinar – are avantajul unui risc ↓ de declanșare a inf. cu C. difficile & în consecință rămâne util în unele inf. cu Gram ⊖ rezistenți & poate fi adm. în toxoplasmoză + nocardioză) trimetoprim util. ca antibiotic unic – în trat. empiric al inf. de tract urinar rezistența la sulfamide adesea mediată de plasmide & rez. din prod. de dihidropteroat-sintetază sulfonamid-rezistentă sulfamidele potențează anticoag. orale & unii ag. hipoglicemianți ef. adverse co-trimoxazol datorate componentei sulfonamidice – sulfamidele provoacă după adm. îndelungată erupții cutanate (inclusiv necroliză epidermică)
activi împotriva bacteriilor anerobe & a unor protozoare cel mai frecvent utilizat antibiotic metronidazol (altele includ tinidazol + nimorazol) după ↓ grupului nitro la un grup nitrozohidroxil amino de către enzime microbiene nitroimidazolii prov. ruperea catenei de ADN bacterian metronidazol trat. inf. cu bacterii anaerobe – mai ales cele datorate Bacteroides spp. & este util. ca trat. profilactic în chir. colonului – poate fi adm. p.o. / ca supozitor / IV & este trat. de elecție în inf. moderată cu C. difficile + giardiază + inf. cu Trichomonas vaginalis nitroimidazoli pot produce o r. de tip disulfiram cu etanolul & intensifică ef. anticoagulant al warfarinei – pac. trebuie avertizați să NU consume alcool în timpul trat. + sunt cancerigeni pt animale & mutageni pt bacterii + provoacă un gust metalic & polineuropatie în trat. de lungă durată (dozele mari trebuie evitate în sarcină & în timpul alăptării – dacă beneficiile NU depășesc riscurile)
Re
CLINDAMICINĂ
NU este util. pe scară largă din cauza asoc. sale cu inf. cu C. difficile activă împotriva cocilor Gram ⊕ (inclusiv a stafilococilor rezistenți la penicilină) & este un agent util în celulita severă streptococică / stafilococică are ef. de a inhiba toxina 1 a sdr. șocului toxic stafilococic & prod. de toxină alfa + joacă un rol în inf. cauzate de S. aureus secretor de leucocidină Panton Valentine este de asemenea activă împotriva anaerobilor – mai ales a Bacteroides asigură concen. ↑ la nivel osos & este folosită în trat. osteomielitei
NITROFURANTOINĂ
agent vechi util. pe scară largă ca trat. oral în ITU necomplicate activă împotriva maj. patogenilor urinari – cu excepția Proteus spp. & rezistența se menține rară este metabolizată substanțial – dar 20% din componentul activ este excretat urinar – fiind nepotrivită în ITU complicate / pielonefrită ef. adverse greață – dar există rap. rare de neuropatie periferică (de obicei la pac. cu disfuncție renală preexistentă) poate provoca hemoliză la pac. cu deficit de glucozo-6-fosfat dehidrogeneză & trebuie evitat trat. la acest grup
MUPIROCIN
previne sinteza proteică & a ARN bacterian util. doar topic în special pt eradicarea S. aureus de la nivel nazal (inclusiv a MRSA) – dar este util. și în inf. cutanate minore + pt tratarea inf. de la nivelul inserției cateterului de dializă rezistența ↑ a MRSA la mupirocin dat. MupA codată plasmidic poate duce la eșecul ter. topice
FOSFOMICINĂ
n
rifamicină cu absorbție GI ↓ util. în trat. encefalopatiei portosistemice & în prevenția diareei călătorului (poate fi de folos pe t. lung în sdr. intestinului iritabil)
TRATAMENTUL INFECȚIILOR CAUZATE DE ORGANISME MULTIREZISTENTE S. AUREUS REZISTENT LA METICILINĂ
O
RIFAXIMINĂ
zi
inhibă biosinteza peptidoglicanilor bacterieni are nevoie de un sistem de transport glucidi (glucozo-6-fosfat) pt absorbția de către ordinul enterobacterales – prin urmare sunt nec. modif. ale standardelor de susceptibilitate la metodele de testare activă împotriva multor organisme Gram ⊕ & E. Coli – dar alte bacterii Gram ⊖ produc o enzimă (FosA) care este capabilă să distrugă med. semnificația clinică a rezistenței mediate de FosA NU este clară fosfomicina rămâne activă împotriva E. coli prod. de ESBL tot mai util. pt ITU rezistente disponibilă ca trat. p.o. / IV
Re
rezistența la meticilină mediată de modif. ale proteinei 2a de legare a penicilinei din per. celular – o enzimă care catalizează sinteza per. bacterian & pe care meticilina / flucloxacilina NU o pot inhiba inf. necomplicate asoc. cu catetere intravasculare / alte dispozitive – în aceste cazuri îndepărtarea cateterului (controlul sursei) trebuie să fie parte din trat. (în 5% in cazuri – inf. poate disemina cu răspândire hematogenă spre oase & articulații & valve cardiace)
trat. de I intenție vancomicină IV – pt o eficiență terapeutică maximă sunt nec. niveluri de 15-20 mg/l o fcț. renală atent monitorizată – deoarece vancomicina este nefrotoxică o durată min. trat. 2 săpt. o pt inf. complicate trebuie luată în considerare adăugarea unui al doilea medicament (ex – acid fusidic / rifampicină / gentamicină / ciprofloxacină) alternativă la trat. IV cu vancomicină linezolid – avantajul major este adm. p.o. + lipsa nefrotoxicității (totuși – poate cauza mielosupresie reversibilă (în special trombocitopenie) a.î. este nec. monitorizarea săpt. a hemogramei) + pe t. lung există risc ↓ de neuropatie periferică / nevrită optică
ENTEROCOCI REZISTENȚI LA VANCOMICINĂ
rezistența la vancomicină a enterococilor mediată prin modif. la niv. precursorilor de peptidoglican de la D-Ala-D-Ala la D-Ala-D-Lac – previn legarea glicopeptidelor (vancomicină & teicoplanină) de ac. precursori ai per. celular & inhibă sinteza lui multe inf. cauzate de enterococi rezistenți la vancomicină nozocomiale ac. bacterie are virulență ↓ - dar este dificil de tratat & (cu exc. endocarditei inf.) inf. cu VRE are consecințe ↓ cele mai frecvente localizări ale infecției tract urinar & biliar singurul trat. oral linezolid trat. IV daptomicină & tigeciclină
PSEUDOMONAS REZISTENT LA CARBAPENEME
gentamicină
ceftazidimă
piperacilină / tazobactam (tazocin)
totuși – bacteriile sunt frecvent multirezistente mai puțin la trat. IV cu colistin – trebuie dozat corespunzător & trebuie măs. nivelurile de med. preadministrare pt a minimiza riscul nefrotoxicității & neurotoxicității recent a devenit disponibilă ceftolazona / tazobactam – eficiente împotriva Pseudomonas multirezistent & mai puțin toxică decât colistinul
ENTEROBACTERII PRODUCĂTOARE DE β-LACTAMAZĂ CU SPECTRU EXTINS
n
ciprofloxacină
O
zi
cea mai frecventă cauză a rezistenței la carbapeneme a Pseudomonas ↑ expresiei sistemelor de eflux / de impermeabilitate ↑ prin ↓ expresiei porinelor (Pseudomonas rezistent la carbapeneme cauzează adesea inf. legate de dispozitivele medicale / inf. ale tractului respirator inf.) dacă boala prez. monorezistență opț. de trat. includ
ESBL enzime inactive care conferă rezistență la maj. antibioticelor β-lactamice (inclusiv peniciline + cefalosporine + aztreonam) în MB – E. Coli 15% din tulpinile de E. Coli sunt acum prod. de ESBL cel mai frecvent sediu de inf. al enterobactericeelor prod. de ESBL tractul urinar (tractul GI & hepatobiliar – mai puțin frecvent) tulpinile ambelor bacterii adesea multirezistente pt antibiotice precum ciprofloxacină & co-trimoxazol & gentamicină principalul trat. carbapenemă – meropenem IV de x per zi / (dacă OPAT este luată în considerare) ertapenem IV în doză unică zilnică opțiunile de protejare a carbapenemei amikacină IV / temocilină IV – alegerea antibioticului este în fcț. de sediul de infecție trebuie asoc. o carbapenemă chiar dacă microorg. infectant este sensibil la peniciline în concen. minimă inhibitorie deoarece piperacilina / tazobactam este inf. carbapenemelor
Re
ENTEROBACTERII REZISTENTE LA CARBAPENEME
New Delhi metalo-β-lactamază (NDM)
metalo-β-lactamază codată în integronul Verona (VIM)
imipenemaza (IMP)
metalo-β-lactamază
oxacilin carbapenemază (OXA)
tulpinile rezistente la carbapeneme prod. de OXA-48 / KPC susceptibile la chinolone & amonoglicozide (rezistența la ceftazidimă / avibactam a bact. prod. de KPC & OXA-48 rămâne rară) tulpinile care prod. NDM tind să fie rezistente la antibiotice obișnuite – cu excepția colistinului + fosfomicinei + tigeciclinei testarea susceptibilității pt fiecare dintre ac. med. împotriva tulpinilor CRE NU este bine standardizată analiza genetică sugerează că Klebsiella este rezistentă la fosfomicină & că poate să apară heterorezistența la colistin + tigecilină în cursul trat. (în aceste circumstanțe – colistinul este principalul trat. & tigeciclină + fosfomicină (uneori) sunt util. care terapie adjuvantă – în fcț. de susceptibilitate) meropenem – bolus / infuzie util ca terapie țintită – când microorganismele prez. sensibilitate intermediară (cu MIC 8-16 mg/dl) înțelegerea mec. producției CRE de ajutor în alegerea opț. de trat.
n
carbapenemaza K. pneumoniae (KPC)
O
zi
rezistența la carbapeneme mediată prin prod. de enzime care inactivează carbapenemele împreună cu maj. β-lactamilor la fel ca enterobacteriile prod. de ESBL enterobacteriile rezistente la carbapeneme (CRE) provoacă cel mai frecvent ITU cele mai comune tipuri de carbapeneme – la nivel mondial
Re
ABILITĂȚI CLINICE - INFECȚII & SEPSIS CARACTERISTICI ANAMNESTICE RELEVANTE – ÎN SEPSIS SIMPTOME
frison solemn
confuzie
indispoziție
vărsături
ISTORIC DE MEDICAȚIE
o
imunosupresoare trat. antibiotic recent
FR – PT ANUMITE TIPURI DE PATOGENI
localizarea simptomelor indică sediul infecției o
imunosupresie (diabet / asplenism / inf. HIV) sepsis – în antecedente
o
TORACE
SNC
tuse
cefalee
spută
meningism
dispnee
o
contact recent cu instituții medicale infecții cu org. rezistente la antibiotice – în antecedente istoric de călătorie
TRACT BILIAR
TRACT URINAR
durere în abdomenul superior
disurie
icter
senzație imperioasă de a urina
vărsături
durere în flancuri
o
TEGUMENTE & ȚES. MOI
semne de celulită
durere
n
durată simptome asociate răspunsului inflamator febră
O
ANTECEDENTE PERSONALE PATOLOGICE
ABORDARE PACIENT CU SUSPICIUNE DE SEPSIS
o
hemogramă
URINĂ o nitriți
o
uree & electroliți
o
o
teste fcț. hepatice
o
o
CRP
o
lactat
o
glucoză
o
coagulare
SÂNGE
IMAGISTICĂ o
RX
esterază leucocitară
o
ecografie
urocultură
o
CT / RMN
o
ecocardiografie
o
PET-CT
ANALIZA GAZELOR SANGUINE (ASTRUP)
BACTERIOLOGIE o hemocultură – 2 seturi o
culturi din sedii sepcifice (ex – LCR)
o
reacție de polimerizare în lanț (PCR)
Re
zi
INVESTIGAȚII GENERALE
INSUFICIENȚĂ TERMINALĂ DE ORGAN TAS < 90 mmHG / ↓ cu > 40 mmHg sub valoarea de bază / TAM < 65 mmHg infiltrate pulmonare bilaterale – fără necesitate nou instalată de oxigenoterapie pt a menținere saturațiile > 90% / cu PaO2 /FiO2 < 300 mmHg lactat seric > 2 mmol/l creatinină serică > 170 μmol/l / diureză < 0,5 ml/kg per oră – pt 2 ore succesive INR > 1,5 / PTT > 60 sec trombocite < 100 x 109 /l bilirubină > 32 μmol
EXAMEN OBIECTIV * localizările infecției cel mai frecvent responsabile de sepsis subliniate cu roșu – împreună cu semnele clinice asociate !!! la un pac. care prezintă sepsis fără o sursă de infecție clară examinarea atentă este ESENȚIALĂ pt stabilirea dgn inițial o
PARAMETRI DE URMĂRIT
febră
tahipnee (semn cheie al deteriorării clinice)
tahicardie + hTA
hipoxie (poate sugera inf. tractului respirator inf.)
Re
zi
O
n
o
o
confuzie / stare de conștiență diminuată
PULS
tahicardie – frecvent & posibilă FiA acută
poate avea amplitudine ↑ (amplu) – dat. vasodilatației
poate avea volum ↓ - dacă periferia este închisă din cauza hipovolemiei relative
o
tahipnee
consolidări prez. în – infecții de tract respirator inferior
sensibilitate localizată – poate indica discită / abces spinal
sensibilitatea în flancuri – frecventă în pielonefrită
o
celulită / infecție de țesuturi moi (de luat în considerare inf. severe precum fasceita necrozantă)
suspiciune ↑ de artrită septică – dacă articulațiile sunt tumefiate
EXAMINARE GENITALĂ
bărbați – semne de orhiepididimită
femei – boală inflamatorie pelvină (de luat în considerare tampoane rămase în vagin care pot provoca sdr. șocului toxic)
PICIOARE ulcere infectate – mai ales la pac. diabetici
SNC
somnolență + confuzie – semne frecvente de sepsis la vârstnici
examinare pt semne de meningită
PRESIUNE VENOASĂ JUGULARĂ poate fi ↓ - în deshidratare / depleție volemică
CORD
o
SPATE
o
răceală – poate indica hTA / depleție volemică intravasc.
TORACE
o
n
o
tegumente calde
EXTREMITĂȚI
O
o
o
suflu nou / modificat – poate indica endocardită infecțioasă
DISPOZITIVE FIXE (ex – cateter Hickman)
examinare pt semne de infecție asociată dispozitivelor IV – scurgere / indurație
culturi adiționale de la niv. cateterului – când este posibil
ABDOMEN
zi
o
OBSERVAȚII GENERALE aspect SUFERIND
Re
o
examinare pt semne de peritonită
sensibilitate în cadranul superior drept – frecventă în sepsis biliar
sensibilitate localizată în cadranul inferior drept – frecventă în apendicită + boală inflamatorie pelvină + cistită
sensibilitate în flancul stâng – comună în diverticulită
DEZECHILIBE ACIDO-BAZICE
concentrația ionilor de hidrogen la nivelul compartimentului intracelular & extracelular foarte strict controlată – modif. foarte mici au potențialul de a provoca disfuncții cel. majore pH-ul sanguin strict reglat & în mod normal menținut – 7,38 – 7,42 (orice deviere în afara acestui interval indică modif. substanțială a concen. ionilor de hidrogen [H + ] – deoarece pH-ul sanguin este algoritmul ⊖ al [𝐇 + ])
RELAȚIA DINTRE [𝐇 + ] & pH pH
[𝐇 + ] (nmol/l)
6,9
126
7
100
7,1
79
7,2
63
7,3
50
7,4
40
7,5
32
7,6
25
↓ [𝑯+ ] + ↑ pH sanguin ACIDEMIE – afecțiunea ce prod. această modif. se numește ACIDOZĂ
↑ [𝑯+ ] + ↓ pH sanguin ALCALIEMIE – afecțiunea ce prod. această modif. se numește ALCALOZĂ
FIZIOLOGIA EAB NORMAL
adăugarea ionilor de hidrogen deviază reacția spre dreapta ↓ concen. plasmatică a bicarbonatului [HCO3− ] + ↑ pres. arterială a dioxului de carbon (Pa CO2 ) ECUAȚIA HENDERSON-HASSELBACH ↓ plasmatică [HCO3− ] duce la ↑ [H + ] + ↓ pH sanguin
O
zi
[𝐇 + ] = 181 x 𝐏𝐚 𝐂𝐎𝟐 [𝐇𝐂𝐎𝟑− ]
Re
n
în mod normal dieta unui adult conține 70-100 mmol acid (H+) organismul dispune de SISTEME TAMPON minimalizează orice modif. a pH-ului sanguin datorată ingestiei de ioni de hidrogen sistemele tampon includ proteine intracel. + componente tisulare + sistemul format din perechea bicarbonat-acid carbonic generată de hidratarea dioxidului de carbon – ac. pereche este cea mai relevantă dpdv clinic – dat. posibilității de măsurare a contribuției ac. sistemtampon & pt că modif. ale acestui sistem evidențiază modif. tuturor sistemelor tampon ionii de bicarbonat [HCO3− ] + acidul carbonic (H2 CO3 ) sunt în echilibru – în prez. anhidrazei carbonice ac. carbonic este disociat în dioxid de carbon & apă
[𝐻+ ] este exprimat în nmol/l & 𝑃𝑎 𝐶𝑂2 în kilopascali & [𝐻𝐶𝑂3− ] în mmol/l & 181 este coeficientul de disociere al acidului carbonic
ecuația mai poate fi exprimată ca (pK = 6,1)
pH = pK +
𝐥𝐨𝐠[𝐇𝐂𝐎𝟑− ] [𝐇𝟐 𝐂𝐎𝟑− ]
cu toate că acidemia induce hiperventilație (acț. ce ↓ modif. pH) ↑ ventilației NU regenerează bicarbonatul utilizat în proc. de tamponare – astfel rinichiul trebuie să excrete ionii de hidrogen pt a readuce la nivel normal nivelul plasmatic [HCO3− ] menținerea nivelului plasmatic [HCO3− ] în condiții fiziologice depinde de regenerarea zilnică a bicarbonatului & reabsorbția bicarbonatului filtrat la niv. capilarelor glomerulare
REABSORBȚIE RENALĂ BICARBONAT
EXCREȚIE RENALĂ DE [𝐇 + ]
la niv. tubului proximal se secretă mai mult acid decât în orice alt segment al nefronului totuși – ionii de hidrogen secretați în tubul proximal aproape în întregime reabsorbiți odată cu bicarbonatul – astfel secreția ionilor de hidrogen la niv. tubului proximal NU contribuie în mod semnificativ la eliminarea ionilor de hidrogen din organism excreția încărcării zilnice cu acid nec. secreția ionilor de hidrogen în segmentele mai distale ale nefronului maj. ionilor de hidrogen provin din aminoacizi ce conțin grupări thiol sunt metabolizați la ac. sulfuric – apoi reacționează conform sulfatul în exces secretat în urină & ionii de hidrogen sunt tamponați de bicarbonat & nivelul plasmatic [HCO3− ] ↓ - ac. scădere duce la o ↓ minoră pH sanguin (ar fi avut loc o scădere mai mare dacă sistemele tampon NU ar fi fost disponibile) excreția ulterioară a ionilor de hidrogen are loc primordial la niv. tubului colector are ca rez. regenerarea 1 mmol bicarbonat pt fiecare mmol de ion hidrogen excretat în urină tubul colector are 3 tipuri de celule
zi
n
O
[HCO3− ] plasmatic în mod normal menținut la valoarea de ≈ 25 mmol/l în cazul pac. ce au RFG 120 ml/min ≈ 4.500 mmol bicarbonat sunt filtrați în fiecare zi – dacă ac. bicarbonat NU ar fi reabsorbit, [HCO3− ] plasmatic ar ↓ odată cu pH-ul sanguin (astfel – menținerea nivelului plasmatic [HCO3− ] nec. ca tot bicarbonatul de la niv. filtratului glomerular să fie reabsorbit) tubul contort proximal responsabil de ≈ 85-90% din reabsorbția bicarbonatului filtrat & în contrast – la niv. nefronului distal se reabsoarbe foarte puțin – ac. diferență este dat. prezenței unei cant. MARI de anhidrază carbonică intraluminal la niv. tubului contort proximal decât la niv. nefronului distal (dat. acestor modif. cantitative – bicarbonatul ce NU este reabsorbit la niv. tubului contort proximal este excretat în urină) reabsorbția bicarbonatului la niv. tubului contort proximal catalizată de pompa 𝐍𝐚+ /𝐊 + -ATPază – local. la nivelul membranei cel. bazolaterale prin schimbul de ioni de K pt ioni de Na intracel. pompa menține nivelul intracel. de Na ↓ - permițând ionilor de Na să intre în cel. în sensul gradientului de concen. al Na din lumenul tubular spre int. celulei ionii de hidrogen transportați în dir. opusă – menținându-se o STARE DE NEUTRALITATE ELECTRICĂ înainte ca bicarbonatul să pătrundă în tubul proximal se combină cu ionii de hidrogen secretați – formând acidul carbonic în prez. anhidrazei carbonice luminale (CA-IV) ac. carbonic disociază rapid în dioxid de carbon + apă – care apoi poate foarte repede să pătrundă la niv. cel. tubului proximal în int. celulei dioxidul de carbon este hidratat de anhidraza carbonică citozolică (CA-II) – formând bicarbonatul care este apoi transportat în sensul unui gradient electric din int. cel. prin membrană în fluidul peritubular & la niv. sanguin (în timpul ac. proces – fiecare ion de hidrogen secretat la niv. lumenului tubului proximal este reabsorbit & poate fi resecretat NU există pierdere netă de ioni de hidrogen / câștig net de ioni de bicarbonat)
Re
o
celule principale – rec. pt abs. Na+ sensibili la aldosteron (ac. cel. reabsorb Na+ & H2 O + secretă K + sub influența aldosteronului)
o
cel. intercalate £ – posedă o pompă de protoni pt secreția activă de ioni de hidrogen în schimbul reabsorbției de ioni de K + (aldosteronul ↑ secreția ionilor de H + )
o
cel. intercalate β – imagini în oglindă ale cel. intercalate £ & la ac. nivel pompa de H + -ATPază este local. predominant la niv. membranei bazocel. & ionii de HCO3− sunt secretați la niv. lumenului tubular printr-un schimbător de anioni la niv. membranei apicale (identitatea ac. transportor este incertă – transportor care NU seamănă cu cel. de Cl--HCO3− prezent la niv. membranei bazocel. la cel. intercalate secretoare de H + )
secreția ionilor de hidrogen de la niv. tubilor colectori corticali în mod indirect legată de reabsorbția Na ALDOSTERON are câteva efecte ce facilitează secreția ionilor de hidrogen – deschide canalele de Na la niv. membranei luminale a cel. principale & ↑ activ. Na+ /K + -ATPază
mișcarea ulterioară a sodiului cationic în cel. principale creează o încărcare ⊖ la niv. lumenului tubular
ionii de K din cel. principale + ionii de hidrogen din cel. intercalate £ se mișcă din cel. în sensul unui gradient electrochimic înspre lumen
aldosteronul stimulează direct 𝐇 + -ATPază din cel. intercalate £ - accentuând și mai mult secreția ionilor de hidrogen (H + ce trebuie secretat este format prin reasocierea H2 O & CO2 în prez. anhidrazei carbonice – astfel o molec. de bicarbonat este regenerată de fiecare dată când H + este elim. în urină)
când ionii de hidrogen sunt secretați în lumenul tubului colector o mică fracțiune (dar cu importanță fiziologică critică) din acest exces de hidrogen rămâne în soluție - ↑ nivelul urinar de H + & ↓ pH urinar sub 4 la un pH urinar < 4 inhibarea pompelor de secreție restricționează SEMNIFICATIV secreția renală a mai multor ioni de hidrogen – în consecință secreția ionilor de hidrogen depinde de prez. sistemelor tampon în urină pt a menține pH urinar > 4 în prez. unui exces de elemente alcaline nevoile homeostatice sunt inversate rinichiul poate să excrete încărcare alcalină excesivă prin ↓ reabsorbție bicarbonat filtrat în tubul proximal + distal & tuburile colectoare contribuie prin secreția bicarbonatului generat prin util cel. intercalate β – ac. schimbare & util. a cel. intercalate β facilitează secreția bicarbonatului + conservarea ionilor H +
ACIZI TITRABILI subst. tampon filtrate ce au un anion conjugat – ce poate fi titrat în int. de pH ce apare în mod fiziologic la nivel urinar ac. fosforic tamponul urinar titrabil uzual ionii de hidrogen se leagă de anionii conjugați ai ac. titrabil & sunt excretați în urină pt fiecare ion de hidrogen excretat sub ac. formă 1 ion de bicarbonat este regenerat în int. celulei & reintrodus în sânge
AMONIU (𝐍𝐇𝟒+ )
Re
O
2 sisteme tampon sunt implicate în secreția acizilor acizi titrabili (precum fosfatul) + sistemul amoniacului – fiecare sistem este responsabil de excreția ≈ jum. din încărcarea zilnică cu ac. de ≈ 50-100 mmol în condiții fiziologice
zi
n
SISTEME TAMPON ÎN EXCREȚIA ACIZILOR
în contextul unei acidoze metabolice nivelul de ac. titrabili NU poate să ↑ semnificativ pt că disponibilitatea de ac. titrabil este det. de concen. plasmatiă a sistemului tampon & de RFG (sistemul tampon al amoniului – în contrast poate ↑ de câteva sute de ori dacă este nec. !!!) – în consecință excreția renală deficitară este întotdeauna asoc. cu un defect de excreție al amoniacului tot amoniacul util. pt tamponarea ionilor de hidrogen urinari în tubii colectori sintetizat în tubul contort proximal
sursa principală de amoniac glutamina – având ca rez. acid £-cetoglutaric + amoniac odată format amoniacul poate difuza în lumenul tubului proximal & este acidifiat – formând amoniu (aflat în tubul proximal – amoniul se mișcă de-a lungul tubului la niv. interstițiului medular & apoi disociază în amoniac ducând la o ↑ a niv. interstițial al amoniacului) noțiunea ce sugerează capac. amoniacului de a difuza în sensul gradientului de concen. în lumenul tubilor colectori pusă sub semnul ? odată cu descoperirea faptului că glicoproteinele rhesus asoc. pot acționa ca și prot. de transport pt amoniac (denumite RhCG/Rhcg) exprimate la niv. supraf. bazolaterale + apicale ale tubilor contorți distali & tubilor colectori intramedulari & la niv. cel. intercalate £ - ac. prot. joacă un rol fundamental în excreția renală a amoniacului în ambele circumstanțe (acid / bazic) odată secretat NH3 reacționează cu ionii de hidrogen secretați de cel. tubilor colectori pt a forma amoniul pt. că amoniul NU este liposolubil este blocat în lumen & excretat în urină sub formă de clorură de amoniu 2 circumstanțe favorizează sinteza de amoniac la niv. cel. tubilor proximali acidoză sistemică + hipoK
ETIOLOGIE
eliminare anormală 𝐂𝐎𝟐 la nivel pulmonar – ACIDOZĂ + ALCALOZĂ RESPIRATORIE
o
anomalii ale reglării bicarbonatului & altor sisteme tampon de la niv. sangvin – ACIDOZĂ + ALCALOZĂ METABOLICĂ
ambele pot (& de obicei) coexista ac. metabolică prod. hiperventilație (prin chemorec. medulari) ducând la ↑ elim. CO2 la niv. pulmonar & compensarea parțială a acidozei acidoza respiratorie acompaniată de retenție renală bicarbonat – ce poate fi în mod greșit interpretată ca alcaloză metabolică primară situație complexă dacă pac. are boală pulm. + tulburare metabolică primară
n
o
O
DIAGNOSTIC
MODIFICĂRI ALE GAZELOR ARTERIALE pH
𝐏𝐚 𝐂𝐎𝟐
𝐇𝐂𝐎𝟑−
ACIDOZĂ RESPIRATORIE
normal / ↓
↑↑
↑ (compensată)
ALCALOZĂ RESPIRATORIE
normal / ↑
↓↓
↓ (ușor)
ACIDOZĂ METABOLICĂ
normal / ↓
↓
↓↓
ALCALOZĂ METABOLICĂ
normal / ↑
↑ (ușor)
↑↑
zi
dezechilibrele acido-bazice pot fi cauzate de
Re
în cazul pac. cu dezechilibre complicate normogramele acido-bazice sunt foarte importante H + & Pa CO2 & bicarbonatul măsurate în sângele arterial dacă val. unui pac. se află într-o bandă a diagramei este FOARTE PROBABIL ca doar o anomalie să fie prez. dacă 𝐇 + este ↑ (pH ↓) & 𝐏𝐚 𝐂𝐎𝟐 normal diagrama va arăta valorile pac. între 2 benzi – pac. are disfuncție respiratorie ce duce la eliminare deficitară CO2 dar este parțial compensată de acidoza metabolică ce stimulează respirația + eliminarea CO2 (CEA MAI COMUNĂ ANOMALIE COMBINATĂ ÎN PRACTICĂ !!!)
intensificarea pierderilor de CO2 cauzată de hiperventilație – are loc ↓ 𝑷𝒂 𝑪𝑶𝟐 + 𝑯+
ACIDOZĂ METABOLICĂ
apare datorită acumulării oricărui alt acid decât cel carbonic are loc ↓ nivel plasmatic HCO3− mai multe patologii pot duce la acidoză metabolică
adm. de acid
generare de acid (acidoză lactică în caz de șoc / stop cardio-respirator)
eliminare anormală de ac. la nivel renal
pierderi de bicarbonat la nivel GI / renal
calcularea GĂURII ANIONICE foarte utilă în dgn diferențial
O
ALCALOZĂ RESPIRATORIE
zi
cauzată de retenția de CO2 în mod normal obs. în BPOC 𝑷𝒂 𝑪𝑶𝟐 + 𝑯+ ↑ retenția renală de bicarbonat poate compensa parțial – aducând val. H + spre normal
Re
n
ACIDOZĂ RESPIRATORIE
GAURĂ ANIONICĂ
primul pas stabilirea cauzei – dacă acidoza este det. de retenția de HCl / alt acid prin calcularea găurii anionice o
cationii prez. în mod normal în plasmă Na+ & K+ & Ca2+ & Mg2+
o
anionii ce se regăsesc în mod normal în plasmă Cl- & HCO3− & sarcinile ⊖ prez. pe albumină + fosfat + sulfat + lactat + alți ac. organici
o
sumele sarcinilor ⊕ & ⊖ trebuie să fie egale
o
dozările nivelelor plasmatice de [Na+] & [K+] & [Cl-] & HCO3− de obicei sunt disponibile
pentru că de obicei sunt mai mulți anioni nemăsurați decât cationi GAURA ANIONICĂ NORMALĂ = 12-16 mmol/l – deși măsurători mai sensibile sugerează o val. de 3-9 mmol/l în mod normal albumina reprez. cea mai mare parte din anionii nemăsurați – ca rez. o ↓ a concen. plasmatice a albuminei de la val. de 40g/l la 20g/l poate ↓ gaura anionică chiar și cu 6 mmol/l pt că 1g/dl de albumină are o sarcină ⊖ de 0,2-0,28 mmol/l
ACIDOZĂ METABOLICĂ CU GAURĂ ANIONICĂ NORMALĂ
dacă gaura anionică este normală în prez. acidozei HCl este reținut / NaHCO3− este pierdut în ac. condiții bicarbonatul plasmatic ↓ & este înlocuit de cloruri pt a menține neutralitate electrică – în consecință ac. tulburări sunt în general denumite ACIDOZĂ HIPERCLOREMICĂ
CAUZE
diaree
ileostomie
acidoză tubulară renală distală (tip 1)
ureterosigmoidostomie
acidoză tubulară renală tip 4 (prin deficiență de aldosteron)
n
trat. cu acetazolamid
acidoză tubulară renală proximală (tip 2)
ingestie de clorură de amoniu
hiperparatiroidism
catabolism accentuat al of lizinei / argininei
lez. tubulare (med. / metale grele / paraproteine)
acidoză sistemică cauzată de alterarea capacității tubilor renali de a menține EAB grup de patologii foarte puțin întânit & rareori produc manif. clinice semnificative
ACIDOZĂ TUBULARĂ RENALĂ DE TIP 4
↓ EXCREȚIEI RENALE DE IONI DE HIDROGEN
PIERDERI ↑ DE BICARBONAT LA NIVEL RENAL
ACIDOZĂ TUBULARĂ RENALĂ (ATR)
↑ PRODUCȚIEI DE HCl
O
zi
PIERDERI ↑ DE BICARBONAT LA NIVEL GI
Re
apare ca urmare a unui răspuns deficitar / absent la aldosteron denumită HIPOALDOSTERONISM HIPORENINEMIC CEL MAI DES ÎNTÂLNIT TIP DE ATR caracteristicile cardinale hiperK + acidoză – apar la un pac. cu formă ușoară de BCR (de obicei cauzată de o boală tubulointerstițială / diabet)
hiperK menține acidoza prin mec. de alterare a prod. de amoniac la niv. tubului proximal – are ca efect ↓ excreției nete de acid SDR. GORDON anomalii biochimice similare – diferă prin prez. HTA + RFG normal aldosteron & renină plasmatică ↓ - chiar și după măsuri ce în mod normal ar duce la ↑ nivelului acestora în prez. acidozei pH urinar poate fi ↓
CARACTERISTICI CLINICE
hiperK (în abs. med cu ef. hiperK)
nivel plasmatic ↓ bicarbonat & hiperCl
test normal de stimulare ACTH
nivel urinar bazal de aldosteron ↓ în 24h
răspuns ↓ la stimularea reninei plasmatice & aldosteronului plasmatic – probe recoltate în decurs de 2 ore în poz. declivă repetate după adm. 40 mg Furosemid (80 mg dacă creatinina > 120 μmol/l) & 4 ore în poz. verticală
corecție hiperK cu fludrocortizon 0,1 mg pe zi
* sdr. identic este cauzat de ingestia cronică de AINS – care alterează secreția de renină & aldosteron TRATAMENT FLUDROCORTIZON / BICARBONAT DE NA / DIURETICE / MEDICAȚIE CE LEAGĂ K ÎN TUBUL DIGESTIV / COMBINAȚIE ÎNTRE ACESTEA
ACIDOZĂ TUBULARĂ RENALĂ DE TIP 3
zi
ACIDOZĂ TUBULARĂ RENALĂ DE TIP 2 (PROXIMALĂ)
O
condiție RARĂ combinație între tipul 1 & 2 de ATR ATR DE TIP 3 EREDITARĂ provocată de mutații ce produc deficiențe ale anhidrazei carbonice tip II – patologie caract. prin prez. osteoporozei + ATR de tip mixt + calcificări cerebrale + retard mental
foarte RARĂ în cazul adultului prov. de anomalie de reabsorbție a bicarbonatului de Na la niv. tubului proximal caracteristici cardinale acidoză + hipoK + imposibilitate de a ↓ pH urinar sub 5,5 în ciuda acidozei sistemice & prez. bicarbonatului în urină în ciuda unui nivel plasmatic < normal al bicarbonatului apare în mod normal ca o parte a unui def. tubular generalizat asociind glicozurie + aminoacidurie (printre alte caract.) forme izolate ereditare de ATR tip 2 transmitere autozomal dominantă & recesivă – unde mutațiile putative au lov la antiporter-ul Na+H- al membranei apicale & respectiv la co-transportorul Na+HCO3− din membrana bazolaterală la niv. cel. tubului proximal
TRATAMENT BICARBONAT DE Na – doze masive nec. pt a compensa pierderile renale
Re
n
* soluționare hiperK poate corecta acidoza metabolică prin ↑ excreției de amoniu
ACIDOZĂ TUBULARĂ RENALĂ DE TIP 1 (DISTALĂ)
apare dat. unei deficiențe de excreție a H+ la niv. tubului distal
CAUZE
PRIMARE
idiopatice
genetice
sdr. Marfan & sdr. Ehlers-Danlos
anemie falciformă (siclemie)
NEFROCALCINOZĂ
hiperCa cronică
rinichi spongios medular
STATUS HIPERGAMAGLOBULINEMIC
amiloidoză (poate prod. și acidoză tubulară renală proximală)
crioglobulinemie
boală hepatică cronică
MEDICAMENTE & SUBST. TOXICE
amfotericină B
carbonat de litiu
AINS
acidoză
o
hipoK
o
imposibilitate de a ↓ pH urinar sub 5,3 în ciuda prez. acidozei sistemice
o
producție urinară ↓ de amoniu
o
citrat urinar ↓ (dat. ↑ absorbției citratului la niv. tubului proximal – unde poate fi convertit în bicarbonat)
o
hipercalciurie
ac. anomalii duc la
zi
o
O
n
CARACTERISTICI CLINICE (primele 4 prez. doar în circumstanțe de producție ↑ de acid – de aceea este nec. un test de încărcare cu acid pt dgn)
osteomalacie – cauzată de tamponarea H+ de Ca2+ în os (rez. în ↓ Ca din os)
formare de calculi renali – provocată de hipercalciurie + hipocitraturie (citratul inhibă precipitarea fosfatului de CA) + urină alcalină (fapt ce favorizează precipitarea fosfatului de Ca)
infecții urinare recurente – cauzate de calculi renali
Re
* modelele ereditare autozomal dominante & recesive – pot fi întâlnite în ATR primară distală
* în cazul ATR distală recesivă – o proporție din pac. prez. hipoacuzie senzorială & este asoc. cu o mutație ce duce la pierderea fcț. de H+-ATPază la niv. suprafeței apicale a cel. intercalate TRATAMENT BICARBONAT DE Na + SUPLIMENTARE DE K & CITRAT + DIURETICE TIAZIDICE (utile pt că produc contracție a vol. + ↑ a reabsorbției bicarbonatului la niv. proximal) GAURĂ ANIONICĂ URINARĂ
alt instrument util în eval. acidozei metabolice cu gaură anionică normală calcule util. pt a diferenția între acidoza cu gaură anionică anormală cauzată de diaree (alte pierderi GI alcaline) & cea cauzată de ATR distală (* în ambele patologii K plasmatic este în mod caracteristic ↓) pac. cu ATR au pH urinar > 5,3 ÎNTOTDEAUNA cu toate că excreția urinară de ioni de hidrogen – în cazul pac. cu diaree – ar trebuie să acidifieze urina hipoK duce la ↑ sintezei de amoniac la niv. cel. tubulare proximale în ciuda acidemiei sistemele de tampon urinar ↑ pH urinar la o val. > 5,3 – în cazul unor pac. cu diaree de câte ori este excretat ac. urinar sub formă de clorură de amoniu ↑ excreției urinare de cloruri duce la ↓ găurii anionice urinare – astfel gaura anionică urinară ar trebui să fie ⊖ în cazul unui pac. cu diaree, indiferent de pH urinar cu toate că hipoK poate duce la ↑ a sintezei de amoniac la niv. tubular proximal în cazul ATR distală imposibilitatea de a secreta ioni de hidrogen în tuburile colectoare în ac. boală limitează formare & excreția de clorură de amoniu – astfel gaura anionică urinară este ⊕ în ATR distală
ACIDOZĂ METABOLICĂ CU GAURĂ ANIONICĂ ↑
dacă gaura anionică este ↑ există un anion nemăsurat prez. în cantități ↑ - fie unul din acizii aflați în mod normal în cantit. mici dar nemăsurate (lactat) / ac. exogen
Oxoprolină (ac. piroglutamic) – ingestie cronică de paracetamol
L-lactat – tip A & B
D-lactat – proliferare bacteriană la niv. int. subțire
Metanol – ingestie acută
Aspirină – supradozaj de salicilați
insuf. Renală – acum. de ac. organici
c(K)etoacidoză – diabetică / înfometare / alcool
O
Glicoli (etilen & propilen) – ingestie
BOALĂ RENALĂ CRONICĂ acidoză cronică cel mai frecvent cauzată de BCR – circumstanță în care există o deficiență de excreție de ac. fixat ≤ 40 mmol de ioni de hidrogen se pot acumula zilnic – sunt tamponați la nivel osos în schimbul Ca acidoza cronică FR MAJOR pt osteodistrofie renală + hipercalciurie FR pt pierderea masei musculare din insuf. renală & poate contribui la progresia inexorabilă a unor tipuri de insuf. renale boala renală prod. acidoză în mai multe moduri o
↓ nr de nefroni funcționali ce ↓ capac. de excreție a amoniacului & H+ în urină
Re
zi
n
CAUZE [GOLD MARK]
o
boală tubulară – poate produce pierderi de bicarbonat
acidoza caracteristică tipică a acelor tipuri de BCR în care af. este predominant tubulară – cum este nefropatia de reflux & uropatia cronică obstructivă acidoza uremică corectată dat. efectelor ce le are asupra oaselor + creșterii + dezv. musculare adm. orală de BICARBONAT 2-3 mmol/kg per zi de ajuns pt a menține nivelul seric al bicarbonatului > 20 mmol – dar poate contribui la supraîncărcarea cu Na CARBONAT DE CA ameliorează acidoza & acț. ca un liant al fosfatului & supliment de Ca + este frecvent utilizat acidoza în boala renală terminală corectată prin DIALIZĂ
ACIDOZĂ LACTICĂ
↑ prod. de ac. actic apare at. când respirația cel. este anormală / din cauza lipsei de oxigen la nivel tisular (TIP A) / dat. unei anomalii metabolice cum este cea indusă de med. ca metformin (TIP B) cea mai frecventă formă de acidoză lactică cea de TIP A – apare în șoc septic / cardiogen poate apărea acidoză semnificativă în ciuda unei TA normale & Pa CO2 normal dat. vasoconstricției la nivel splahnic & periferic acidoza înrăutățește fcț. cardiacă & vasoconstricția – contribuiind într-un cerc vicios ce are ca rez. prod. fulminantă de ac. lactic nivel ↑ izoformă lactat D apare ca urmare a fermentației glucozei de către flora anormală în sdr. de intestin subțire
CETOACIDOZĂ
acidoză cu gaură anionică ↑ dat. acumulării de ac. acetoacetic & hidroxibutiric – cauzat de producția ↑ & parțial de ↓ util. periferice în cetoacidoza diabetică cetoacidoza fără hiperglicemie apare în înfometare & după supradozare de alcool
ACIDOZĂ METABOLICĂ MIXTĂ
dacă bicarbonatul semnificativ mai mic (> 5 mmol/l) există acidoză cu gaură anionică normală simultan
dacă bicarbonatul este cu > 5 mmol mai mare decât val. așteptată există alcaloză cu garnă anionică normală simultan
ELEMENTE CLINICE – ALE ACIDOZEI
CEL MAI EVIDENT EFECT STIMULAREA RESPIRAȚIEI – duce la un semn clinic de sete de aer / respirație Kussmaul (pac. cu hiperventilație profundă pot să NU acuze dispnee – cu toate că unii se pot prez. doar pt acest motiv) acidoza ↑ livrarea de oxigen la nivel tisular prin devierea curbei de disociere a oxihemoglobinei la dreapta (dar duce și la inhibarea producției de 2,3-bisfosfogliceric – fapt ce deviază curba spre normal !!!) disfuncția CV frecvent obs. în cazul pac. acidotici – cu toate că este foarte greu de a diferenția între numeroase cauze ce pot duce la ac. disfuncție acidoză efect inotropic ⊖ acidoza severă poate provoca venoconstricție – fenomen ce duce la redistribuția sângelui din periferie spre circulația centrală + ↑ pres. venoase sistemice ce poate accentua edemul pulmonar provocat de depresia miocardică & vasodilatație arteriolară – contribuie și mai mult la hTA disfuncție cerebrală variabilă – în contextul acidozei severe se obs. convulsii + confuzii (dar multe alte cauze sunt posibile) acidoza stimulează pierderea de K la nivel cel. poate duce la deficit de K dacă fcț. renală este normală / la hiperK dacă excreția renală este alterată
zi
O
n
ambele tipuri de acidoză pot coexista pt a fi mai facilă eval. prez. unei acidoze cu gaură anionică normală se calc. valoarea delta a găurii anionice – diferența între val. de referință sup. a găurii anionice & val. calculată a găurii anionice (ar trebui să fie egală cu ↓ concen. bicarbonatului de la val. minimă de referință)
Re
MĂSURI GENERALE DE TRATAMENT – ALE ACIDOZEI
SCOP PRINCIPAL corectarea cauzei primare în acidoza lactică provocată de perfuzia tisulară deficitară (tip A) maximalizarea livrării de oxigen către țes. prin protejarea căii aeriene & optimizarea respirației + circulație – nec. AGENȚI INOTROPICI + VENTILAȚIE MECANICĂ + MONITORIZARE INVAZIVĂ în cazul acidozei lactice tip B trat. direcționat către tulburarea primară ce generează acidoza INSULINĂ – în cazul cetoacidozei diabetice ETANOL – pt intoxicația cu metanol / etilen glicol DIALIZĂ – îndepărtarea salicilaților
acidoza severă trebuie tratată cu bicarbonat ?
corecție rapidă acidoză duce la tetanie / convulsii – dat. ↓ rapide a Ca ionizat
adm. de bicarbonat de sodiu (8,4%) ce conține 1 mmol/ml de Na poate duce la expansiunea vol. extracelular – acc. edemul pulmonar
trat. cu bicarbonat ↑ producția de CO2 & va corecta acidoza doar dacă ventilația va fi ↑ pt a îndepărta surplusul de CO2
cantitatea ↑ de 𝑪𝑶𝟐 generată poate să difuzeze mai repede decât bicarbonatul la nivel intracel. – accentuând acidoza intracel.
adm. de BICARBONAT DE NA (50 mmol – sub forma a 50 ml din soluția de bicarbonat 8,4% IV) ocazional util. în timpul resuscitării în stop cardio-respirator & frecvent nec. pt trat. tulburărilor de ritm corecția hiperK asoc. acidozei beneficiu incontestabil – în alte circumstanțe NU există dovezi clinice care să suporte noțiunea că trat. acidozei îmbunătățește prognosticul (este o practică standard adm. de bicarbonat de Na când [H + ] > 126 mmol/l (pH < 6,9) folosind bicarbonat de Na IV în concen. de 1,26% (150 mmol/l) adm. în 2-3 ore & monitorizând electroliții + pH-ul) lactat de Na IV NU TREBUIE ADM. NICIODATĂ !!!
DEPLEȚIE DE CLOR (cea mai FRECVENTĂ cauză – poate fi corectată fără repleție de K)
pierderi gastrice – vărsături / drenaj mecanic / buliie
status diareic – adenom vilos / cloridoreea congenitală
diuretice cloruretice – bumetanid / furosemid / metolazon
fibroză chistică (transpirație bogată în Cl)
DEPLEȚIE DE K / EXCES DE MINERALOCORTICOIZI sdr. Liddle
sdr. Barrter & Gitelman + variantele acestora
aldosteronism primar & secundar
abuz de laxative / ingestie de lut
zi
CLASIFICARE & DEFINIȚII
O
FRECVENTĂ reprez. ≈ jum. din tulburările acido-bazice ale pac. internați MORTALITATE ASOCIATĂ SUBSTANȚIALĂ – 45% în cazul pac. cu pH de 7,55 & 80% în cazul pac. cu pH > 7,65
Re
n
ALCALOZĂ METABOLICĂ
STATUS HIPERCALCEMIC
hiperCa din boli maligne
sdr. laptelui alcalin acut / cronic
ALTELE hipoalbuminemie
ingestie de bicarbonat – masivă / în cantitate ↓ cu boală renală
trat. cu amoxicilină / penicilină
recuperare după înfometare
pierderile de cloruri la niv. tubului digestiv / nivel renal / tegumentar pierderea de fluid gastric bogat în acizi alcaloză – pt că bicarbonatul generat în timpul prod. gastrice de acid este reintrodus în circ (în sdr. Zollinger-Ellison / obstrucția evacuării gastrice aceste pierderi pot fi foarte mari) cu toate că pierderile de Na & K din sucul gastric sunt variabile pierderile renale obligatorii ale ac. cationi sunt intensificate de bicarbonaturie – ce apare în timpul acestor dezechilibre ag. ce elimină cloruri produc în mod direct pierderi de cloruri + Na + fluid în urină favorizează instalarea alcalozei metabolice prin câteva mecanisme o
↑ livrării de Na la niv. nefronului distal dat. diureticelor ce duce la acc. eliminării de ioni de hidrogen & K
o
contracția vol. extracel. stimulează secreția de renină & aldosteron - ↓ pierderile de Na + accelerează excreția K & ioni de hidrogen
o
pierderile de K accentuează reabsorbția bicarbonatului la niv. tubului proximal & stimulează prod. de amoniac – la rândul lui va ↑ excreția urinară netă de acid
pierderile urinare de cloruri depășesc pierderile de Na & se asoc. cu alcaloza – chiar dacă pierderile de K sunt prevenite (terminarea procesului ce a generat alcaloza NU va fi obligatoriu acompaniată de rezoluția alcalozei) persistența alcalozei pierderile de cloruri – NU de depleția volemică cu toate că fcț. normală a tubilor proximali este esențială pt reabsorbția bicarbonatului tubii colectori par să fie segm. nefronului cu rolul cel mai important în persistența & rezoluția alcalozei metabolice – dat. alterării transportului de electroliți & protoni în timpul fazei de persistență cel. intercalate £ din tubul colector cortical NU secretă bicarbonat – pt că NU este disponibilă o cantitate suficientă de cloruri pt schimbul de bicarbonat când se adm. cloruri & concen. luminale / celulare de cloruri ↑ bicarbonatul este imediat eliminat & alcaloza se corectează alcaloza metabolică în contextul hipoK generată printr-o migrare intracel. a ionilor de hidrogen – provocând acidoză intracel. pierderile de K se asoc. cu ↑ a prod. de amoniac & excreției nete acide obligatorii – aspect corolar pt acidoza obs. cu hiperK din ATR tip 4 (infuzia de K poate să corecteze alcaloza sistemică & acidoza intracel. pt că cel. vor schimba K extracel. pt ionii de hidrogen intracel. – care apoi pot tampona bicarbonatul extracel.) SDR. LAPTE-ALCALIN bicarbonatul + Ca sunt ingerate – prod. alcaloză prin vărsătură & absorbție de bicarbonat indusă de Ca & ↓ RFG
n
exces aparent de mineralocorticoizi – exces primar de deoxicorticosteron (deficit de 11£ & 17£-hidroxidază)
O
zi
droguri – liquoriție (ac. glicirizic) ca atare / aditiv pt gurst / carbenoxolonă
CARACTERISTICI CLINICE
Re
simptome dificil de diferențiat în fcț. de mecanism + pierderi de cloruri + volum + K simptome comune tetanie + apatie + confuzie + somnolență + aritmii cardiace + iritabilitate neuromusculară curba de disociere a oxigemoglobinei deplasată spre stg.
respirația poate fi deprimată
TRATAMENT ALCALOZĂ METABOLICĂ RESPONSIVĂ LA CLORURI
cu toate că suplimentarea & corectarea deficitului de cloruri sunt ESENȚIALE în circumstanțe de pierderi de cloruri alegerea cationilor ce trebuie adm. (Na / K / protoni) depinde de evaluarea statusului volemic extracel. + prez. / abs. pierderilor de K + gradul de reversie al deprecierii RFG dacă fcț. renală este normală bicarbonatul & echivalenții bazici vor fi excretați împreună cu Na + K & alcaloza metabolică va fi RAPID corectată după SUPLIMENTAREA CU CLORURI dacă există pierderi de cloruri & vol. extracel. CONCOMITENT SOLUȚII IZOTONICE – trat. potrivit în context clinic de supraîncărcare volemică adm. de soluții saline este CONTRAINDICATĂ !!!! - se poate adm. IV SOLUȚIE DE ACID CLORHIDRIC / CLORURĂ DE AMONIU // dacă RFG este adecvată – ACETOZALAMIDĂ (ce prod. eliminarea bicarbonatului prin inhibarea anhidrazei carbonice) poate fi util. când rinichiul NU este capabil să răspundă suplimentării de cloruri este nec. DIALIZĂ
ALCALOZĂ METABOLICĂ REZISTENTĂ LA CLORURI
zi
O
n
CORECȚIA PATOLOGIEI PRINCIPALE alcaloză ușoară & moderată adm. orală CLORURĂ DE K (în prez. tulburărilor de ritm cardiac / slăbiciunii generalizate – este nec. adm IV clorură de K)
Re
INSUFICIENȚĂ RESPIRATORIE CLASIFICARE & ETIOLOGIE
sistemul respirator organ care realizează schimbul de gaze (plămân) + pompă ventilatorie (mușchi respiratori / torace) – fiecare / ambii pot să cedeze & să precipite IR IR apare când schimbul de gaze pulmonar este suficient de afectat pt a provoca HIPOXIE ± HIPERCAPNIE // at. când Pa O2 < 60 mmHg / Pa CO2 > 55 mmHg alterarea proprietăților mecanice ale plămânilor ± per. toracic ↑ activ. respiratorie + consumul de oxigen / producția de dioxid de carbon din m. respiratori oboseala musculară respiratorie factor implicat în patogeneza IR
1. IR DE TIP I (ACUTĂ HIPOXEMICĂ) - 𝐏𝐚 𝐎𝟐 ↓ + 𝐏𝐚 𝐂𝐎𝟐 normală / ↓ apare în boli care af. țesutul pulm. – hipoxemia se dat. șunturilor dreapta-stânga / alterării rap. ventilațieperfuzie (V/Q) // cele mai frecvente cauze pneumonie + lez. pulmonare acute + edem pulmonar cardiogen + embolie + fibroză pulmonară 2. IR DE TIP II (INSUFICIENȚĂ VENTILATORIE) - 𝐏𝐚 𝐎𝟐 ↓ + 𝐏𝐚 𝐂𝐎𝟐 ↑ apare at. când ventilația alveolară este insuficientă pt a înlătura vol. de dioxid de carbon prod. prin metabolismul tisular – ventilația alveolară inadecvată se poate dat. efortului ventilator ↓ / incapacității de a depăși o rezistență ↑ la ventilație / necompensării unei creșteri a spațiului mort ± producției de dioxid de carbon / combinații a acestor factori // alte cauze diformități ale per. toracic + af. musculaturii respiratorii (sdr. Guillan-Barre) + deprimarea centrului respirator (ex – supradozaj medicamentos) TABLOU CLINIC – EVALUAREA CLINICĂ SE FACE PE URM. CRITERII
INVESTIGAȚII
analiza gazelor sanguine ef. pt a ghida oxigenoterapia & pt a oferi evaluare obiectivă a gravității IR
O
n
UN PIRAT
zi
Utilizarea musculaturii respiratorii accesorii Nivel de conștiință diminuat Puls paradoxal – rareori prezent Incapacitatea de a vorbi + imposibilitatea decubitului dorsal Respirație asincronă (o discrepanță între mom. mișcării compartimentelor abd. + toracic) Respirație paradoxală (compartimentele abdominat + toracic se deplasează în dir. opuse) Agitație + stare de neliniște Alternanță respiratorie (alterare relativă a participării mușchilor intercostali / accesorii + diafragma – la fiecare respirație) Tiraj intercostal Tahipnee Tahicardie Transpirații
Re
cel mai sensibil indicator clinic al ↑ dificultății respiratorii ↑ FR (frecvenței respiratorii) capacitatea vitală (CV) indicator bun pt aprecierea deteriorării – în special la pac. cu IR dat. afecțiunilor neuromusculare (sdr. Guillan-Barre / miastenia gravis) în care capac. vitală ↓ pe măsură ce pierderea forței musculare se agravează măsurarea vol. expirator forțat în 1 sec. (FEV1) utilă în eval. pac. care suferă de astm în fază acută / BPOC
MONITORIZARE PULSOXIMETRIE
pulsoximetre aplicate pe deget / lobul urechii măs. schimbarea fluxului de lumină transmisă prin sângele arterial pulsatil & oferă o det. continuă + neinvazivă a saturației arteriale de oxigen (* NU este un indicator valabil pt modif. oxigenului !!!) valoare Sp O2 în limite normale la un pac. care primește oxigen suplimentar NU exclude posibilitatea hipoventilării cu retenție de dioxid de carbon (valorile obț. pot fi inexacte la cei cu perfuzie periferică ↓)
ANALIZA GAZELOR SANGUINE
CAPNOGRAFIE
analiză continuă – respirație cu respirație – a concen. de dioxid de carbon expirat & poate fi util. pt o confirmare intubație traheală o
monitorizare continuă end-tidal 𝐏𝐂𝐎𝟐 (la sf. expirului) – care aproximează Pa CO2 la pac. normali & este util. pt a evalua eficacitatea ventilației
o
det. problemelor acute ale căilor aeriene (canulă traheală / traheostomă blocată sau dislocată)
o
det. modif. acute ale fcț. cardiorespiratorii
TRATAMENT
trat. standard include adm. oxigen suplimentar printr-o cale respiratorie liberă trat. pt obstrucția căilor aeriene distale
n
RAPORT 𝐏𝐚 𝐎𝟐 / 𝐅𝐢 𝐎𝟐 util. pt evaluarea severității IR – în special la pac. cu ARDS
O
zi
există seringi de unică folosință preheparinizate pt analiza gazelor sanguine o proba trebuie analizată imediat – ca alternativă seringa trebuie să fie scufundată în apă cu gheață pt a preveni metabolismul leucocitar continuu ↓ Pa O2 & ↑ Pa CO2 o aerul intră aproape inevitabil în proba recoltată & bulele de aer trebuie înlăturate imediat – forțele gazoase din ac. bule de aer se vor echilibra cu cele din sânge ↑ Pa O2 & ↓ Pa CO2 interpretarea rez. analizelor gazelor sanguine poate lua în considerare urm. aspecte o tulburările echilibrului acido-bazic o modif. oxigenare interpretarea corectă nec. o cunoaștere a istoricului & vârstei pac. + concen. de oxigen inspirat + temperaturii pac. + oricărui alt trat. relevant conținutul de oxigen din sângele arterial det. de procentajul saturației de oxigen a hemoglobinei – relația dintre ac. & Pa O2 este det. de curba de disociere a oxihemoglobinei
Re
măsuri pt limitarea edemului pulmonar controlul secrețiilor trat. inf. pulmonare
travaliul m. respiratori ↓ prin îmbunătățirea mecanicii pulmonare nec. corecția tulburărilor care pot duce la ↓ forței musculare respiratorii (hipofosfatemie / malnutriție)
OXIGENOTERAPIE MET. DE ADMINISTRARE
adm. inițial prin mască facială la maj. pac. (cu exc. celor cu BPOC) NU este vitală concen. exactă de oxigen adm. – prin urmare oxigenul poate fi adm. de un dispozitiv cu performanță variabilă – mască facială simplă / canulă nazală (canulele nazale sunt des preferate deoarece sunt mai puțin claustrofobe & nu interferează cu alimentația/vorbirea – dar pot cauza ulcerații ale mucoasei nazale & concen. inspirată de oxigen este diluată prin respirația bucală) concen. oxigenului inspirat variază 35-55% cu debit de oxigen de 6-10 l/min concen. mai mari de oxigen mască cu rezervor atașat riscul ↓ stimului hipoxic uneori suprimat – fiind mai puțin periculos at. când pac. se află într-o unitate de ter. intensivă HIPOXEMIA SEVERĂ – MAI PERICULOASĂ DECÂT HIPERCAPNIA
TOXICITATEA OXIGENULUI hiperoxia poate provoca lez. pulm. dat. ↑ radicalilor liberi de oxigen & deteriorării oxidative a țes. pulmonar – deși hipoxia periculoasă NU ar trebui tolerată niciodată din cauza riscului de toxicitate pulmonară a oxigenului, saturațiile de oxigen de 90-92% sunt probabil adecvate pt maj. pac. (se consideră că vizarea unor saturații mai mari de oxigen folosind concen. ↑ de oxigen inspirat pot fi dăunătoare – ex post IM) (* chiar și o scurtă perioadă de hiperoxie poate ↑ mortalitatea în comparație cu normoxia – inclusiv în cazul hiperoxiei rez. după intubarea de urgență !!!)
INDICAȚII VENTILAȚIE MECANICĂ IR acută – cu semne de detresă respiratorie severă (FR > 40/min / incapacitatea de a vorbi / epuizarea pac.) care persistă în ciuda ter. maximale
confuzie
neliniște
agitație
↓ nivel conștiență
hipoxemie extremă (< 60 mmHg) – în ciuda oxigenoterapiei
Re
O
dacă starea pac. continuă să se deterioreze / NU reușește să se amelioreze este nec. instituirea unei forme de suport respirator VENTILAȚIE MECANICĂ INVAZIVĂ (VMI) se real. prin inflația intermitentă cu pres. ⊕ a plămânilor – util. un ventilator mecanic printr-o canulă endotraheală / de traheostomie & se ef. în abs. respirațiilor spontane VENTILAȚIE MECANICĂ CU PRES. ⊕ / VENTILAȚIE MECANICĂ CONTROLATĂ (avantajul este că menține activitatea & fcț. musculaturii respiratorii a pac. – evitând atrofierea musculară)
zi
n
SUPORT RESPIRATOR
↑ Pa CO2 (> 60 mmHg) – ventilație mecanică urgentă !!!
insuf. ventilatorie acută – dat. miasteniei / sdr. Guillan-Barre / lez. medulare înalte (ventilația mecanică
* NU toți pac. cu IR ± CV ↓ nec. ventilație – evaluarea clinică a fiecărui caz este esențială !!!
va fi instituită de obicei at. când CV ≤ 10 ml/kg – va evita complicații precum atelectazia / infecția & va preveni stopul respirator)
ventilație post-operatorie la pac. cu risc ↑
leziuni craniene – pt a evita hipoxia & hipercapnia care ↑ fluxul sanguin cerebral + pres. intracraniană
traumatisme – lez. toracice cu contuzii pulmonare + lez. medulare înalte
insuf. VS severă cu edem pulmonar
comă cu compromiterea căilor aeriene / dificultăți de respirație
INSTITUIREA SUPORTULUI RESPIRATOR INVAZIV
n
COMPLICAȚII – INTUBAȚIE TRAHEALĂ COMPLICAȚIE
OBSERVAȚIE IMEDIATĂ
O
TRAUMATISM AL CĂII AERIENE SUPERIOARE
leziuni ale buzelor + dinților + gingiilor + traheei conduce la – hipoxie + distensie abdominală
CANULĂ ÎN ESOFAG
detectat prin abs. curbelor de capnografie nec. îndepărtare imediată + ventilație cu oxigen pe mască cu rezervor + reinserție canulă traheală
CANULĂ ÎNTR-O BRONHIE PRINCIPALĂ (DE OBICEI – DREAPTĂ)
se evită prin verificarea distensiei ambilor plămâni – ambele părți ale toracelui se mișcă & intrarea aerului se percepe bilateral la auscultație solicitare RX toracic – pt a verifica poz. canulei & excluderea colapsului pulmonar
zi
nec. intubație traheală ef. sub anestezie – numai de personal cu experiență intubarea unui pac. bolnav critic – ft diferită de cea a unui pac. în sala de operație pac. este de obicei hipoxic & hipercapnic + activ. simpatică ↑ - stimularea prin laringoscopie & intubația pot precipita aritmii periculoase / bradicardie / chiar stop cardiac (în situații de urgență extremă poate fi nec. ventilația manuală a pac. folosind o mască cu rezervor & valvă + cale respiratorie orofaringiană / mască laringiană până la sosirea unor specialiști cu experiență) ECG + saturația de oxigen monitorizate pac. pre-oxigenat cu oxigen 100% înainte de intubație med. de resuscitare disponibile imediat volumul circulant ar trebui optimizat & se începe adm. de inotropice înainte de a începe intubarea în unele cazuri este nec. să se realizeze monit. intra-arterială & PVC – deși mulți pac. NU vor tolera poziția de supinație / cu capul în jos la unii pac. în comă profundă NU este nec. sedarea în maj. cazurilor va fi nevoie de un anestezic cu durată scurtă de acțiune adm. IV de obicei cu un opiaceu + relaxare musculară capnografie pt a confirma intubarea traheală
PRECOCE MIGRAREA CANULEI ÎN AFARA TRAHEEI
Re
complicații periculoase – pac. devine suferind & cianotic cu expansiuni toracice slabe
PIERDERI ÎN JURUL CANULEI OBSTRUCȚIA CANULEI DIN CAUZA TORSIUNII / SECREȚIILOR
se vor ef. IMEDIAT urm. ventilație manuală cu oxigen 100% + aspirație traheală + verificare poz. canulă + dezumflare balon canulă + verificare canulă pt torsiuni / curburi / obstrucții prin secreții / sânge dacă sit. nu se îmbunătățește – se îndep. canula + se ventilează cu mască facială + se inseră o nouă canulă endotraheală TARDIVE
SINUZITĂ EDEMUL MUCOASEI & ULCERAȚII LEZIUNE LARINGIANĂ STENOZĂ & FIBROZĂ TRAHEALĂ TRAHEOMALACIE SEDARE & ANALGEZIE & RELAXARE MUSCULARĂ
maj. pac. critici nec. analgezice & mulți vor fi sedați OPIACEU + BENZODIAZEPINĂ / PROPOFOL adesea fol. pt a facilita ventilația mecanică sedare profundă recom. la pac. cu IR severă – mai ales că strategiile ventilatorii protective pulm. sunt neconfortabile unii pac. pot necesita BLOCANȚI NEUROMUSCULARI minimizarea nivelului de sedare cu scoruri de sedare + trezire zilnică / evitarea totală a sedativelor adesea în combinație cu modurile de respirație spontană a suportului respirator asoc. cu ↓ dur. de ventilație mecanică + externare mai rapidă
TRAHEOSTOMIE
n
poate fi nec. pt controlul pe t. lung a căii aeriene la unii pac. cu stare de conștiență persistent ↓ - pt a gestiona secrețiile bronșice excesive + facilita sevrajul respirator + ↓ necesar de sedare + îmbunătățire comfort pacient (*rată de mortalitate mică – dar SEMNIFICATIVĂ) se ef. util. tehnica de dilatare percutană – abordare mai rapidă traheostomia chir. at. când factorii anatomici împiedică o abordare percutană / când există motive de îngrijorare cu privire la coagularea anormală care poate nec. hemostază chir. obstrucția căilor aeriene superioare care pune în pericol viața & care NU poate fi ocolită cu o canulă endotraheală rez. prin CRICOTIROIDOTOMIE
COMPLICAȚII ALE CĂILOR AERIENE (+ ALE INTUBAȚIEI TRAHEALE – VEZI TABEL DE MAI SUS !!!)
TARDIVE
INTERMEDIARE
deces
ulcerații ale mucoaselor
pneumotorace
hemoragie
eroziunea cartilajelor traheale (poate provoca fistulă traheo-esofagiană)
hipoxie
hTA
aritmii cardiace
infecții ale stomelor
canulă incorect plasată în țes. subcutanate pretraheale
pneumonie
emfizem subcutanat
eroziune artere nenumite (uneori conduce la hemoragii fatale)
incapacitate de vindecare a stomei
granulom traheal
stenoză traheală la nivelul stomei / balonului / vârfului canulei
Re
zi
PRECOCE
O
colapsul inelelor traheale la niv. stomei
factori de ordin cosmetic
DECONECTARE + DEFECȚIUNI DE ALIMENTARE CU GAZ / ELECTRICITATE + DEFECTE MECANICE neobișnuite – dar periculoase (la patul pac. trebuie să existe întotdeauna o modalitate de ventilație mecanică + o mască facială + oxigen) COMPLICAȚII CARDIOVASCULARE aplicarea pres. ⊕ la nivel pulm. împiedică întoarcerea venoasă & destinde alveolele – întinzând capilarele pulm. & det. ↑ rezistență vasc. pulmonară (ambele mec. pot produce ↓ DC) COMPLICAȚII RESPIRATORII ventilația mec. poate fi complicată de o alterare a schimbului de gaze dat. alterării rap. ventilație-perfuzie + retenției de lichide + colapsului alveolelor periferice – cel din urmă este prevenit folosind volume curente ↑ dar pres. de inflație ↑ & supra-distensia alveolelor compliante, posibil exacerbate de deschiderea + închiderea repetată a căilor aeriene distale pot distruge membrana alveolo-capilară se prod. o ↑ a permeabilității microvasculare & eliberare de mediatori inflamatori – ceea ce duce la LEZIUNI PULMONARE ASOCIATE VENTILATORULUI (barotraumă & volutraumă – pot duce la ruperea alveolelor & se pot complica cu pneumomediastin / emfizem subcutanat / pneumotorace / pneumoperitoneu) (* riscul de pneumotorace este ↑ la cei cu boală pulm. obstructivă / astm / fracturi costale !!!) pneumotorace în tensiune – rapid fatal la pac. ventilați & semnele includ dezvoltarea / agravarea hipoxiei, hipercapniei + detresă respiratorie + ↑ inexplicabilă pres. în căi aeriene + hTA + tahicardie (uneori însoțite de ↑ PVC) // examinare – expansiune inegală torace + deplasare mediastinală de partea pneumotoracelui (deviație traheală + deplasarea șocului apexian) + hipersonoritatea unui hemitorace (deși murmurul vezicular este frecvent diminuat dat. pneumotoracelui – ac. semn poate fi înșelător la pac. ventilați !!!) // dgn poate fi confirmat prin RX toracic (* la un pac. cu deteriorare rapidă + grad ↑ de suspiciune de pneumotorace în tensiune – se poate indica o decompresie cu acul în spațiul II IC în linia medio-claviculară + inserarea unui drenaj toracic definitiv) PNEUMONIE ASOCIATĂ VENTILATORULUI pneumonia dobândită în spital apare la 1/3 din pac. care beneficiază de ventilație mecanică & este asoc. cu ↑ semnificativă a duratei de spitalizare + mortalității // dgn discutabil – febra + infiltratele identif. pe RX toracic pot să nu aibă etiologie inf. la origine // ag. patogeni izolați în mod obișnuit bacili aerob Gram ⊖ // poate fi dificil să se stabilească dacă un microorg. care a fost izolat provoacă o pneumonie asociată ventilatorului / este o simplă colonizare a tractului respirator
TEHNICI DE SUPORT RESPIRATOR VENTILAȚIE MECANICĂ CONTROLATĂ (VMC)
PRESIUNE ⊕ LA SFÂRȘITUL EXPIRULUI
zi
VMC util. at. când eforturile respiratorii sunt absente / au fost suprimate de 2 tipuri VENTILAȚIE CU VOLUM CONTROLAT – volumul curent & FR sunt presetate pe ventilator (pres. de la nivelul căilor aeriene variază în fcț. de reglajul ventilatorului & mecanica pulm. a pac. VENTILAȚIE CU PRESIUNE CONTROLATĂ – presiunea inspiratorie & FR sunt presetate, dar VC variază în fcț. de mecanica pulm. a pac.
Re
O
TRATAMENT – antibiotic cu spectru larg care poate fi modif. dacă se izolează microorg. uzual
n
scurgerea secrețiilor orofaringiene infectate dincolo de balonul canulei traheale – se pres. că este în mare măsură responsabilă pt pneumonia asoc. ventilatorului & multe secții de ATI folosesc canule endotraheale cu baloane moderne + tuburi & porturi de aspirație subglotică pt a minimiza riscul // colonizarea bacteriană a orofaringelui poate fi favorizată prin regurgitarea lichidului gastric colonizat – riscul de pneumonie asoc. ventilatorului putând fi ↓ prin nursingul pac. în poziție la 45° & decontaminare orofaringiană
pres. ⊕ la nivelul căilor aeriene menținută la un nivel ales pe toată durata expirației – fol. o supapă de rezistență tip prag în ramura expiratorie a circuitului pres. ⊕ la sf. expirului (PEEP) re-expansionează unitățile pulm. insuficient ventilate & redistribuie lichidul pulm. din alveole către sp. interstițial perivascular - ↓ șuntul + ↑ Pa O2 ↑ inevitabilă pres. intratoracică medie asoc. cu aplicarea PEEP poate împiedica reîntoarcerea venoasă + ↑ RV pulmonară + ↓ DC (cel din urmă poate fi ameliorat prin ↑ vol. circulant – deși în unele cazuri este nec. suport inotrop / vasopresor)
deși oxigenarea arterială este adesea îmbunătățită prin aplicarea PEEP ↓ simultană a DC poate det. o ↓ a aportului total de oxigen nivele ↓ PEEP (5-8 cm H2 O) util. la maj. pac. ventilați mecanic pt a menține vol. pulmonar & la cei cu atelectazie bazală & cazuri selecționate cu obstrucție a căilor aeriene
PRESIUNE ⊕ CONTINUĂ ÎN CĂILE AERIENE (CPAP)
CPAP realizează – pt pac. care respiră spontan – ceea ce PEEP realizează pt un pac. ventilat oxigenul & aerul sunt furnizate sub presiune - printr-o canulă endotraheală / canulă de traheostomie / mască facială care se potrivește strâns / cască îmbunătățește oxigenul + plămânii devin mai complianți + efortul respirator este ↓ o alternativă util. unui flux foarte ridicat de oxigen & aer – furnizat prin int. canulelor nazale cu diam. mare pt. a crea o variantă limitată de CPAP (ac. sistem (HFNO) este adesea mai bine tolerat – deoarece pac. poate tuși & expectora & comunica & alimenta) începerea terapiei cu HFNO la pac. cu IR de tip I poate fi echivalentă cu ventilația non-invazivă – în prevenirea deteriorării stării pac. & evitarea ventilației invazive ulterioare
VENTILAȚIE CU SUPORT DE PRESIUNE (PSV)
respirațiile spontane sunt amplificate cu un nivel prestabilit de pres. ⊕ (5-20 cm H2 O) – declanșat de efortul respirator spontan al pac. & aplicat pt o fracțiune dată de timp inspirator / până când fluxul inspirator ↓ sub un anumit nivel VC det. de presiunea setată + ef. pac. + mecanica pulm. (valoarea pres. de suport poate fi ↓ progresiv pe măsură ce starea pac. se îmbunătățește)
VENTILAȚIE OBLIGATORIE INTERMITENTĂ (IMV)
permite pac. să respire spontan între vol. curente obligatorii furnizate de ventilator ac. respirații controlate sunt setate să coincidă cu ef. inspirator al pac. (VENTILAȚIE INTERMITENTĂ SINCRONĂ CU BOLNAVUL – SIMV) – poate fi util. cu / fără CPAP & respirațiile spontane pot fi asistate de ventilație cu suport de presiune
VENTILAȚIE PROTECTIVĂ PULMONARĂ
zi
OSCILAȚIE DE ÎNALTĂ FRECVENȚĂ (HFO)
adm. folosind un ventilator proiectat special util. HFO nu există flux de gaz în volum mare (mai degrabă gazul oscilează în ritm dus-întors la frecvențe de 4-15 Hz – într-un circuit CPAP setat la o pres. medie înaltă a căilor aeriene (20-30 cm H2 O)) volumul pulm. este bine menținut & oxigenarea poate fi îmbunătățită // NU oferă niciun beneficiu asupra mortalității la adulți (un trial sugerează chiar mortalitate ↑)
SCHIMBURI GAZOASE EXTRACORPOREALE
O
n
met. IDEALĂ de ventilație mecanică evită supradistensia alveolară + deschiderea & închiderea activă repetată a căilor aeriene distale & alveolare volum alveolar menținut cu PEEP & uneori prin prelungirea fazei inspiratorii vol. curente limitate la 4-8 ml/kg greutate corporală ideală (ideal 6 ml/kg) presiunile de platou NU trebuie să depășească 30 cm H2 O FR poate fi ↑ pt a îmbunătăți eliminarea CO2 & pt a evita acidoza severă (* hipercapnia permisivă este comună & acceptabilă) ventilația cu volume curente ↓ îmbunătățește rez. în cazul pac. cu ARDS
Re
în centre speciale – la pac. cu IR severă refractară pt obținerea oxigenării adecvate & elim. CO2 – se util. fluxul de sânge veno-venos pompat printr-un plămân artificial cu flux ↑ (OXIGENARE EXTRACORPOREALĂ PRIN MEMBRANĂ – ECMO) INDEPĂRTAREA DIOXIDULUI DE CARBON EXTRACORPOREAL – ECCO2-R mai ușor de realizat & folosește debite mai mici de sânge pt. a asigura o îndepărtare eficientă a CO2 – dar oxigenarea este mai puțin eficientă
ambele tehnici util. pt a ↓ nevoile de ventilații - ↓ lez. pulmonare induse de ventilație (favorizând vindecarea lez. pulmonare)
VENTILAȚIE NON-INVAZIVĂ (VNI)
indicație pac. cooperanți & conștienți & capabili să-și protejeze căile aeriene + aceștia trebuie să poată expectora eficient pres. ⊕ se aplică la niv. căilor aeriene folosind o mască nazo-facială completă / cască ventilatoare moderne ieftine + ușor de utilizat + flexibile – furnizează ventilație cu pres. ⊕ între 2 niveluri presionale (BiPAP) la niv. căilor aeriene cu nivele de pres. inspiratorie (IPAP) + niv. de pres. expiratorie (EPEP) & timpii sunt reglați independent respirația spontană nerestricționată posibilă pe tot parcursul ciclului respirator (BiPAP poate fi de asemenea declanșată de pac.) există risc ↓ pneumonie asoc. ventilatorului & confortul pac. este ameliorat – cu conservarea mec. de apărare a căilor aeriene + vorbirii + înghițirii (ceea ce permite o alim. mai bună) tusea spontană & expectorația NU sunt restricționate sedarea NU este în general nec. instituirea de suport respirator non-invaziv poate o pune în repaus mm. respiratori o ↓ acidoza respiratorie + dispneea o îmbunătățește clearance-ul secrețiilor o reexpansionează segm. pulmonare colabate o ↓ frecvența intubațiilor + durata internării în ATI + mortalitatea (la unii pac.) deosebit de utilă în IR hipercapnică acută asoc. cu BPOC – cu cond. ca pac. să NU fie profund hipoxic / obnubilat VNI utilă la pac. imunocompromiși cu IR acută & după extubarea pac. hipercapnici cu tulb. respiratorii poate ↓ riscul de IR + mortalitatea ulterioară CONTRAINDICAȚII
exacerbare acută BPOC
chir. facială / a căilor respiratorii superioare
edem pulmonar cardiogen
nivel ↓ conștiență
deformități ale per. toracic / boală neuromusculară (IR hipercapnică)
incapacitate de protejare a căilor aeriene
apnee obstructivă de somn
pneumonie severă – nec. prudență
astm (uneori)
sevrajul pac. de ventilație invazivă
forța ↓ + atrofia mm. respiratori consecințe INEVITABILE ale răspunsului catabolic la boli cronice (atrofia apare ca urmare a ventilației mecanice) adesea persistă anomalii ale schimbului de gaze & ale mecanicii pulmonare
SLĂBICIUNE NEUROMUSCULARĂ – COMPLICAȚIE A BOLILOR CRITICE
POLINEUROPATII cel mai adesea descrise în asoc. cu sepsis persistent + insuf. multiplă de organe o neuropatie axonală primară ce implică atât nn. motori & nn. senzitivi (într-o măsură mai mică)
Re
zi
SEVRAJ DE SUPORT RESPIRATOR
O
INDICAȚII
n
o
dpdv clinic manif. inițială este adesea dificultatea în sevrajul pac. de suport respirator - pierdere musculară + membre slabe & flasce + reflexe tendinoase profunde diminuate / absente
o
nn. cranieni rar afectați
o
conducere nervoasă deteriorare axonală
o
concen. de proteine din LCR normală / minim ↑ (ac. date diferențiază neuropatia bolilor critice de sdr. Guillan-Barre – în care există demielinizare + prot. LCR ↑)
o
cauză necunoscută & NU există trat. specific (sevrajul de suport respirator & reabilitarea pot fi de durată)
o
odată cu rez. bolilor critice de bază recuperarea poată să apară după 1-6 luni – dar lipsa forței musc. + oboseala persistă frecvent
MIOPATII pot să apară în asoc. cu neuropatii (miopatie cvadriplegică severă a fost asoc. în special cu adm. de steroizi & miorelaxante – la pac. ventilați mecanic care prezintă astm sever acut !!!)
CRITERII PT SEVRAJUL PAC. DE VENTILAȚIE MECANICĂ
aspect cheie al evaluării clinice legat de decizia dacă nevoia imperioasă de ventilație mecanică mai este prez. / fcț. pulmonară s-a îmbunătățit semnificativ pt a permite o tentativă de respirație fără ventilație asistată trebuie luate în considerare nivelul de conștiență al pac. + performanța cardio-vasc. + ef. medicamentelor o eval. subiectivă realizată de un clinician cu experiență în răspunsul pac. la o per. scurtă de respirație spontană cel mai de încredere predictor al reușitei / eșecului sevrajului criterii obiective analiza gazelor sanguine + mecanica pulm. + forța pulm.
TEHNICI DE SEVRAJ
o
↓ PROGRESIVĂ NIVEL DE PRESIUNE DE SUPORT (tehnica preferată)
o
CPAP – poate preveni colapsul alveolar + hipoxemia + ↓ complianței care ar putea apărea at. când pac. încep să respire spontan (este util. doar în timpul deconectării – cu SIMV / suport de presiune în timpul tentativelor de respirație spontană & la pac. cu respirație spontană înainte de extubare)
o
TRAHEOSTOMIE – frecvent util. pt a facilita sevrajul de ventilație mecanică
o
SUPORT RESPIRATOR NON-INVAZIV (BiPAP / CPAP) – poate fi util. după extubare pt a preveni IR & reintubarea
EXTUBAREA & DECANULAREA TRAHEOSTOMIEI
n
SIMV - ↓ progresivă FR obligatorie (respirațiile spontane sunt de obicei asistate cu suport de presiune)
O
o
zi
pac. care au beneficiat de ventilație mec. pt o per. ↓ de 24-48h & pac. care au fost ventilați pt per. mai lungi dar care tolerează o tentativă de respirație spontană & îndeplinesc în mod clar criteriile obiective de sevraj își pot relua respirația spontană imediat tehnicile de sevraj includ urm. o METODA TRADIȚIONALĂ – permite pac. să respire complet spontan pt o per. scurtă de timp, după care se reia suportul respirator (ac. perioade de respirație spontană sunt ↑ progresiv & per. de suport respirator sunt ↓ progresiv) inițial se recomandă ca pac. să fie ventilat pe timpul nopții
Re
NU trebuie ef. până când pac. nu pot tuși + înghiți + proteja căile aeriene trebuie să fie suficient de conștienți & cooperanți pac. care îndeplinesc ac. criterii pot fi extubați CU CONDIȚIA ca fcț. lor respiratorie să se îmbunătățească suficient pt a susține ventilația spontană pe t. nelimitat INDICELE DE RESPIRAȚIE SUPERFICIALĂ ȘI RAPIDĂ rap. dintre FR & VC (vol. curent) – poate fi util. pt predicția succesului extubație cu condiția să fie îndeplinite & toate celelalte precondiții (scor < 100 este un predictor bun al reușitei extubării & este întâlnit la pac. care respiră ușor + confortabil – cu VC adecvat)
SINDROM DE DETRESĂ RESPIRATORIE ACUTĂ DEFINIȚIE & ETIOLOGIE
ARDS poate fi definit prin detresă respiratorie rigiditate pulmonară complianță pulm. ↓ - rez. pres. de inflație ↑ rx toracic infiltrate pulmonare noi & neuniforme / omogene & bilaterale & difuze cauză non-cardiacă fără o cauză aparentă cardiogenă a edemului pulmonar (pres. de ocluzie a art. pulmonare < 18 mmHg / ecocardiografie & indici cardiaci normali) anomalii ale schimbului de gaze – toate cu PEEP ≥ 5 cm 𝐻2 𝑂 (DEFINIȚIE BERLIN) UȘOR – raport Pa O2 /Fi O2 300-200 mmHg
o
MODERAT – raport Pa O2 /Fi O2 200-100 mmHg
o
SEVER – raport Pa O2 /Fi O2 < 100 mmHg
ARDS poate apărea ca o reacție nespecifică a plămânilor la o mare varietate de cauze pulmonare directe & indirecte non-pulmonare ≈ 10% din internările la terapie intensivă conforme cu def. Berlin pt ARDS clasificările de mai sus prezic MORTALITATEA – variază de la 27% pt forme ușoare, 32% pt forme moderate & 45% pt forme severe CEL MAI FRECVENT FACTOR PREDISPOZANT SEPSIS (20-40% din pac. cu sepsis sever vor dezvolta ARDS) AFECȚIUNI ASOCIATE ARDS LEZIUNI PULMONARE INDIRECTE
n
LEZIUNI PULMONARE DIRECTE CAUZE FRECVENTE
sepsis
aspirație conținut gastric
traumatisme severe cu șoc & transfuzii multiple
CAUZE MAI PUȚIN FRECVENTE
O
pneumonie
bypass cardio-pulmonar
leziuni prin explozie
supradozaj de droguri (barbiturice / heroină)
embolie grăsoasă
pancreatită acută
înec
lez. pulmonară asoc. transfuziei (TRALI)
leziuni inhalatorii (fum / gaze corozive) leziune pulmonară de reperfuzie după transplant pulmonar / embolectomie pulmonară embolie cu lichid amniotic
zi
contuzie pulmonară
Re
o
eclampsie
boală de altitudine arsuri severe
vasculită pulmonară
PATOGENEZĂ & FIZIOPATOLOGIE
ARDS manif. precoce a unui răspuns inflamator generalizat cu disfuncție endotelială – FRECVENT asociat cu SINDROMUL DE DISFUNCȚIE MULTIPLĂ DE ORGANE
EDEM PULMONAR NON-CARDIOGEN
caracteristică principală ARDS + primul & cel mai evident semn dpvd clinic al ↑ generalizate a permeabilității vasculare – cauzată de modif. microcirculatorii & eliberarea mediatorilor imunitari descriși ant. (neutrofilele activate joacă un rol cheie !!!) epiteliu pulmonar modif. în stadii incipiente – ↓ producția de surfactant & predispune la colaps alveolar
HTP
uneori complicată de insuf. VD caracteristică frecventă ARDS inițial obstrucția mecanică a circ. pulmonare poate apărea ca urmare a compresiunii vasculare prin edem interstițial activarea locală a cascadei de coagulare tromboză + obstrucție în microcirc. pulmonară vasoconstricția pulm. se poate dezv. ca răspuns la o activ. nervoasă autonomă ↑ & compuși circulanți precum catecolamine + tromboxan vasoconstricția apare la niv. vaselor care irigă alveolele cu pres. de oxigen ↓ (RĂSPUNS PULMONAR HIPOXIC VASOCONSTRICTOR) – deviind fluxul sanguin pulmonar către ter. pulm. mai bine oxigenate & limitează astfel gradul de șunt
bogat în trombocite + fibrină + fibrinogen + fact. de coagulare & poate inactiva surfactantul stimulează inflamația & susține formarea membranei hialine + migrarea fibroblaștilor în sp. aeriene
în câteva zile de la debutul lez. pulmonare formarea unui nou strat epitelial este în curs de desfășurare & fibroblastele activate se acumulează în spațiile interstițiale în unele cazuri FIBROZĂ INTERSTIȚIALĂ PROGRESIVĂ în cazul pac. care se recuperează remodelare pulmonară substanțială
MODIFICĂRI FIZIOLOGICE
zi
O
REZOLUȚIE LEZIUNI + FIBROZĂ & REPARAȚII
șuntul & spațiul mort ↑ + ↓ complianța pulmonară + dovezi de limitare a fluxului de aer deși în ARDS plămânii au lez. difuze lez. pulm. identificate ca densități la o examinare CT – sunt local. predominant în reg. dependente (se explică parțial prin ef. gravitației asupra distribuției lichidului extravascular pulm. & zonelor de colaps pulmonar) colecții pleurale FRECVENTE
Re
n
EXSUDAT HEMORAGIC INTRA-ALVEOLAR
TABLOU CLINIC
primul semn - tahipnee inexplicabilă + ↑ hipoxemie + lipsă de aer ambele câmpuri pulm. raluri fine subcrepitante RX toracic opacifiere bilaterală difuză – interstițială la început & ulterior cu desen alveolar + brohograme aerice
DIAGNOSTIC DIFERENȚIAL IC + fibroză pulmonară TRATAMENT
trat. afecțiunii de bază (ex – eradicarea sepsisului) + măsuri de susținere & evitare a complicațiilor
VENTILAȚIE MECANICĂ stă la baza trat. – util. strategii concepute pt a minimiza lez. pulmonare induse de ventilator + favorizare vindecare pulmonară LIMITARE EDEM PULMONAR prin restricția fluidelor + diuretice – dacă nu reușesc ac. măsuri se fol. prevenirea supraîncărcării cu fluide prin hemofiltrare (obiectivul va fi obț. unei balanțe ⊖ semnificative) PRONAȚIE când este schimbată poz. pac. din decubit dorsal în decubit ventral – densitățile pulm. din regiunea dependentă sunt redistribuite & fracțiunea de șunt ↓ o ventilație alveolară mai uniformă + mișcarea caudală a diafragmei + redistribuirea perfuziei + recrutarea alveolelor colabate – contribuie la îmbunătățirea schimbului de gaze poz. în pronație precoce în cursul evoluției bolii + prelungirea per. de pronație comparativ cu supinația – asoc. cu beneficii substanțiale în ceea ce privește mortalitatea OXID NITRIC INALATOR ac. vasodilatator poate ameliora rap. ventilație-perfuzie – prin ↑ perfuziei teritoriilor pulm. ventilate & ↓ HTP (s-a dem. că ameliorează oxigenarea la responderi cu ARDS – dar nu s-a dovedit ↑ supraviețuirii)
PROGNOSTIC
zi
mortalitatea cauzată de ARDS a ↓ în ultimele 2 decenii – de la ≈ 60% până la 20-40% (posibil ca o consecință a ↑ calității asistenței generale + strategiilor de ventilație protectivă pulm. + util. protocoalelor de trat. + atenție sporită la controlul infecțiilor & nutriție) depinde ÎN MARE PARTE de etiologie când ARDS apare în asoc. cu sepsis intra-abd. rata mortalității rămâne ↑↑ mortalitate mult ↓ pac. cu ARDS PRIMAR (pneumonie + aspirație + contuzie pulmonară) mortalitatea ↑ odată cu ↑ vârstei & în prez. altor insuf. de organ maj. deceselor dat. ARDS apar ca urmare MODS & instabilității hemodinamice – mai degrabă decât a deteriorării schimbului de gaze
Re
O
STEROIZI pot îmbunătăți fcț. pulm. dar nu par să îmbunătățească rezultatele
n
PROSTACICLINE INHALATORII ef. similare cu oxidul nitric inhalat & sunt mai ușor de adm. – îmbunătățește oxigenarea dar ef. lor asupra rez. este neclar
ANEMIE - INTRODUCERE
anemie ↓ HEMOGLOBINEI ÎN SÂNGE – SUB NIVELUL DE REFERINȚĂ PT VÂRSTA & SEXUL INDIVIDULUI modif. concen. de hemoglobină pot apărea ca urmare a modif. vol. plasmatic – o ↓ a vol. plasmatic va duce la o hemoglobină fals ↑ (în deshidratare + policitemie aparentă) & un volum plasmatic ↑ prod. o anemie falsă (chiar și atunci când ete combinată cu o ↑ mică a vol. de eritrocite – așa cum apare în sarcină) clasificarea tipurilor diferite de anemie are la bază VEM-ul o
hipocrome microcitare – cu VEM ↓
o
normocrome normocitare – cu VEM normal
o
macrocitare – cu VEM ↑
TABLOU CLINIC
pac. cu anemie pot fi ASIMPTOMATICI un nivel ușor ↓ de hemoglobină permite compensarea hemodinamică & îmbunătățirea capacității de transport a oxigenului din sânge o ↑ a 2,3-BPG deplasare a cubei de disociere a oxigenului SPRE DREAPTA – a.î. oxigenul să fie mai ușor eliberat în țesuturi în cazul în care pierderea de sânge este rapidă vor apărea simptome mai severe – în special la persoanele în vârstă
astenie
fatigabilitate
cefalee
palpitații
lipotimie
O
zi
dispnee
anemia agravează problemele cardiorespiratorii – în special la vârstnici (de ex – angina / claudicația intermitentă pot fi precipitate de anemie) o modalitate bună de a evalua ef. anemiei raportarea dispneei la niv. diferite de ex. fizice
SEMNE
paloare
tahicardie
suflu sistolic
IC
Re
n
SIMPTOME – nespecifice & includ
SEMNELE SPECIFICE – obs. în anumite tipuri de anemie includ
koilonichie – unghiile au formă concavă (apare în anemia feriprivă de lungă durată)
icter – în anemia hemolitică
deformări osoase – în talasemia majoră
ulcere la niv. membrelor inf. – apar în asoc. cu siclemia
anemia este de cele mai multe ori AFECȚIUNE SECUNDARĂ – trebuie investigată cauza apariției
INVESTIGAȚII SÂNGE PERIFERIC
o HB ↓ trebuie eval. întotdeauna cu indici eritrocitari
nr. leucocitelor + trombocitelor + reticulocitelor (indică activ. măduvei)
frotiu de sânge periferic (deoarece morfologia anormală a cel. roșii poate indica dgn)
în cazul în care se obs. 2 pop. de cel. roșii se spune că frotiul prez. dismorfism eritrocitar – poate fi obs. la pac. cu deficiențe duble (deficitul combinat de Fe & folat în boala celiacă / în urma trat. cu preparate hematinice adecvate la pac. anemici – unde cel. roșii vechi prez. modif. asoc. cu acel deficit & cel. roșii noi produse au morfologie normală) populațiile dimorfice obs. după transfuzia de sânge
MĂDUVĂ OSOASĂ TEHNICI PT A OBȚINE MĂDUVĂ OSOASĂ
se fol. un ac special pt aspirat (ex – salah)
aspirare măduvă
întindere frotiu
colorare cu – tehnica Romanowsky / colorația Pearls (ac. ferocianidă) pt Fe
BIOPSIE OSTEOMEDULARĂ
indicații
probă uscată – obț. prin aspirație
eval. superioară a celularității
eval. superioară a prez. infiltratului / fibrozei
tehnică
locație – creasta iliacă (frecvent)
anestezie locală
se fol. un ac special (jamshidi – mai lung & mai gros ca cel pt aspirat)
obținere nucleu osos
n
anestezie locală
O
zi
o
ASPIRAT MEDULAR locație – de obicei creasta iliacă
Re
o
fixare în formol – decalficierea poate dura câteva zile
colorare cu – hematoxilină eozină / colorație reticulinică
morfologia tuturor liniilor celulare
celularitatea diferitelor linii celulare
infiltrarea măduvei – prez. cel. non-hematopoietice de tipul cel. canceroase
depozite de Fe
O
tipul de eritropoieză (normoblastică / megaloblastică)
zi
n
examinarea măduvei osoase este real. pt completarea investigării anomaliilor descrise la niv. frotiului din sângele periferic o aspiratul medular oferă frotiuri care pot fi exam. la microscop pt morfologia cel. hematopoietice în curs de dezvoltare & proba lichidă obț. la aspirație poate fi util. pt imunofenotipare (eval. prez. / abs. de antigene pe supraf. cel.) + investigații citogenetice + eval. pt markeri moleculari + cultură microbiologică o biopsie osteomedulară nucleu osos care este prelucrat ca probă histologică & oferă o imagine generală a arhitecturii măduvei osoase + celularității + prez. / abs. infiltratelor medulare anormale – proba poate fi util. pt investigații imunohistochimice & sunt eval. urm. celularitatea măduvei
Re
ANEMIE MICROCITARĂ
CEL MAI FRECVENT apare secundar carenței de Fe – CEA MAI FRECVENTĂ CAUZĂ DE ANEMIE LA NIVEL GLOBAL & AFECTEAZĂ 30% DIN POP. LUMII (dat. capacității limitate a organismului de a absorbi Fe & pierderii frecvente a acestuia din cauza sângerării) deși cantitatea de Fe din organism este mare Fe majoritar este sub formă ferică insolubilă 𝐅𝐞𝟑+ care are o slabă biodisponibilitate (Fe feros - Fe2+ este absorbit mai ușor) alte cauze ale anemiei hipocrome microcitare defecte în prod. de globină (talasemie) / în sinteza hemului (anemie sideroblastică) când anemia din boli cronice este de lungă durată restricția de Fe duce la ↓ VEM – anemia devine microcitară
FIER APORT DIETETIC
dieta zilnică conține 15-20 mg Fe – din care se absoarbe doar 10% (în mod normal) absorbția poate fi ↑ la 20-30% în deficiența de Fe & sarcină Fe non-heminic se găsește în principal în cereale – care sunt de obicei fortificate cu Fe (parte principală a Fe alimentar) Fe heminic derivat din HB & mioglobină din tipurile de carne roșie / organe – este mai bine absorbit decât Fe non-heminic (a cărui biodisponibilitate este mult mai influențată de alți constituenți alimentari)
ABSORBȚIE
factorii care influențează absorbția Fe o Fe heminic este abs. mai bine decât Fe non-heminic o
Fe feros este absorbit mai bine decât Fe feric
o
aciditatea gastrică ajută la păstrarea Fe în stare feroasă & solubilă în intestinul superior
o
formarea complexelor insolubile cu fitat / fosfat ↓ absorbția Fe este ↑ în contextul depozitelor ↓ de Fe & a ↑ activ. eritropoietice (sângerare / hemoliză / altitudine mare)
o
absorbția este ↓ în supraîncărcarea Fe – cu excepția hemocromatozei ereditare (unde este ↑)
zi
Fe heminic din dietă absorbit mai rapid decât Fe non-henimic derivat din legume & cereale maj. Fe abs. în intestinul subțire proximal – capac. de absorbție ↓ la nivel distal transportorul de hem intestinal HCP1 – foarte bine exprimat în duoden & este reglată ⊕ de prez. hipoxiei + deficitului de Fe o parte din Fe heminic poate fi abs. intact în circulație prin intermediul celor 2 prot. exportatoare – BRCP + FLVCR absorbția Fe non-heminic la niv. duodenului – este dizolvat în prez. pH-ului ↓ al stomacului & este redus de la forma ferică la cea feroasă (sub acț. reductazei ferice de la niv. marginii în perie)
Re
O
o
n
absorbția Fe
cel. din criptele duodenale au capac. de a detecta nec. de Fe al organismului & de a păstra ac. informații pe măsură ce se maturizează în cel. ce vor absorbi Fe la nivelul vilozitățior o prot. – transportor de metal divalent (DMT1) / proteina macrofagă asoc. rezistenței naturale (NRAMP2) transportă Fe & alte metale de pe supraf. apicală (luminală) a cel. mucoase intestinului subțire în int. acestora – odată ajuns în cel. mucoasei, Fe poate fi transportat prin cel. pt a ajunge în plasmă / poate fi depozitat sub formă de feritină nivelul de Fe din organism – detectat înainte de dezv. cel. absorbante din cel. criptică factorul decisiv Fe depozitat sub formă de feritină se va pierde în lumenul intestinal at. când cel. mucoase sunt distruse – astfel reglându-se echilibrul Fe mec. de transport al Fe prin supraf. bazolaterală a cel. mucoase implică o prot. transportoare (feroproteina-1 – FPN1) – prin elementul său sensibil la Fe (IRE) (* ac. prot. transportoare nec. o altă prot. accesorie dependentă de cupru – hefestină) conținutul de Fe din organism reglat îndeaproape de controlul abs. de Fe – însă NU există niciun mecanism fiziologic pt eliminarea excesului acestuia molecula cheie care reglează abs. Fe hepcidină – peptidă de 25 aminoacizi sintetizată în ficat & acționează prin reglarea activ. proteinei care exportă Fe (feroportina) și se leagă de aceasta, provocând internalizarea + degradarea ei și prin urmare ↓ efluxului de Fe din țes. care îl exportă în plasmă prin urmare valorile ↑ ale hepcidinei (care apar în stări de inflamație) stimulate de prez. citokinelor inflamatorii (Il-6) vor distruge feroportina – limitând absorbția Fe, în timp ce nivelurile ↓ de hepcidină vor stimula abs. acestuia în cel. intestinale un deficit de hepcidină duce la legarea mai puținor molec. de feroportină & astfel este eliberată o cantitate de Fe mai mare în plasmă cauzele asocierii anemiilor caracterizate prin eritropoieză ineficientă (precum talasemia) – cu absorbția excesivă & necorespunzătoare a Fe au fost mult timp un mister – dar s-a dovedit că ac. fapt se dat. ↓ hepcidinei & ↑ feroportinei – sub acț. unui hormon recent identificat numit eritroferon (Erfe) – produs de către eritroblastele în curs de dezvoltare
TRANSPORTUL ÎN SÂNGE
DEPOZITE DE FIER
≈ 2/3 din cantitatea totală de Fe se află în circulație sub formă de HB (2,5-3 g la un bărbat adult normal) – restul cantității este păstrată în cel. reticuloendoteliale + hepatocite + cel. musculare scheletice (500 – 1500mg) & 2/3 din acestea sunt stocate sub formă de feritină & 1/3 sub formă de hemosiderină cantități mici de Fe se găsesc în plasmă (≈ 4 mg legat de transferină) & în mioglobină & enzime feritină complex hidrosolubil format din asoc. Fe cu o proteină & este mobilizat mai ușor decât hemosiderina pt sinteza hemoglobinei & este prez. în cantități mici în plasmă – proporțional cu gradul de încărcare a Fe – dar ↑ în caz de infecție & inflamație (fiind o proteină de fază acută) hemosiderină complex insolubil format din asoc. Fe cu o proteină & se găsește în macrofagele din măduva osoasă + ficat + splină (spre deosebire de feritină – este vizibilă la microscop în secțiuni tisulare cu colorația Perls)
O
NECESARUL DE FIER
n
zi
nivelul normal al Fe seric 13-32 μmol/l – ritm diurn cu niveluri mai ↑ dimineața val. Fe seric de mică utilitate clinică pt eval. cantității Fe din organism Fe este transportat în plasmă legat de transferină – o β-globulină sintetizată în ficat fiecare molec. de transferină leagă 2 atomi de Fe feric & este în mod normal saturată în proporție de 1/3 cea mai mare parte a Fe legat de transferină provine din macrofagele sistemului reticuloendotelial – acestea reciclează Fe obț. din hemoglobina hematiilor senescente (at. când acestea sunt distruse) & Fe legat de transferină devine atașat rec. specifici ai eritroblaștilor + reticulocitelor din măduvă la un bărbat adult 20mg de Fe (obținut în principal din descompunerea cel. roșii în macrofagele sistemului reticuloendotelial) – incorporat în HB în fiecare zi
în fiecare zi se pierd 0,5-1 mg de Fe prin materii fecale + urină + transpirații femeile pierd la menstruație 30-40 ml de sânge pe lună – o medie de ≈ 0,5-0,7 mg de Fe per zi (pierderea de sânge prin menstruație care > 100 ml va duce de obicei la o deficiență de Fe – deoarece astfel de pierderi NU pot fi compensate, în ciuda absorbției ↑ de Fe de la nivel intestinaș) necesarul de Fe este ↑ în timpul creșterii (0,6 mg/zi) + sarcină (1-2 mg/zi)
Re
la adultul normal conținutul de Fe din organism (hemocromatoză) se clasifică în HEMOCROMATOZĂ EREDITARĂ – o mutație a genei HFE / altor proteine de control al Fe det. o absorbție ↑ a Fe
HEMOCROMATOZĂ SECUNDARĂ (SIDEROZĂ TRANSFUZIONALĂ) – dat. supraîncărcării cu Fe în afecțiuni tratate cu transfuzii de sânge regulate
SUPRASOLICITARE NETRANSFUZIONALĂ DE FE – eritropoieza ineficientă det. absorbția necontrolată a Fe din intestin (sub acțiunea eritoferonului) & apare în talasemie + alte anemii moștenite
DEFICIT DE FIER
anemia prin deficit de Fe se dezvoltă at. când Fe este insuficient pt sinteza hemoglobinei în marea maj. a cazurilor deficitul de Fe este SECUNDAR pierderilor de sânge – de obicei de la niv. uterului / tractului GI femeile aflate în premenopauză stare de echilibru fragil în ceea ce privește Fe – din cauza menstruației cauză frecventă a deficitului de Fe la nivel mondial pierderea de sânge din tractul GI – dat. parazitozelor (inf. cu viermi intestinali) calitatea ↓ a dietei – care conține predominant legume contribuie la prevalența ↑ deficitului de Fe în țările slab dezvoltate este mai răspândit sugari născuți prematur / unde începerea alimentației diversificate este întârziată
CAUZE
pierderi de sânge cereri ↑ ↓ absorbției (post-gastrectomie) aport ↓
unghii cu formă concavă (koilonichie)
atrofierea papilelor linguale
stomatită angulară
păr fragil
sdr. de disfagie & glosită (sdr. Plummer-Vinson / Paterson-Brown-Kelly)
O
zi
următoarele caracteristici clinice sunt în general obs. doar în cazurile cu deficit de Fe foarte îndelungat unghii fragile
dgn. anemiei prin carență de Fe pe baza istoricului clinic – care ar trebui să includă întrebări cu privire la alimentație + auto-medicație cu AINS + prez. sângelui în materiile fecale (poate semnala prez. hemoroizilor / unui carcinom al intestinului inferior) la femei – anamneză atentă cu privire la durata menstruațiilor + apariția cheagurilor + nr de absorbante / tampoane sanitare utilizate (3-5 per zi este normal)
Re
n
TABLOU CLINIC
INVESTIGAȚII
hemoleucogramă + frotiu sanguin periferic cel. roșii sunt microcitare (VEM < 80 fL) & hipocrome (HEM < 27 pg) + poikilocitoză (variație a formei eritrocitelor) & anizocitoză (variație a mărimii eritrocitelor) capacitatea de legare a Fe & Fe seric Fe seric NU ajută la eval. clinică a statusului marțial – saturația transferinei este o măsură mai precisă & deficitul de Fe este prezent în mod regulat când aceasta < sub 19% feritină serică nivelul feritinei serice reflectă cantitatea de Fe depozitat (valori normale – 30-300 μg/l la bărbați & 15-200 μg/l la femei) – în deficitul de Fe simplu, o feritină serică ↓ confirmă dgn // cu toate acestea – feritina este un reactant de fază acută & nivelul ei ↑ în prez. bolilor inflamatorii / maligne + lez. hepatice & ac. lucru poate duce la un nivel normal / ușor ↑ al feritinei (chiar și în prez. deficitului de Fe) & pot fi obs. niveluri ↑↑ de feritină în hepatită + unele boli rare + limfohistiocitoză hemofagocitară receptori solubili ai transferinei nr. de rec. ai transferinei eliberați în ser de către eritroblaștii măduvei osoase ↑ în deficitul de Fe (rez. ac. parametru sunt comparabile cu rez. obț. în urma aspiratului măduvei osoase – în ceea ce privește estimarea depozitelor de Fe) – această analiză poate contribui la distincția dintre anemia din deficit de Fe & cea din boli cronice – putându-se evita ef. unei puncții medulare (* NU este disponibilă în practica medicală de rutină – uneori poate fi o inv. utilă în cazurile complicate de anemie !!!) alte investigații indicate în urma istoricului & examenului clinic – investigarea tractului GI este deseori nec. pt a det. cauza deficienței de Fe
DIAGNOSTIC DIFERENȚIAL ANEMIE MICROCITARĂ – DIAGNOSTIC DIFERENȚIAL DEFICIT DE FE ANEMIA DIN BOLI CRONICE
↓ în tipurile ereditare
↓
ușor ↓ / normală
foarte ↓ pt gradul anemiei
FE SERIC
↓
↓
normal
↑
CTLF
↑
↓
normală
normală
FERITINĂ
↓
normală / ↑
normală
↑
REC. SOLUBILI AI TRANSFERINEI
↑
normali
normali / ↑
normali / ↑
FE MEDULAR
absent
prezent
prezent
prezent
FE ÎN ERITROBLAȘTI
absent
absent / ↓
prezent
O
n
adesea ↑ în tipurile dobândite
zi
forme inelare
gestionarea corectă a deficitului de Fe găsirea + tratarea cauzei & adm. de PREPARATE DE FE cu scopul corectării anemiei + refacerii depozitelor de Fe pac. anemici tratați cu Fe își vor ↑ HB cu ≈ 10g/l per săpt/ - cu excepția cazului în care sunt prez. alți factori precum sângerarea cel mai eficient preparat de Fe SULFAT FEROS – 1 comprimat de 200mg furnizează 60mg de Fe elementar // ef. secundare (greață + diaree + constipație) extrem de frecvente & complianța la trat. este destul de ↓ (în special at. când este prescrisă doza standard de 200mg de 3x per zi) în urma adm. unei doze de Fe oral nivelul seric de hepcidină ↑ rapid – suprimând absorbția dozelor ulterioare (optimizarea absorbției include adm. comprimatelor cu un pahar de suc de portocale – vit. C ajută la transf. Fe feric în Fe feros & ajută absorbția) taninurile din ceai inhibă absorbția Fe – trebuie evitate în țările în curs de dezvoltare adm. tabletelor de Fe & îmbogățirea alim. cu acest element – principalele abordări pt diminuarea deficitului de Fe
Re
ANEMIE SIDEROBLASTICĂ
VEM
TRATAMENT
TALASEMIE (£ / β)
Fe oral adm. pe o per. suficient de lungă pt a corecta nivelul de hemoglobină & pt a reîncărca depozitele de Fe – acest lucru poate dura până la 6 luni cele mai frecvente cauze ale eșecului trat. cu Fe oral sunt lipsa complianței + pierderi continue de sânge + dgn incorect (talasemie) *( ac. posibilități trebuie luate în considerare înainte de util. Fe parenteral (injectabil) – este indicat de ex. pt cei cu toleranță la preparate orale / cei cu malabsorbție severă / cei cu boli cronice (BII) !!!) depozitele de Fe sunt reîncărcate mult mai repede în urma adm. parenterale a Fe – comparativ cu cea orală Fe parenteral adm. prin infuzie lentă IV sub formă de FE DEXTRAN CU GREUTATE MOLECULARĂ MICĂ (este nec. testarea – există risc de r. anafilactice) / FE SUCROZĂ / CARBOXIMALTOZĂ FERICĂ / IZOMALTOZIDĂ DE FE 1000 (* Fe oral se întrerupe în cazul ad. celui parenteral)
ANEMIE DIN BOLI CRONICE
UNUL DIN CELE MAI FRECVENTE TIPURI DE ANEMIE – MAI ALES LA PAC. SPITALIZAȚI apare la indivizii cu boli inflamatorii cronice (b. Crohn / artrită reumatoidă / LES / polimialgie reumatică / boli maligne / inf. cronice – tuberculoză) în aceste cazuri există ↓ a eliberării Fe din depozitele măduvei osoase – pot dezvoltarea eritroblaștilor + un răspuns inadecvat al eritropoietinei la anemie + ↓ dur. de supraviețuire a hematiilor în aceste contexte valorile ↑ ale hepcidinei joacă un rol important (deoarece numeroși ag. patogeni sunt dependenți de Fe pt multiplicare - ↑ nivelului de hepcidină + sechestrarea Fe din circulație, ca reacție la infecție & inflamație, este favorabilă dpdv al evoluției unei infecții – cantitatea de IL-6 prod. în timpul inf. fiind un stimulator puternic al expresiei hepcidinei) afecțiunile inflamatorii cronice au ca rez. ↑ hepcidinei – se va reflecta în aportul ↓ al Fe la nivel medular + anemie măsurarea nivelului de hepcidină test util pt diferențierea anemiei din bolile cronice de cea prin deficit de Fe Fe seric + CTLF ↓ & feritina serică normală / ↑- secundar proc. inflamator & nivelul rec. solubil al transferinei este normal Fe pus în evidență prin colorații în frotiul din sângele medular – dar NU se obs. în eritroblaștii în curs de dezvoltare pac. NU răspund la ter. orală cu Fe trat. este cel al bolii de bază – deși FE IV poate ajta terapia cu ERITROPOIETINĂ RECOMBINATĂ util. în anemia din bolile renale + (ocazional) în bolile inflamatorii – artrită reumatoidă / BII
ANEMIE SIDEROBLASTICĂ
n
O
CAUZE
tulburări mieloproliferative leucemie mieloidă unele medicamente consum necorespunzător de alcool intoxicație cu plumb
zi
TULBURĂRI MOȘTENITE / DOBÂNDITE – CARACTERIZATE PRIN ANEMIE REFRACTARĂ + NR. VARIABIL DE CEL. HIPOCROME ÎN SÂNGELE PERIFERIC + EXCES DE FE & SIDEROBLAȘTI INELARI LA NIVELUL MĂDUVEI OSOASE prez. sideroblaștilor inelari caract. anemiei sideroblastice acumulările de Fe prez. în mitocondriile eritroblaștilor – sec. sintezei anormale a hemului & formând un inel de granule de Fe în jurul nucleului care poate fi obs. cu ajutorul reacției Perls frotiul sanguin adesea dismorfic – sinteza ineficientă a hemului este responsabilă de cel. microcitare & hipocrome anemiile sideroblastice pot fi moștenite ca boală X linkată (transmise de către persoanele de sex feminin) / ca formă autozomal recesivă anemia sideroblastică dobândită unul din sdr. mielodisplazice & este responsabilă pt maj. cazurilor de anemie sideroblastică la adulți
Re
TRATAMENT
zi
O
n
unii pac. răspund at. când util. med / a alcoolului este întreruptă în cazul în care aceștia sunt ag. cauzali în unele situații există răspuns la PIRIDOXINĂ trat. cu ACID FOLIC nec. pt a trata cu eventual deficit asociat de folat
Re
ANEMIE MACROCITARĂ 1. ANEMIE MEGALOBLASTICĂ 2. ANEMIE NON-MEGALOBLASTICĂ
ANEMIE MEGALOBLASTICĂ
eritroblaști la niv. măduvei osoase – având maturație nucleară întârziată (secundar sintezei defectuoase a ADN-ULUI) megaloblaști MEGALOBLAȘTI mari & nuclei imaturi mari – cromatina nucleară este mai fin dispersată decât în mod normal & are aspect granular metamielocite uriașe FRECVENTE – au dim. aproape normale comparativ cu cel. normale & au adesea nucleii răsuciți modif. megaloblastice apar în deficit de vit. B12 / metabolism anormal al vit. B12
deficit de ac. folic / metabolism anormal al folatului
alte defecte ale sintezei ADN – deficite enzimatice congenitale ale enzimelor implicate în sinteza ADN / cele rez. în urma ter. cu medicamente care interferează cu sinteza ADN
mieodisplazie – dat. diseritropoiezei
BAZE BIOCHIMICE
mecanism biochimic principal – în deficiența de B12 & cea de folat blocarea sintezei ADN-ului – dat. incapacității de a metila deoxiuridin monofosfat la deoxitimidin monofosfat (subst. util pt sinteza ADN) gruparea de metil furnizată de coenzima folatului – metilen tetrahidrofolat (deficiența de folat aduce aportul acestei coenzime & deficiența de B12 ↓ furnizarea acesteia prin încetinirea demetilării metiltetrahidrofolatului (metil THF) + împierdică cel. să primească tetrahidrofolat pt sinteza de metilen tetrahidrofolat poliglutamat) alte forme congenitale & dobândite de anemie megaloblastică se dat. interferenței cu sinteza purinei / pirimidinei – provocând inhibarea sintezei ADN
zi
VIT. B12 (COBALAMINĂ)
O
VEM de cele mai multe ori > 96 fl – cu excepția cazului în care este o cauză de microcitoză coexistentă (caz în care poate exista dismorfism eritrocitar cu VEM normal / mediu) FROTIU SÂNGE PERIFERIC macro-ovalocite cu hipersegmentarea nucleului neutrofilelor (6 / mai mulți lobi) dacă este severă LEUCOPENIE + TROMBOCITOPENIE LDH ↑ (uneori extrem de mare) reflectă eritropoieza ineficientă
sintetizată de anumite microorganisme – oamenii depind de sursele animale se găsește în carne + pește + ouă + lapte (NU în plante) NU este de obicei distrusă prin gătirea alimentelor
Re
n
INVESTIGAȚII PARACLINICE
dieta zilnică obișnuită 5-30 μg – din care se absorb 2-3 μg adultul stochează în medie 2-3 μg – în principal în ficat & poate dura ≥ 2 ani pănă la apariția deficitului de B12 în cazul absorbției deficitare (pierderile zilnice sunt mici – 1-2 μg) alcătuire grup mic de compuși – cobalaminele (alcătuite dintr-o grupare de conține un atom central de cobalt – inel de corrin) + set de nucleotide legat perpendicular de acesta a fost cristalizată pt prima dată sub formă de ciancobalamină – dar principalele cobalamine naturale au grupări deoxiadenosil-metil & hidroxocobalamin atașate de atomul de cobalt deoxiadenosilcobalamină coenzimă pt transformarea metilmanolic CoA în succinil CoA det. acidului metilmalonic util. ca test pt deficiența de vit. B12 – dar NU mai este ef. de rutină
ABSORBȚIE & TRANSPORT
vit. B12 eliberată din complexele proteice din alimente de către enzimele gastrice & apoi se leagă de prot. de legătură a vit. B12 (liant R) – care este înrudită cu transcobalamina I plasmatică (TCI) & este derivată din salivă (vit. B12 este eliberată de liantul R sub acțiunea enzimelor pancreatice & este apoi legată de factorul intrinsec) factorul intrinsec glicoproteină cu greutate molec. de 45 kDa & este secretat de cel. parietale gastrice împreună cu ionii de 𝐻 + - leagă vit. B12 & o transportă la un rec. specific de pe supraf. mucoasei ileonului (cubilină) vit. B12 intră în cel. ileale & factorul intrinsec rămâne în lumen – este excretat vit. B12 este transportată apoi de la enterocite la măduva osoasă & alte țes prin intermediul glicoproteinei transcobalamină II (TCII) vit. B12 legată de TCII holotranscobalamină / B12 activă – este forma de B12 preluată de cel. deși TCII este prot. transportoare esențială pt vit. B12 cantitatea de B12 de la nivelul TCII este ↓ la nivel plasmatic vit. B12 este legată în principal de TCI (70-90%) ≈ 1% din doza orală de B12 absorbită în mod pasiv fără a fi nevoie de factor intrinsec
DEFICIT DE VIT. B12 există o serie de cauze ale deficitului – respectiv ale metabolismului anormal al vit. B12 APORT DIETETIC REDUS – dietă vegetariană stomac – anemie pernicioasă / gastrectomie / deficit congenital de factor intrinsec
o
intestin subțire – patologie ileală / rezecție / suprapopulație bacteriană / botriocefaloză / sprue tropical
UTILIZARE ANORMALĂ – deficit congenital de transcobalamină II / protoxid de N
cea mai frecventă cauză de deficit de vit. B12 la adulți anemie pernicioasă
ANEMIE PERNICIOASĂ / AP
afecțiune autoimună prez. gastritei atrofice – cu pierderea cel. parietale din mucoasa gastrică & în consecință – eșecul prod. de factor intrinsec + malabsorbție vit. B12
PATOGENEZĂ
FRECVENȚĂ ↑ VÂRSTNICI prez. la toate rasele MAI FRECVENTĂ LA FEMEI există o asoc. cu alte boli autoimune – în special boala tiroidiană + b. Addison + vitiligo ≈ 50% dintre pac. cu AP au anticorpi antitiroidieni există o incidență mai mare a carcinomului gastric (1-3%) la pac. cu AP – decât în pop. generală anticorpii împotriva cel. parietale prez. în ser la 90% dintre pac. cu AP & la 10% din indivizii normali anticorpii anti-factor intrinsec se găsesc la 50% dintre pac. cu AP & sunt SPECIFICI PT DGN
zi
o
n
ABSORBȚIE DEFICITARĂ
O
Re
MORFOPATOLOGIE
gastrită autoimună afectează fundul stomacului – prin infiltrare plasmocitară & limfoidă cel. parietale & cele principale înlocuite de cel. care secretă mucină apare aclorhidria + absența secreției factorului intrinsec modif. histologice îmbunătățite prin ter. cu CORTICOSTEROIZI – susținând provenința autoimună a bolii
TABLOU CLINIC
o
D – demență + delir
a sensibilității vibratorii & proprioceptive + slăbiciune progresivă + ataxie paraplegie
o
în contextul deficitului de vit. B12 – demență + tulburări psihice + halucinații + delir + atrofie
T – tulburări psihice
H - halucinații
n
o
P – parestezii simetrice + pierdere precoce sensibilitate vibratorie & proprioceptivă + paraplegie
INVESTIGAȚII
A – ataxie + atrofie optică
parestezii simetrice la niv. degetelor de la mâini & picioare + pierderea precoce
optică
S – slăbiciune progresivă
hemoleucogramă măduvă osoasă aspect tipic etropoiezei megaloblastice – deși în mod curent medulograma NU este ef. în cazuri de anemie macrocitară & deficit al vit. B12 bilirubină serică + LDH ↑ ca urmare a eritropoiezei ineficiente (în mod normal – o fracțiune mică din bilirubina serică rez. din descompunerea prematură a eritrocitelor nou formate în măduva osoasă & în multe dintre an. megaloblastice – bilirubina serică poate fi ↑ dat. distrugerii intense a hematiilor în curs de maturație) valoare serică vit. B12 ↓↓ (< 160 ng/l – limita inf. a normalului) vit. B12 serică poate fi analizată fol. diluția de radioizotopi / analize imunologice & numeroși factori pot af. nivelul vit. B12 (sarcină + contraceptive orale – o ↓) holotranscobalamină fracție activă a cobalaminei – marker mai relevant pt deficitul de vit. B12 acit metilmalonic seric (MMA) + homocisteină (HC) ↑ testarea este recom. doar în cazuri complexe teste de absorbție (NU mai sunt ef. în MB) investigații GI în AP există aclorhidrie – gastroscopia / pasajul baritat se ef. numai dacă sunt prez. simptome gastrice
O
MODIFICĂRI NEUROLOGICE TIPICE SAD PTH
zi
debut insidios – simptome de anemie se agravează progresiv uneori pac. au culoare galben-lămâie dat. combinației de paloare + icter ușor – cauzate de descompunerea excesivă a HB pot apărea limbă roșie & dureroasă (glosită) + stomatită angulară dacă modif. neurologice rămân netratate mult timp pot fi ireversibile – ac. anomalii apar doar la niveluri ft ↓ ale vit. B12 (< 50 pmol/l / < 60 ng/l) & sunt obs. la pac. care NU prezintă semne clinice de anemie modif. neurologice tipice polineuropatie (implică progresiv nn. periferici & cordoanele posterioare & (eventual) cele lat. ale măduvei spinării) – degenerare combinată subacută
Re
DIAGNOSTIC DIFERENȚIAL
deficiență de folat – destul de clar de diferențiat din nivelurile sanguine ale vit. B12 & folat AP trebuie să se distingă de alte cauze ale def. de vit. B12 – prin testarea anticorpilor anti-factor intrinsec (pac. cu abs. anticorpilor anti-factori intrinsec fără alte cauze de deficit de vit. B12 pot avea AP)
ACID FOLIC
apare sub formă de POLIGLUTAMAT folații prez. în alimente sub formă de poliglutamați în forme reduse de dihidrofolat / tetrahidrofolat (THF) poliglutamații degradați în monoglutamați – la niv. tractului GI superior & în timpul proc. de absorbție sunt transf. în monoglutamat metil THF – care este forma principală din ser metilarea homocisteinei la metionină nec. metilcobalamină + metil THF – ca și coenzime (ac. este prima etapă în transf. metil THF care pătrunde din plasmă în folat poliglutamat) poliglutamații intracel. forme active ale folatului & acț. ca și coenzime în transferul molec. unice de carbon în metabolismul aminoacizilor + sinteza ADN
APORT DIN DIETĂ folatul se găsește în legume verzi + organe (ficat + rinichi) & prin gătirea alimentelor se pierde 60-90% din folat (minim zilnic necesar - ≈ 100 μg) DEFICIT DE FOLAȚI
rezerve de folați ale organismului 10 mg – în urma unei diete necorespunzătoare deficitul de folat se dezvoltă pe parcursul a ≈ 4 luni (dar se poate dezvolta rapid la pac. care au aport ↓ + consum excesiv de folat) în mom. concepției & în primele 12 săpt. de sarcină suplimentele de ac. folic ↓ incidența def. tubului neural există controverse cu privire la rolul suplimentării folaților – cu scopul reducerii bolilor CV & cerebrovasculare prin ↓ nivelului de homocisteină
CAUZE cauza principală aportul ↓ care poate fi factorul exclusiv / în combinație cu util. excesivă a folaților din organism/malabsorbția acestora
o
o
dietă deficitară
UTILIZARE EXCESIVĂ o
fiziologic sarcină
vârstnici
condiții sociale precare
lactație
înfometare
prematuritate
consum de alcool
o
anorexie
n
o
O
NUTRIȚIE (CAUZĂ MAJORĂ)
patologic patologie hematologică – cu ↑ excesivă a prod. de eritrocite
patologie GI (gastrectomie parțială / b. Crohn)
patologie malignă – cu ↑ turn over-ului cel.
cancer
boală inflamatorie
medicamente antifolat
boală metabolică
hemodializă / dializă peritoneală
anticonvulsivante (fenitoină / primidonă)
metotrexat
pirimetamină
trimetoprim
o
zi
Re
malabsorbție – în boala intestinului subțire (efectul este minor – comparativ cu cel al anorexiei)
TABLOU CLINIC
ASIMPTOMATICI / pot prez. simptome de anemie sau ale bolii cauzatoare glosită NU apare neuropatia
INVESTIGAȚII la fel ca cele ale unei anemii megaloblastice (vezi mai sus !!!) INVESTIGAȚII BIOUMORALE
folatul seric reflectă statusul & aportul recent de folați – de obicei se măs. prin metode imunologice & un nivel < 3 μg/l indică deficiență de folați cantitatea de folat din cel. roșii oferă cuantificare a folatului tisular de-a lungul vieții cel. roșii – un nivel < 150 μg/l este reprezentativ pt deficitul de folați măsurarea folatului seric suficientă pt a dgn deficitul
ALTE INVESTIGAȚII ar trebui suspectată o patologie GI (dacă cauza deficitului NU reiese din tabloul clinic / istoricul alimentar) – investigații adecvate precum biopsia int. subțire TRATAMENT & PREVENȚIE ANEMIE MEGALOBLASTICĂ
tratamentul depinde de tipul deficitului transfuzia de sânge NU este indicată în anemia cronică în cazul pac. vârstnici transfuzia poate fi periculoasă – poate precipita IC ac. folic poate prod. un răspuns hematologic în deficitul de B12 – dar poate agrava neuropatia doze mari de ac. folic singure NU trebuie util. pt tratarea anemiei megaloblastice – decât dacă niv. seric de B12 este în limite normale la pac. cu stare gravă trat. cu acid folic + vit. B12 – chiar înainte de confirmarea deficitelor
TRATAMENT DEFICIT VIT. B12
o
polineuropatia se poate ameliora în 6-12 luni
o
afectarea de lungă durată a măduvei spinării IREVERSIBILĂ
o
poate apărea hiperK dacă este severă – trat. se face cu suplimente de K
o
deficit de Fe se dezv. adesea în primele câteva săpt. de terapie
o
poate apărea hiperuricemie dar apariția gutei este neobișnuită
la pac. care au suferit gastrectomie totală / rezecție ileală valorile B12 trebuie monitorizare regulat – dacă nivelul este ↓ trebuie să se adm. profilactic vit. B12 vegetarienii pot nec. suplimentare orală cu vit. B12 se pot utiliza scheme de trat. oral cu vit. B12 – dar este nec. o bună complianță la trat.
TRATAMENT – DEFICIT DE FOLAȚI
n
se poate obs. reticulocitoză la ≈ 2-3 de la începerea trat.
O
o
zi
HIDROXICOBALAMINĂ 1000 μg adm. intramuscular – maxim de 5-6 mg pe parcursul a 2 săpt & apoi este nec. ad. a 1000 μg la fiecare 3 luni pt tot restul vieții pac. o ameliorarea simptomatologiei clinice poate apărea în 48h de la debutul trat.
adm. zilnică a 5mg de ACID FOLIC – răspunsul hematologic este același ca după trat. deficitului de B12 pt a umple depozitele de folați din organism suplimentarea acestuia se va face pt 4 luni orice boală cauzatoare de deficit de folați – precum boala celiacă trebuie tratată
Re
adm. profilactică ac. folic (400 μg zilnic) recom. tuturor femeilor care planifică / sunt la înceout de sarcină – pt a ↓ defectele tubului neural (femeile care au avut un copil cu defect de tub neural ar trebui să ia 5mg ac. folic zilnic – înainte & în timpul unei sarcini ulterioare) ac. folic profilactic – 5 mg zilnic / săpt. adm. pac. cu patologii hematologice cronice & pac. aflați în program de dializă renală
MACROCITOZĂ FĂRĂ MODIFICĂRI MEGALOBLASTICE
VEM ↑ cu macrocitoză pe frotiul de sânge periferic în asoc. cu o măduvă normoblastică – mai degrabă decât cu o măduvă cu aspect megaloblastic CAUZĂ FIZIOLOGICĂ FRECVENTĂ DE MACROCITOZĂ SARCINA poate apărea la nou-născut
CAUZE PATOLOGICE FRECVENTE
Reticulocitoză exces de Alcool (cauză frecventă VEM ↑ - la ac. pac. VEM NU poate fi util. ca marker pt monitorizarea consumului excesiv de alcool) aglutinine la rece – dat. autoaglutinării cel. roșii Hipotiroidism unele afecț. Hematologice (anemie aplastică / mielodisplazie / aplazie eritroidă pură) medicamente (hidroxicarbamidă / azatioprină) afecțiuni hepatice
RAC + HDL R – reticulocytosis A – alcohol excess C – cold agglutinisn H – hypothyroidism + hematological disorders D - drugs L – liver disease
* în toate aceste afecțiuni vit. B12 + folați – NORMALE * reticulocite ↑ poate duce la VEM ↑ - dat. dimensiunii lor
Re
zi
O
n
* anemia megaloblastică poate apărea și la pers. care consumă alcool în exces - dat. efectului toxic al alcoolului asupra eritropoiezei ± alim. deficitare în folați !!!
ANEMIE HEMOLITICĂ DOBÂNDITĂ ETIOLOGIE CAUZE DE DISTRUGERE IMUNĂ A ERITROCITELOR
autoanticorpi
anticorpi induși de medicamente
aloanticorpi
CAUZE DE DISTRUGERE NON-IMUNĂ A ERITROCITELOR
defecte membranare dobândite (hemoglobinurie paroxistică nocturnă)
factori mecanici (proteze valvulare / anemie hemolitică microangiopatică)
secundare unor patologii sistemice (patologii renale / hepatice)
CAUZE VARIATE
diferite subst. toxice – pot afecta membrana eritrocitară & cauzează apariția hemolizei (arsenic & toxinele prod. de Clostridium perfringens)
malaria cauzează frecvent anemie – dat. unei producții eritrocitare ↓ & asoc. unei durate de viață ↓
hipersplenism – det. o supraviețuire ↓ a eritrocitelor & poate contribui la apariția anemiei în cazul malariei
arsuri extinse – det. denaturarea prot. membranare eritrocitare & este urmată de ↓ supraviețuirii celulei
unele medicamente (dapsona / sulfalazină) – cauzează hemoliză oxidativă cu apariția corpilor Heinz
unele chemicale ingerate (erbidice – clorat de Na) – pot cauza hemoliză oxidativă severă urmată de IRA
LA RECE (30%) – anticorpi IgM
MIXTE (5%) CAUZE & TRĂSĂTURI MAJORE ALE AHAI CALD
zi
O
AFECȚIUNI DOBÂNDITE ÎN URMA DISTRUCȚIEI ERITROCITARE ↑ - DATORATE FORMĂRII DE AUTOANTICORPI ERITROCITARI caracteristici test Coombs ⊕ (detectează autoanticorpii de la niv. suprafeței eritrocitelor pac.) AHAI LA CALD (65%) – anticorpi IgG + t. Coombs ⊕ doar pt IgG / IgG & complement / doar complement
Re
n
ANEMII HEMOLITICE AUTOIMUNE / AHAI
RECE
TEMPERATURA LA CARE ANTICORPII SE ATAȘEAZĂ CEL MAI BINE DE ERITROCITE
37℃
< 37℃
TIPUL DE ANTICORPI
IgG
IgM
TEST COOMBS DIRECT
puternic ⊕
⊕
CAUZE ALE PATOLOGIEI PRIMARE
CAUZE ALE PATOLOGIEI SECUNDARE
idiopatic
idiopatic
autoimune (boli reumatice)
infecții (mononucleoză inf.)
leucemie limfatică cronică
mycoplasma pneumoniae & alte infecții virale (rare)
limfoame
limfoame
limfoame Hodgkin carcinoame medicamente (inclusiv metildopa + peniciline + cefalosporine + AINS + chinină + interferon)
hemoglobinurie paroxistică la rece (IgG)
DISTRUGERE IMUNĂ A ERITROCITELOR
anticorpii eritrocitari IgM / IgG – care activează cascada complentului liza eritrocitară în circulația sanguină (hemoliză intravasculară) anticorpii IgG de cele mai multe ori NU activează complementul & eritrocitele trec prin hemoliză extravasculară acestea sunt fagocitate complet la nivel splenic prin interacțiunea cu rec. Fc de la nivelul macrofagelor / pierd parte din membrana cel. prin fagocitoză parțială & circulă sub formă de sferocite până la fen. de sechestrare splenică unii anticorpi IgG activează PARȚIAL complementul – fiind urmat de depunerea C3b la niv. suprafeței eritrocitare (acest fen. poate potența fagocitoza – deoarece și macrofagele prez. rec. pt C3b) anticorpii IgM fără afinitate pt complement RAR întâlniti & au efect ↓ / deloc asupra supraviețuirii eritrocitelor anticorpii IgM care activează mai degrabă parțial complementul cauzează aderarea eritrocitelor la niv. rec. C3b de la niv. macrofagelor – în special la nivel hepatic (este un mecanism ineficient de hemoliză) maj. cel. roșii eliberate de la niv. macrofagelor când C3b este clivat la C3d – circulând apoi cu C3d la niv. suprafeței lor
TABLOU CLINIC
INVESTIGAȚII
zi
O
pot să apară la orice vârstă & la ambele sexe deși sunt MULT MAI FRECVENTE LA FEMEILE DE VÂRSTĂ MIJLOCIE pot să apară ca ep. scurte de anemie & icter – dar de cele mai multe ori sunt RECURENTE & pot evolua spre un patern cronic intermitent splenomegalie – poate fi prez. infecții / deficit de acid folic pot provoca o ↓ marcată a hemoglobinei AHAI primare / secundare unei patologii asociate (50% + 50%) cele mai des întâlnite limfoproliferările
Re
n
ANEMII HEMOLITICE AUTOIMUNE CU ANTICORPI LA CALD
anemie hemolitică sferocitoză ca urmare a deteriorării eritrocitare test antiglobulinic direct ⊕ - doar cu IgG (35%) / cu IgG + complement (56%) / doar complement (9%) prez. pe suprafața eritrocitară autoanticorpi – pot avea afinitate pt sistemul Rh al grupelor sanguine trombocitopenie autoimună ± neutropenie (sdr. Evans)
CT abdominal ef. pt decelerarea unui posibil limfom abdominal
TRATAMENT & PRONOSTIC
CORTICOSTEROIZI (PREDNISON 1 mg/kg zilnic) pt obținere remisiune în 80% dintre pac. STEROIZI ↓ prod. de autoanticorpi eritrocitari & distrucția cel. acoperite de anticorpi SPLENECTOMIE cea mai eficientă terapie de linia II – maj. pac. doresc să o evite deoarece NU se poate garanta eficacitatea procedurii & a potențialelor complicații + datorită nec. adm. antibioterapiei profilactice RITUXIMAB eficient la pac. cu rezistență la corticoterapie TRANSFUZII SANGUINE nec. în cazul în care pac. prez. anemie severă & testarea compatibilității poate fi complicată de prez. anticorpilor antieritrocitari
ANEMII HEMOLITICE AUTOIMUNE CU ANTICORPI LA RECE
nivel ↓ de aglutinine IgM – care reacționează la temperaturi de 4℃ prez. în mod normal în plasme (sunt inofensive) – la temperaturi ↓ ac. anticorpi se pot atașa de eritrocite + pot cauza aglutinarea acestora în părțile periferice ale corpului (unde există temperaturi scăzute) activarea complementului poate det. apariția hemolizei intravasculare – când cel. revin la temperaturi mai ↑ din părțile centrale ale corpului după anumite inf. (cele cauzate de micoplasme / CMV / virus Epstein-Barr) poate apărea producția ↑ de aglutinine la rece policlonale – provocând o hemoliză tranzitorie ușoară / moderată
BOALA CRONICĂ A HEMAGLUTINĂRII LA RECE / CHAD
apare de obicei la pers. vârstnice – cu un debut gradual al anemiei hemolitice (datorat producției de aglutinine IgM monoclonale la rece) după exp. la temperaturi ↓ pac. dezvoltă acrocianoză similară cu cea din sdr. Raynaud ca rez. al autoaglutinării eritrocitelor
INVESTIGAȚII
n
zi
TRATAMENT
orice cauză de apariție AHAI tratată – dacă este posibil evitare expunere la frig STEROIZI + AGENȚI ALCHILANȚI (CHIMIOTERAPIE) + SPLENECTOMIE de obicei ineficiente !!! RITUXIMAB eficient în unele cazuri TRANSFUZII SANGUINE nec. în unele cazuri – dar pac. trebuie să se afle într-un spațiu cald (testarea compatibilității poate fi dificilă din cauza aglutininelor la rece)
HEMOGLOBINURIE PAROXISTICĂ LA RECE / PCH
O
eritrocitele aglutinează la temperaturi scăzute / temperatura camerei – aglutinarea poate fi obs. în unele cazuri în eprubetă după răcire (dar de cele mai multe ori se obs. pe frotiul sanguin ef. la temperatura camerei) & este reversibilă după încălzirea probei & poate det. ↑ VEM test de aglutinare la rece ↑ marcată a titrului în CHAD la peste 1:512 test antiglobulinic direct ⊕ doar pt complement (C3d) anticorpi monoclonali IgM prez. specificitate pt sistemul grupelor sanguine (în mod normal pt antigenul I – dar ocazional antigenul i)
Re
RARĂ asoc. cu infecțiile comune copiilor (pojar / oreion / varicelă) hemoliza intravasculară asoc. cu anticorpi IgG cu afinitate pt complement – sunt bifazici & apar datorită activării complementului la reîntoarcerea cel. în circulația centrală
anticorpii specificitate pt antigenul eritrocitar P reacție litică dem. in vitro – prin incubarea eritrocitelor pac. & serului la 4℃ + încălzirea compoziției la 37℃ (test Donath-Landsteiner) hemoliza autolimitantă – dar poate fi nec. ef. transfuziilor sanguine
ANEMIE HEMOLITICĂ IMUNĂ IATROGENĂ
RARĂ > 100 med. sunt implicate în apariția ei testarea pt anticorpi eritrocitari cu afinitate pt medicamente NU se face în mod uzual reintroduerea medicației pt a proba cauzalitatea între cele 2 NU se recomandă confimarea dgn necesită
asociere temporală între adm. unui med. & anemia hemolitică
test antiglobulinic direct ⊕
remisiunea – după întreruperea trat. cu acel medicament
ANEMIE HEMOLITICĂ ALOIMUNĂ
anticorpii prod. de către un individ reacționează la eritrocitele altui individ – situația apare în anemia hemolitică a nou-născutului + hemoliza din cadrul transfuziilor sanguine + după transplantul alogen de măduvă osoasă / rinichi / ficat / cardiac / intestinal (când limfocitele donorului transferate prin alogrefă – LIMFOCITE PASAGERE – pot prod. anticorpi antieritrocitari împotriva recipientului & astfel cauzează anemie hemolitică
BOALĂ HEMOLITICĂ A NOU-NĂSCUTULUI / BHNN
n
O
TABLOU CLINIC
zi
cauzată de către incompatibilitatea materno-fetală a antigenilor eritrocitari aloanticorpi maternali împotriva antigenilor eritrocitari fetali traversează din circulația mamei prin placentă până la fetus – unde distrug eritrocitele fetale doar anticorpii IgG sunt capabili de pasajul transplacentar de la mamă la făt cel mai des întâlnit tip cauzat de incompatibilitatea ABO – când mama este de obicei cu grup sanguin 0 & fetusul cu grup A BHNN dat. incompatibilității ABO formă ușoară & transfuziile sanguine sunt rareori nec BHNN dat. incompatibilitpții RhD a devenit tot mai rară în țările dezvoltate – dat. introducerii profilaxiei anti-D BHNN poate fi cauzată de către anticorpi împotriva antigenilor din multe sisteme de grupe sanguine sensibilizarea are loc ca rez. al trecerii eritrocitelor fetale în circulația maternă (frecvent întâlnită în timpul nașterii) – primele sarcini sunt rar afectate (totuși – sensibilizarea poate avea loc și în alte momente – după un avort spontan / sarcină ectopică / transfuzii sanguine / din cauza unor ep. din timpul sarcinii care cauzează hemoragie transplacentară)
Re
manif. variază de la an. hemolitică ușoară a nou-născutului – la decesul intrauterin începând cu săpt. 18 de gestație aspect caracteristic hidrops fetal (hepatosplenomegalie + edem + IC) icter nuclear dat. icterului sever în per. post-partum – când bilirubina neconjugată > 250 μmol/l & se produce depunerea lichidului biliar în ggl. bazali – acest lucru poate duce la afectare cerebrală permanentă + coreoatetoză + spasticitate cazuri ușoare surditate
INVESTIGAȚII SEROLOGIE ANTENATALĂ DE RUTINĂ
tututor mamelor ar trebui să li se adm. grupul ABO & Rh + ar trebui testate pt anticorpi atipici după eval. clinică antenatală (ac. teste trebuie repetate în săpt. 28 de gestație) dacă sunt detectați anticorpi ar trebui testată specificitatea pt grupă sanguină & mama ulterior retestată cel puțin 1 dată pe lungp un nivel în ↑ anticorpi IgG / istoric de BHNN într-o sarcină anterioară indicație de trimitere a pac. într-o clinică de medicină fetală
EVALUARE & TRAT. ANTENATAL
dacă sunt detectați antic. semnificativi dpdv clinic (anti-D / anti-c / anti-K) fenotipul patern ne oferă inf. utile pt prezicerea probabilității ca fătul să dețină antigenul eritrocitar relevant (dacă tatăl este heterozigot – genotipul fetal poate fi det. din ADN fetal de la niv. plasmei maternale) severitatea anemiei det. prin măsurare Doppler a vitezei de curgere sanguine la niv. arterei cerebrale mijlocii fetale dacă copilul pare a avea anemie severă în cadrul investigațiilor non-invazive prelevarea de sânge fetal ghidată eco – utilă pt confimarea acesteia & dacă este nec. se va indica o transfuzie eritrocitară intrauterină
NAȘTEREA UNUI FĂT AFECTAT
o probă de sânge din cordonul ombilical este obț. la naștere & arată
anemie cu reticulocitoză marcată
test antiglobulinic direct ⊕
bilirubină serică ↑
ABORDARE TERAPEUTICĂ POSTNATALĂ
n
NU conțină antigenul împotriva căruia este îndreptat anticorpul maternal
o
fie proaspăt (NU mai vechi de 5 zile de la data colectării)
o
fie iradiat – pt a preveni boala grefă contra gază asoc. transfuziilor
evitarea transfuziei benefică dat. riscurilor asoc. acestora adm. IV antenatală de imunoglobuline mamei ↓ semnificativ necesarul transfuzional
PREVENȚIA IMUNIZĂRII LA MAMĂ
anti-D adm. după naștere când sunt îndeplinite urm. condiții
mamă – RhD ⊖
făt – RhD ⊕
O
o
zi
în cazurile ușoare FOTOTERAPIE – utilă pt convertirea bilirubinei în biliverdină care este hidrosolubilă & care ulterior poate fi excretată renal nivelul bilirubinei monitorizat & fototerapia poate fi nec. pt câteva zile în cazurile cu afectare mai severă transfuziile pot fi nec. pt a înlocui eritrocitele fetale acoperite cu anticorpi cu eritrocitele antigen-⊖ & extragerea bilirubinei indicații pt TRANSFUZIE anemie severă / un nivel în ↑ rapidă a bilirubinei sângele utilizat ar trebui să o fie compatibil ABO – pt mamă + făt
Re
NU se detectează anti-D în serul maternal
doză 500 UI de IgG anti-D intramuscular în primele 72h de la naștere test Kleihauer cuantifică nr. de cel. fetale în circulația maternă – un frotiu periferic este preparat din sângele maternal & este tratat cu acid, care evidențiază HbA HbF rezistentă acestui trat. & poate fi vizualizată când frotiul este colorat cu eozină dacă sunt prez. în circulația maternă un nr ↑ de eritrocite fetale o doză ↑ / adițională de anti-D va fi nec. profilaxia nec. în cazul femeilor RhD ⊖ - când sensibilizarea apare în urma unei sarcini ecopice / iminență de avort / avort doză – 250 UI anterior săpt. 20 de sarcină & 500 UI după 20 săpt. test Kleihauer – ef. după săpt. 20 pt a det. dacă este nec. repetarea infecțiilor cu anti-D dintre femeile anterior neimunizate RhD ⊖ - care poartă totuși fetuși RhD ⊕ 1-2% devin imunizate până în mom. sarcinii profilaxia antenatală cu anti-D ↓ imunizarea în timpul sarcinii – poate fi adm. în 2 doze de imunoglobulină anti-D a câte 500 UI / 1500 UI (una în săpt. 28 de gestație & una în săpt. 34) / doză unică de 1500 UI în săpt. 28/28-30
ANEMIE HEMOLITICĂ NON-IMUNĂ HEMOGLOBINURIE PAROXISTICĂ NOCTURNĂ (HPN)
RARĂ rez. din expresia clonală a cel. stem hematopoetice care prez. mutații în genele PIG-A X-linkate – ac. mutații det. sintetizarea defectuoasă a glicosilfol-fatidilinositol (GPI) care ancorează multiple proteine (factor de accelerare a degradării) la niv. supraf. cel. & inhibitorul membranar al lizei reactive la niv. membranei cel. (MIRL + CD59) CD55 + CD59 + alte proteine implicate în degradarea complementului (la niv. de C3 & C5) – în absența acestora acț. hemolitică a complexului continuă
TABLOU CLINIC
hemoliză intravasculară analiza prin flow citometrie a eritrocitelor cu anti-CD55 / anti-CD59 măduva hematogenă – uneori hipoplazică / aplazică (în ciuda hemolizei)
TRATAMENT & PROGNOSTIC
zi
INVESTIGAȚII
O
n
simptome clinice majore hemoliză intravasculară + tromboză venoasă + hemoglobinurie (hemoliza poate fi precipitată de infecții / terapie cu Fe / interv. chir.) în mod caracteristic doar micțiunile nocturne + prima urină de dimineață sunt de culoare închisă în cazuri severe toate micțiunile prez. urină de culoare închisă pierderile de Fe urinar pot duce la deficit de Fe unii pac. debut insidios – cu semne de anemie + sdr. dureros abdominal recurent tromboze venoase episodice pot apărea în situsuri atipice – iar trombozele severe pot fi caracteristicice (la nivel hepatic / vene cerebrale / mezenterice) cauza predispoziției ↑ spre tromboză NU este cunoscută – dar poate fi activarea mediată de către complement a trombocitelor cu deficit de CD55 & CD59 (o altă sugestie este că hemoliza intravasculară eliberează hemoglobină în plasmă & ↓ oxidul nitric plasmatic – cauzând simptomele & trombozele venoase)
Re
HPN – patologie cronică ce nec. măsuri suportive precum transfuziile sanguine nec. în cazul pac. cu anemie severă trat. cu ECULIZUMAB adm. IV la fiecare 7 zile în primele 5 săpt. & apoi la fiecare 2 săpt. (este un anticorp monoclonal uman recombinant care NU permite clivarea C5) ↓ hemoliza intravasculară + hemoglobinuria + nec. transfuzional - ↑ calitatea vieții & ↓ riscul trombotic – cauza primară de mortalitate în HPN
utilizat și în timpul sarcinii riscul cel mai mare pt blocarea completă a complementului inf. cu N. meningitidis – astfel vaccinarea împotriva N. meningitidis este recom. a se face cu 2 săpt. anterior inițierii terapiei anticoagulare cronică nec. în cazul pac. cu episoade trombotice recurente în cazul pac. cu aplazie medulară IMUNOSUPRESOARE CU GLOBULINĂ ANTILIMFOCITARĂ / CICLOSPORINĂ / TRANSPLANT MEDULAR transplantul medular ef. cu succes – util. donori înrudiți compatibili HLA la pac. < 50 ani / donori neînrudiți compatibili la pac. < 25 ani evoluție HPN variabilă – se poate transf. în anemie aplastică / leucemie acută / poate rămâne boală staționară pt o per. lungă de timp & clona HPN poate să dispară (lucru ce trebuie luat în considerare când opț. de trat. sunt cu risc mare mediana supraviețuirii 10-15 ani
ANEMIE HEMOLITICĂ MECANICĂ
eritrocitele pot fi lezate de către trauma fizică în circulație lez. directă poate cauza liza cel. imediată / poate fi urmată de resigilarea membranei cel. cu formarea eritrocitelor distorsionate / fragmentate – ac. celule pot circula pt o per. scurtă de timp înainte de a fi distruse prematur în sistemul reticuloendotelial
CAUZE
sdr. uremic hemolitic
purpură trombocită trombocitopenică
vasculită
CID
O
eclampsiei
zi
n
valve cardiace artificiale disfuncționale hemoglobinurie de maraton – eritrocite distruse la niv. membrelor inferioare & asoc. cu alergarea anemie hemolitică microangiopatică (MAHA) – fragmentarea eritrocitelor apare în cazul unei microcirc. anormale datorate hipertensiunii maligne
Re
ARTRITĂ REUMATOIDĂ / AR
BOALĂ REUMATICĂ INFLAMATORIE CRONICĂ PATOGENIE MULTIFACTORIALĂ sunt implicați diverși factori genetice & de mediu – dând naștere la tulburări ale răspunsului imun + inflamație articulară & lez. tisulare pac. dezvoltă de obicei o POLIARTRITĂ SIMETRICĂ CRONICĂ – cu inflamație sistemică
EPIDEMIOLOGIE
distribuție globală la nivel mondial afectează 0,5-1% din populație PREPONDERENȚĂ FEMININĂ – 3:1 pe lista cauzelor de handicap la nivel global AR este pe locul 42 poate apărea din copilăria timpurie (este rară) – până la vârste înaintate CEA MAI FRECVENTĂ VÂRSTĂ DE DEBUT 30-50 ani
ETIOPATOGENEZĂ
o
> 100 locusuri asoc. cu riscul de boală & progresia ei
o
există o asoc. puternică între susceptibilitatea la AR + anumite halotipuri HLA – HLA-DR4 (apare la 50-75% dintre pac. & se corelează cu prognostic slab) + posesia anumitor alele comune din lasa HLA-DRB1*04 (prezența ac. alele pt epitopul comun în HLA-DRB1 ↑ susceptibilitatea la AR & poate predispune la dezv. ACPA)
o
citrulinare proces care modifică antigenele & le permite să se potrivească în epitopul comun pe alele HLA
o
un studiu genetic (GWAS) în AR ACPA⊕ a constatat o asoc. cu locusuri lângă HLA0DRB1 & PTPN22 – la pers. de origine europeană (ac. gene afectează prez. autoantigenelor (HLA-DRB1) & transducția semnalului rec. limfocitelor T (PTPN22) & țintele ACPA (PAD14))
FACTORI DE MEDIU o
fumat & alte forme de stres bronșic ↑ riscul de AR – în prez. HLA-DR4 & acționeză singeric cu HLA-DRB1 pt a ↑ riscul de a avea ACPA
o
supraf. mucoase ale cavităților bucale & tractului respirator comun & intestinului colonizate de microorganisme comensale (MICROBIOM) – modif. microbiomului pot facilita dezv. imunității înnăscute & adaptative care predispune la AR (precum asoc. bolilor parodontale & modif. microbiomului intestinal cu apariția AR)
AUTOANTICORPI o
factorii reumatoizi (FR) – autoanticorpi ce țintesc porțiunea Fc a imunoglobulinei G & se găsesc la 75-80% dintre pac. cu AR & sunt relativi specifici pt dgn AR & au valoare predictivă mică în pop. generală (spre deosebire de FR – ACPA sunt mai specifici & au sensibilitate mai mare pt dgn de AR !!!)
IMUNOLOGIE
n
incidență ↑ la rudele de dragul I + concordanță ridicată între gemenii monozigoți de ≤ 15%
O
o
zi
FACTORI GENETICI
AR boală sinovială – sinovita apare at. când factorii chemo-atractanți prod. în articulație recrutează cel. inflamatorii circulante prod. în exces TNF-£ - det. de interacțiunea macrofagelor cu limfocitele T & B duce la sinovită + distrugerea articulațiilor (TNF-£ stimulează sinteza în exces de IL-6 & alte citoine) înțelegerea mai bună a imunopatogeniei AR a stimulat dezv. ter. biologice specifice disfuncția anumitor tipuri de cel. este SEMNIFICATIVĂ în imunopatogenia bolii cel. sinoviale – din sinovita reumatoidă cronică predominant sinoviocite asem. fibroblastelor + sinoviocite asem. macrofagelor care prod. citokine pro-inflamatorii
Re
osteoclaste cauzează distrugerea osului & cartilajului
limfocite B sinoviale activate de limfocite T & de macrofagele activate de citokine produc autoanticorpi – FR de tip IgM + IgA FR (cei mai tipici din AR) & pe măsură ce FR leagă porțiunea Fc de IgG – dezvoltă potențial de auto-agregare & de formare a complexelor imune în membrana sinovială (acestea pot stimula apoi macrofagele prin intermediul rec. de Fc IgG să prod. și mai multe citokine – inclusiv IL-1 + IL-8 + TNF-£ + GM-CSF + fibroblaste pt a produce IL-6)
fibroblaste sinoviale niveluri ↑ ale moleculelor de adeziune – VCAM-1 (molec. care susține supraviețuirea & diferențierea limfocitelor B) + DAF (factor care previne liza cel. indusă de complement) + caderina II (care mediază interacțiunile cel.) – ac. molecule pot facilita formarea țes. limfoid ectopic în membrana sinovială
limfocite T pot face parte din procesul distructiv – citokina pro-inflamatorie Il-17 este prod. de un subset specific – limfocitele Th17 care produc IL-17 + 21 + 23 & TNF-£ (limfocitele T reglatoare normale sunt suprimate de TGF-β & de interleukinele prod. de macrofage + cel. dendritice – permițând limfocitelor Th17 să se dezvolte)
antigenul declanșator care duce la inflamația auto-menținută în AR neclar factorii declanșatori pt prod. de ACPA filagrină + colagen de tip II + vimentină (colagenul de tip II poate det. artrita în modelele animale de AR) fumatul potențial declanșator – în special în AR ACPA ⊕
O
zi
sinovită multiplă & persistentă a articulațiilor / tecilor tendoanelor / burselor membrana sinovială normală cuprinde un strat subțire de sinoviocite asem. fibroblastelor & macrofagelor – dispuse într-un țes. conjunctiv lax în AR membrana sinovială devine foarte îngroșată – provocând tumefacția din jurul articulațiilor & tendoanelor – cu proliferarea membranei sinoviale în falduri & ramificații + infiltrarea ei de către o varietate de cel. inflamatorii (inclusiv neutrofile polimorfonucleare – care tranzitează țes. spre lichidul articular) stratul superficial – care în mod normal este subțire devine hiperplazic + îngroșat există proliferare vasculară marcată permeabilitatea ↑ a vaselor de sânge & a stratului bazal al membranei sinoviale duce la revărsat articular – conține limfocite & neutrofile polimorfonucleare în curs de distrugere sinovita hiperplazică se răspândește de la marginile articulare la supraf. cartilajului – ac. PANNUS sinovial inflamat af. cartilajul subiacent prin blocarea căii sale normale de nutriție & prin ef. directe ale citokinelor asupra condrocitelor cartilajul devine subțiat & osul subcondral devine expus prod. locală de citokine & imobilizarea articulației det. osteoporoză juxta-articulară în timpul sinovitei active fibroblastele din sinovita proliferată ↑ - de-a lungul vaselor de sânge (între marginile sinoviale & cavitatea osoasă a epifizei) & afectează osul IRM a dem. că acest proces apare în primele 3-6 luni de la debutul artritei – înainte ca eroziunile osoase juxta-articulare dgn post definite să apară pe RX & ac. lez. distructive precoce justifică util. med. antireumatice modificatoare de boală (DMARD) încă din primele 3 luni de la debutul artritei – pt. a încerca inducerea remisiunii bolii + prevenirea formării eroziunilor care duc la o varietate de deformări articulare & contribuie la instalarea dizabilității pe t. lung
Re
n
PATOLOGIE
EROZIUNE
FACTORI REUMATOIZI & ANTICORPI ANTI-PEPTIDE CITRULINATE (ACPA)
FR fac parte din orice clasă de imunoglobuline (IgM / IgG / IgA) – cele mai frecvente teste util. în clinică det. FR de tip IgM expresia AR seronegativă at. când testele standard pt FR de tip IgM sunt persistent ⊖ - ac. pac. tind să aibă un tip mai limitat de sinovită FR de tip IgM NU sunt dgn pt AR & absența lor NU exclude boala – dar sunt un factor predictiv util al prognosticului & un titru persistent ↑ în boala precoce implică o sinovită persistent activă + mai multe lez. articulare care duc la o dizabilitate mai importantă și justifică util. precoce DMARD ACPA de obicei prez. în asoc. cu FR în AR & sunt predictori mai puternici pt tranziția de la artrita inflamatorie precoce la sinovita persistentă + AR precoce (* prezența asoc. FR + ACPA – mai specifică pt AR !!!)
TABLOU CLINIC AFECTARE TIPICĂ AR se prez. de obicei (70%) – poliartrită periferică & progresivă & simetrică ce evol. pe o per. de câteva săpt. / luni la pac. 30-50 ani (deși poate apărea la orice vârstă) mai rar (15%) debutul rapid se poate instala în curs de câteva zile / exploziv peste noapte – cu o afectare simetrică severă & poliarticulară (în special la vârstnici)
FACTORI CARE INDICĂ PRONOSTIC ⊖
PUNCTE
AFECTARE ARTICULARĂ
0-5
1 articulație medie / mare
0
2-10 articulații medii / mari
1
fumat
1-3 articulații mici (nu se numără artic. mari)
2
comorbidități
4-10 articulații mici (nu se numără artic. mari)
3
PCR > 20 g/dl
> 10 articulații + cel puțin o articulație mică
5
FR + ACPA ⊕
sex feminin
afectare simetrică articulații mici
redoare matinală > 30 min
> 4 articulații tumefiate
artrite postvirale – rubeolă / hep. B / eritrovirus
spondilartrită
polimialgie reumatică
acutizare artroză nodulară (afectare IFP + IFD)
în AR precoce combinația de minim 1 articulație tumefiată timp de > 6 săpt. (în abs. unor lez. preexistente) & fără antecedente personale / familiale de spondilartrită sau afecțiuni asociate + test ACPA ⊕ - CEL MAI BUN MOD DE A SELECTA PAC. PT UN TRAT. PRECOCE PT A EVITA APARIȚIA LEZ. ARTICULARE (s-a dem. că ac. abordare ↓ riscul de apariție a lez. & a deformărilor articulare permanente)
SEROLOGIE
0-3
FR ⊖ + ACPA ⊖ FR ⊕ în titru ↓ / ACPA ⊕ în titru ↓
O
0 2
FR ⊕ în titru mare / ACPA ⊕ în titru mare
3
REACTANȚI ÎN FAZĂ ACUTĂ
0-1
PCR & VSH normal
0
zi
vârstă înaintată
n
CRITERIU
DIAGNOSTIC DIFERENȚIAL – AR PRECOCE
CRITERII ACR/EULAR 2010 – PT CLASIFICARE AR (SE CLASIFICĂ AR LA ≥ 6 PUNCTE)
Re
PCR / VSH anormal
1
DURATA SIMPTOMELOR
0-1
< 6 săptămâni
0
≥ 6 săptămâni
1
SIMPTOME & SEMNE DE AR PRECOCE
durere + redoare a articul. mici ale mâinilor (MCF + IFP) & picioarelor (MTF) – acuzate de maj. pac. (artic. IFD de obicei cruțate) + carpul & coatele & umerii & genunchii & gleznele sunt afectate în cele mai multe cazuri af. multiple articulații – dar 10% dintre pac. prez. o mono-artrită a genunchiului / umărului / sdr. de tuner carpian tulburări de somn + oboseală - FRECVENTE
* durerea & redoarea semnificativ mai importante în cursul dimineții !!!
articulații calde + dureroase + prez. grad de tumefiere & există o limitare a mișcării + hipotrofie musculară locală deformările & manif. extra-articulare se dezv. dacă boala NU poate fi controlată AR la pac. în vârstă poate imita polimialgia reumatică sinovita devine evidentă pe măs. ce doza de glucocorticoizi utilizați este ↓
ALTE TIPURI DE PREZENTARE ÎN AR
recăderi & remisiune spontan / în urma trat. medicamentos boala activă – care prod. lez. articulare progresive nec. trat. specific – pt a induce remisiunea TIPURI DE AFECTARE CLINICĂ 1. PALINDROMICĂ atacuri mono-articulare palindromice durează 24-48h – 50% progresează către alte tipuri de AR 2. TRANZITORIE boală autolimitată & durează < 12 luni & NU lasă nicio afectare permanentă a articulațiilor & este de obicei fără FR + APCA (unii dintre ac. pac. pot avea artrită post-virală nedetectată) 3. REMISIVĂ există o per. de câțiva ani în care artrita este activă – dar apoi se remite & lasă daune minime
n
4. CRONICĂ & PERSISTENTĂ CEA MAI TIPICĂ FORMĂ – poate fi cu FR de tip IgM ⊕ / ⊖ & boala urmează o evoluție recidivantă + remitentă de-a lungul mai multor ani (pac. cu FR + ACPA ⊕ tind să dezvolte lez. articulare mai mari & handicap pe t. lung) – toate acestea justifică un trat. mai timpuriu & mai agresiv cu ag. modificatori ai bolii
COMPLICAȚII ARTRITĂ SEPTICĂ
zi
AR SERONEGATIVĂ af. inițial carpul mai des decât degetele & are un model de afectare articulară mai puțin simetric & are un prognostic mai bun pe t. lung – dar unele cazuri progresează spre handicap sever (poate fi confundată cu artropatia psoriazică – care are o distribuție similară) REUMATISM PALINDROMIC rar (5%) & constă în ep. de 24-48h de mono-artrită acută – artic. devine dureroasă + tumefiată + eritematoasă (dar NU se remite complet) & ≈ 50% dintre pac. dezvoltă sinovită reumatoidă cronică tipică după o per. de lungi / ani (restul se remit / continuă cu artrita episodică acută) & det. FR / ACPA prezice conversia la sinovita cronică & distructivă
Re
O
5. RAPID PROGRESIVĂ progresează în câțiva ani & duce rapid la lez. articulare severe + invaliditate – este de obicei cu FR + ACPA ⊕ & are o incidență ↑ a complicațiilor sistemice & este dificil de tratat
complicație gravă morbiditate & mortalitate semnificativă – la pac. imunodeprimați artic. afectate pot să NU genereze semne tipice de inflamație cu febră însoțitoare (care se regăsesc la pac. cu un sistem imunitar intact) tratament antibiotice sistemice + drenaj local
AMILOIDOZĂ
se găsește la un nr foarte mic de persoane cu AR necontrolată AR CEA MAI FRECVENTĂ CAUZĂ A AMILOIDOZEI DE TIP AA SECUNDARE amiloidoza provoacă o poliartrită care seamănă cu AR în distribuție & este adesea asoc. cu sdr. de tunel carpian + noduli subcutanați
AFECTARE ARTICULARĂ (în boala constituită / at. când trat. med. precoce a fost ineficient) ARTICULAȚIILE MÂINILOR & CARPUL
în boala precoce degete tumefiate & dureroase & rigide tenosinovita flexorilor ↑ limitarea funcțională & poate provoca un sdr. de tunel carpian lez. articulare determină o o combinație de deviere ulnară & subluxație palmară a articulațiilor MCF duce la o deformare inestetică – dar funcția poate fi păstrată odată ce pac. a învățat să se adapteze & dur. este controlată o
flexie fixă (deformare în butonieră) / hiperextensie fixă (deformare în gât de lebădă) a articulațiilor IFP af. funcția mâinii
o
tumefacție & subluxatie dorsală a stiloidei ulnare provoacă dureri de cap & poate provoca ruptura tendoanelor extensilor degetelor – ceea ce duce la incapac. folosirii degetelor 4 + 5 & nec. intervenție chir. urgentă
sinovita coatelor tumefiere + deformare dureroasă în flexie fixă în boala constituită capacitatea de extensie poate fi pierdută & pot apărea dif. severe de hrănire – în special dacă se asoc. cu deformări de umăr + carp + degete
PICIOARE
tumefierea dureroasă a articulațiilor MTF o piciorul devine mai lat & se dezvoltă o deformare de degete în ciocan o
expunerea capetelor metatarsiene la pres. prin migrarea ant. a țesutului fibro-adipos posterior provoacă durere
o
ulcerele / calusul - se pot dezv. sub capetele metatarsiene & pe fața dorsală a picioarelor
zi
COATE
O
inițial simptomele imită tendinoza calotei rotatorilor – cu sdr. de arc dureros & durere în partea sup. a brațelor pe timp de noapte lez. articulare suplimentare duc la rigidizare globală – ruptura calotei rotatorilor devine mai frecventă & interferă cu activ. uzuale
Re
n
UMERI
o
afectarea mediotarsiană – det. prăbușirea bolții medioplantare & pierderea flexibilității piciorului
o
glezna – se deformează frecvent în valg
GENUNCHI
sinovita masivă + revărsatul articular al genunchiului apar frecvent – dar răspund bine la aspirație + injecție cu glucocorticoizi acumularea persistentă de lichid sinovial ↑ riscul de formare & ruptură a chistului popliteal în boală constituită eroziunea cartilajului & a osului – cauzează pierderea radiografică a spațiului articular & deteriorarea compartimentelor mediale ± laterale ± retropatelare are genunchilor în fcț. de tipul de afectare genunchii pot dezv. o deformare în varus / valgus gonartroză sec. – frecventă artroplastia genunchiului nec. pt a restabili mobilitatea + a ↓ durerea
ȘOLDURI
afectate ocazional în AR precoce – dar mai puțin frevent decât genunchii în toate stadiile bolii durerea + rigiditatea – însoțite de pierderea radiologică a sp. articular & osteoporoză juxta-articulară (poate permite migrarea medială a acetabulului – protrusio acetabulae) – mai târziu se dezvoltă coxartroză sec. artroplastia șoldului – poate fi nec.
COLOANĂ CERVICALĂ
n
O
rigiditatea dureroasă a gâtului adesea musculară – poate fi cauzată de sinovita reumatoidă care af. articulațiile sinoviale ale col. vertebrale cervicale sup. & bursele care separă proc. odontoid de arcul ant. al atlasului și ligamentele sale de fixare duce la distrugerea oaselor & ligamentelor + provoacă instabilitate atlanto-axială / vertebrală cervicală superioară subluxația & proliferarea sinovială locală pot af. măduva spinării – producând semne piramidale + senzoriale IRM imagistică de primă intenție RX col. cervicale în flexie laterală & extensie a gâtului pot obiectiva instabilitatea în AR constituită dificultatea de mers care NU poate fi explicată prin boală articulară + slăbiciunea picioarelor / pierderea controlului sfincterian intestinal / urinar – pot fi cauzate de compresia măduvei spinării (URGENȚĂ NEUROCHIRURGICALĂ !!!) imagistica col. vertebrale în flexie & extensie recom. la pac. cu AR înainte de interv. chir. / EDS – pt a verifica instabilitatea + a ↓ riscul de lez. medulare în timpul intubației
zi
Re
ALTE ARTICULAȚII temporo-mandibulară / acromio-claviculară / sterno-claviculară / crico-aritenoidă / orice artic. sinovială
MANIFESTĂRI NON-ARTICULARE Sclerită Scleromalacie Sdr. Sjogren – xeroftalmie + xerostomie Subluxație atlanto-axială – det. rar compresie medulară Splenomegalie (sdr. Felty) Sdr. de canal carpian
SLAP + UNEP + BT
Limfadenopatie Lez. de vasculită unghială Anemie Amiloidoză Pericardită Ulcere gambiere Neuropatie senzitivo-motoră Edem de glezne Plămâni – pleurezie / boală pulm. interstițială / sdr. Caplan / boala căilor aeriene mici / noduli Bursită / noduli Tumefacția tecii tendonului Teosinovită
O
zi
noduli reumatoizi subcutanați fermi & intradermici & apar în general la punctele de presiune (coate / articulațiile degetelor / tendonul lui Ahile la pac. cu boală erozivă seropozitivă) – pot fi eliminate chir. dar au tendința de a se forma din nou bursa olecraniană & alte burse pot fi tumefiate (bursită) tenosinovita tendoanelor flexoare ale mâinii poate provoca rigiditate & (ocazional) un deget în resort tumefierea tecii tendonului extensor în partea dorsală a pumnului frecventă hipotrofie musculară peri-articulară frecventă miopatie indusă de glucocorticoizi – poate apărea osteoporoza mai frecventă în AR care NU sunt controlate terapeutic
MANIFESTĂRI NON-ARTICULARE MAI PUȚIN FRECVENTE
Re
n
ȚESUTURI MOI DIN JURUL ARTICULAȚIILOR
PLĂMÂNI o afectarea căilor respiratorii – de la bronșiectazie (tuse + spută) la bronșiolită obliterantă (dispnee progresivă) o
afectare pleurală – pleurezie (asimptomatică până la dispnee ușoară) + îngroșare pleurală
boală pulmonară interstițială – inflamație + fibroză pulmonară bazală
o
noduli periferici intrapulmonari – asimptomatici dar care pot cavita (în special dacă se asoc. cu pneumoconiză – sdr. Caplan)
o
leziuni infecțioase – tuberculoză la pac. cu DMARD biologice
VASCULITĂ rară – factorii de risc includ titruri ↑ de FR & manif. extra-articulare active în altă parte o vasculită cutanată importantă cu necroză a pielii o
CORD & VASE PERIFERICE AR slab controlată cu PCR ↑ persistent & hipercolesterolemie este un factor de risc CV independent de factorii de risc tradiționali (hipercolesterolemie + HTA) o pericardită – rareori simptomatică o
o
neuropatii de compresie – sdr. de tunel carpian / tarsian (din cauza sinovitei)
o
compresie medulară – din cauza subluxației atlanto-axiale
OCHI o sdr. Sjogren – xeroftalmie + xerostomie o
sclerită + episclerită – în boala severă seropozitivă (manif. ca ochi roșii dureroși)
o
scleromalacia perforans – manif. rară
RINICHI amiloidoza care cauzează proteinurie + sdr. nefrotic + BCR – apar RAR în AR severă de lungă durată (din cauza depunerii proteinei amiloide serice A înalt stabile în matricea intracel. a unei varietăți de organe) SPLINĂ & GGL. LIMFATICI & SÂNGE o sdr. Felty – splenomegalie + neutropenie (ulcerele picioarelor & sepsisul sunt complicații posibile – HLA-DR4 se găsește la 95% dintre ac. pac., comparativ cu 50-75% dintre pers. cu AR fără sdr. Felty) o
n
SISTEM NERVOS o neuropatii senzoriale periferice – mononevrită multiplex / neuropatie periferică simetrică (din cauza vasculitei vasa nervorum)
anemie – prez. aproape constant & este normocromă normocitară / se poate prod. un deficit de Fe din cauza pierderii GI de sânge urmare ingestiei de AINS / rareori anemie hemolitică (cu t. Coombs ⊕) (* poate exista pancitopenie din cauza hipersplenismului în sdr. Felty / ca o complicație a trat. cu DMARD & trombocitoza apare în cazurile de boală activă)
DIAGNOSTIC & INVESTIGAȚII
dgn caracteristici clinice descrise mai sus investigațiile inițiale includ HEMOGRAMĂ anemie normocromă normocitară
O
endocardită & boală miocardică – rareori simptomatică (evid. postmortem în ≈ 20% din cazuri)
zi
mononevrită multiplex
VSH ± CRP ↑ proporțional cu activ. proc. inflamator & sunt utile în monitorizarea trat.
SEROLOGIE APCA ⊕ care pot fi prez. la începutul bolii & o pot precede mulți ani – în artrita inflamatorie precoce indică probabilitatea progresiei către AR FR este prez. în ≈ 75-80% din cazuri anticorpii anti-nucleari în titru ↓ în 30% din cazuri
RX tumefacția țes. moi în boala precoce
Re
o
ECO + IRM utile pt a depista sinovita + eroziunile precoce
ASPIRAȚIA ARTICULAȚIEI nec. dacă este prez. revărsatul sinovial – lichidul apare turbid din cauza bogăției în leucocite (într-o artic. care devine brusc dureroasă – trebuie suspectată o artrită septică)
ECO MUSCULOSCHELETICĂ modalitate ft eficientă de a evidenția sinovita persistentă – at. când se decide cu privire la nec. de a iniția DMARD / pt eval. eficacității lor
în cazul formelor severe de boală poate fi nec. o imagistică extinsă a articulațiilor
TRATAMENT 1. stabilire dgn clinic 2. AINS + analgezice – pt a controla simptomele 3. consultare reumatolog pt a începe DMARDs & luare în considerare metotrexat + sulfalazină + hidroxiclorochină (se pot asocia glucocorticoizi pe t. scurt) 4. solicitare consult de medicină de recuperare & oferire sfaturi generale prin intermediul unei echipe de specialiști 5. pe măsură ce apare ameliorarea simptomelor – se adaptează trat. corespunzător
6. dacă simpt. NU se ameliorează – se util. med. anti-TNF£ / alți agenți biologici
NU există trat. curativ dar dgn. precoce + un regim intensiv de trat. la țintă cu reajustarea periodică a schemei de trat. până la instalarea remisiunii – îmbunătățește rezultate SCOR DAS28 util. pt măs. activ. bolii în AR – prin numărarea nr. de articulații dureroase & tumefiate în 28 de articulații ale membrelor superioare + genunchilor – se combină aceste valori cu VSH & cu evaluarea pac. asupra stării generale de sănătate pe o scară analogică vizuală pt a genera un scor numeric (* scor DAS > 5,1 implică o boală cu activ. înaltă & < 3,2 indică activ. ↓ a bolii & < 2,6 indică remisiune) pt. pac. nou dgn trat. începe cu csDMARD (DMARD sintetice convenționale) cu acț. lentă + glucocortioizi cu acț. rapidă (cu doză / durată limitată pt a oferi beneficii cu ef. secundare minime) abordarea T2T permite optimizarea + intensificarea ter. cu doze eficient de csDMARD – adesea în combinație pt a preveni ef. dăunătoare ireversibile pe t. lung ale inflamației articulare pt pac. care NU reușesc să atingă activ. ↓ a bolii / remisiunea cu terapii csDMARD se prescriu DMARD biologice (bDMARD) – dacă eficacitatea NU este atinsă / este pierdută ulterior se indică trecerea la un alt bDMARD
n
TERAPIE MEDICAMENTOASĂ
O
zi
orice pac. cu artrită persistentă ar trebui trimis urgent la reumatolog – în cazul în care artic. mici ale mâinilor / picioarelor sunt afectate / este afectată > 1 articulație / a existat deja o întârziere > 3 luni de la debutul simptomelor terapie precoce care vizează remisiunea aplicată în primele 3 luni de la debutul simptomelor – este mai probabil să permită atingerea remisiunii susținute + ↓ ulterioară a dozei de mdicamente pac. care provin din medii defavorizate social & fumătorii prognostic mai rău din cauza prevalenței ↑ a riscului CV în AR este nec. gestionarea agresivă a factorilor de risc CV tradiționali & suprimarea activ. bolii
Re
o nouă clasă terapeutică de DMARD care inhibă kinazele intracel. Janus (JAK) apropate în AR – tsDMARDs au biodisponibilitate orală + debut rapid al acț. + eficacitate similară cu bDMARD
AINS & COXIBII
cei mai mulți pac. cu AR nec. AINS pt a calma durerea nocturnă & redoarea matinală – în + față de DMARDs răspunsul la AINS variază foarte mult mai multe preparate diferite pot fi încercate timp de cel puțin 1 săpt. pt a identifica cele mai eficiente AINS dacă ef. sec GI sunt pronunțate / pac > 65 ani se adaugă IPP pt ameliorare suplimentară se ia ANALGEZIC SIMPLU – dacă este nec. (paracetamol / codeină/dihidrocodeină + paracetamol)
GLUCOCORTICOIZI
o
pac. sunt din ce în ce mai anxioși cu privire la util. glucocorticoizilor din cauza publicității ⊖ cu privire la potențialele lor ef. sec. – acest lucru trebuie discutat sincer & riscul de a NU util. glucocorticoizii ar trebui descrise + echilibrate cu riscurile pe care le prez. med. în sine
o
pac. trebuie avertizați să evite zaharurile & grăsimile saturate + să mănânce mai puțin din cauza riscului de ↑ ponderală
o
pielea devine subțire + ușor lezabilă
o
pac. trebuie monitoriați pt diabet + HTA
o
formarea cataractei poate fi accelerată
o
osteoporoza se poate dezvolta în decurs de 3 luni – la doze > 7,5 mg/zi – monitorizare cu osteodensitometrie + trat. cu Ca & vit. D & bifosfonați
n
O
util. precoce încetinește evoluția bolii adm. intensive de scurtă durată în artrita precoce NU par să oprească evoluția bolii glucocorticoizii sunt o cauză comună a osteoporozei sec. prin urmare – asoc. de vit. D + bibosfonați este nec. pt a ↓ riscul de fractură la pac. la care se anticipează un trat. cu glucocorticoizi > 3 luni injecții intra-articulare cu preparate semicristaline de glucocorticoizi efect puternic – uneori de scurtă durată injecții intramusculare de depozit (40-120 mg metilprednisolon depozitat) util. pt a ajuta la inducerea remisiunii în timp ce se așteaptă ca csDMARD să intre în acț. & pt a controla puseele severe ale bolii glucocorticoizi pe cale orală controlează activ. bolii – dar provoacă o serie de ef. adverse
regimurile intensive precoce pe t. scurt fol. pt a ajuta la inducerea remisiunii foarte utili la pac. cu boală severă / care au manif. extra-articulare (vasculită)
MEDICAMENTE ANTIREUMATICE MODIFICATOARE DE BOALĂ
efectul lor nec. 2-3 luni pt a deveni evident ca monoterapie csDMARD au adesea doar ef. parțial – obținând o îmbunătățire 20-50% conform criteriilor ACR pt remisiunea bolii & pot fi util. în combinație intervenția precoce cu csDMARD în decurs de 3 luni de la debutul bolii îmbunătățește rez. – pot fi util. combinații de până la 4 medicamente (glucocorticoizi + sulfasalazină + metotrexat + hidroxiclorochină) mai multe DMARD CI în timpul sarcinii trat. eficient cu DMARD – inclusiv blocantele de TNF-£ ↓ riscul CV crescut în AR
Re
zi
DEFINIȚII ACR/EULAR DIN 2011 – PT REMISIUNE AR ÎN STUDII CLINICE
nr articulații dureroase (inclusiv picioare & glezne) ≤ 1
nr articulații tumefiate (inclusiv picioare & glezne) ≤
PCR ≤ 1 mg/dl
evaluare globală a pac. ≤ 1 (pe o scară analogică vizuală de 10 cm)
DMARD MEDICAMENT
DOZĂ
EFECTE ADVERSE
SULFALAZINĂ (cu strat protector enteric)
500 mg zilnic după masă – crescând la 2-3g zilnic
greață + erupții cutanate + ulcere bucale
METOTREXAT (adm. vaccin anti-pneumococic & anti-gripal anual)
7,5-10 mg – crescând până la max 25mg săpt. oral / s.c.
greață + ulcere bucale + diaree + biochimie hepatică anormală + neutropenie ± trombocitopenie + IR
LEFLUNOMIDĂ
10-20 mg zilnic – ocazional cu doză inițială de încărcare
diaree + neutropenie ± trombocitopenie + biochimie hepatică anormală + alopecie + HTA
MONITORIZARE hemogramă inițială + creatinină serică & electroliți + fcț. hepatică – apoi la 2,4,6,10 săpt. & apoi la 3 luni
neutropenie ± trombocitopenie + biochimie hepatică anormală
hemogramă inițial + creatinină serică & electroliți + probe hepatice – apoi la 2,4,6,10 săpt. & apoi la 3 luni
fibroză pulm. – rară hemogramă inițial + creatinină serică & electroliți + probe hepatice – apoi la 2,4,6,10 săpt. & apoi la 3 luni
BLOCANȚI DE TNF-£
s.c. 40 mg la 2 săpt.
INFLIXIMAB (cu metotrexat)
IV 3-10 mg/kg la fiecare 4-8 săpt.
CERTOLIZUMAB (monoterapie / cu metotrexat0
s.c. 400 mg în săpt. 0,2,4 & apoi 200 mg la 2 săpt.
GOLIMUMAB
s.c. lunar 50mg
reacții la locul injectării + IC + sdr. lupus-like + infecții + reacții de hipersensibilitate + demielinizare + sdr. autoimun - rar
O
ADALIMUMAM (monoterapie / cu metotrexat)
monitorizați conform DMARDs concomitent – dacă este monoterapie re repetă hemograma + creatinina serică & electroliții + probe hepatice la 3-6 luni
zi
s.c. 25 mg x 2 săptămânal / 50mg săptămânal
monitorizați conform DMARDs concomitent – dacă este monoterapie re repetă hemograma + creatinina serică & electroliții + probe hepatice la 3-6 luni
Re
ETANERCEPT (monoterapie / cu metotrexat)
n
MODULATORI AI CITOKINELOR
monitorizați conform DMARDs concomitent – dacă este monoterapie re repetă hemograma + creatinina serică & electroliții + probe hepatice la 3-6 luni
ALTE bDMARD (adm. cu metotrexat) RITUXIMAB
ABATACEPT
IV 500-1000 mg IV 10 mg/kg în zilele 1,15,30 & apoi lunar sunt disponibile preparate s.c.
hTA / HTA + prurit + erupții cutanate + dureri de spate + necroliză epidermică toxică – rar greață + vărsături + dureri de cap + hipersensibilitate – rar
monitorizați conform DMARDs concomitent – dacă este monoterapie re repetă hemograma + creatinina serică & electroliții + probe hepatice la 3-6 luni monitorizați conform DMARDs concomitent – dacă este monoterapie re repetă hemograma + creatinina serică & electroliții + probe hepatice la 3-6 luni ++ verificare inițială & la 3 luni a lipidelor cu repetare la discreția medicului monitorizați conform DMARDs concomitent – dacă este monoterapie re repetă hemograma + creatinina serică & electroliții + probe hepatice la 3-6 luni ++ verificare inițială & la 3 luni a lipidelor cu repetare la discreția medicului
TOCILIZUMAB
IV 8 mg/kg // s.c.
dureri de cap + erupție cutanată + stomatită + febră + r. anafilactice
SARILUMAB
s.c. 200 mg la 2 săptămâni
dislipidemie + neutropenie + trombocitopenie + reacții cutanate
INHIBITORI DE JAK
2 mg oral 1x per zi – la adulți ≥ 75 ani
dislipidemie + herper zoster + risc ↑ infecții + greață + dureri orofaringiene + trombocitoză + acnee + neutropenie + ↑ ponderală
monitorizați conform DMARDs concomitent – dacă este monoterapie re repetă hemograma + creatinina serică & electroliții + probe hepatice la 3-6 luni ++ apoi monitorizare hemogramă + creatinină serică & electroliți + probe hepatice la 4,8 săpt. & apoi la 3 luni ++ verificare lipide la mom. inițial & după 8 săpt.
n
4 mg oral 1x per zi – la adulți 18-74 ani
METOTREXAT medicament de bază în ter. AR CI SARCINĂ istoric de screening + RX toracic + test IGRA – la pac. cu risc ridicat ef. pt a exclude TB ac. folic oral ↓ ef. sec. intră în acț. de obicei în 1-2 luni mai mulți pac. rămând pe acest agent decât pe cele mai multe ale DMARD este eficient & are relativ puține ef. sec
SULFALAZINĂ
bine tolerată & poate fi util. pe timpul sarcinii ≈ 50% dintre pac. răspund în primele 3-6 luni – dar eficacitatea poate fi pierdută
Re
O
BARICITINIB
5 mg oral de 2x per zi
monitorizați conform DMARDs concomitent – dacă este monoterapie re repetă hemograma + creatinina serică & electroliții + probe hepatice la 3-6 luni ++ apoi monitorizare hemogramă + creatinină serică & electroliți + probe hepatice la 4,8 săpt. & apoi la 3 luni ++ verificare lipide la mom. inițial & după 8 săpt.
zi
TOFACITINIB
anemie + tuse + dispnee + neutropenie + diaree + dislipidemie + oboseală + cefalee + gastrită + HTA + reacții cutanate
HIDROXICLOROCHINĂ
din cauza riscului de retinopatie ireversibilă cu ↑ dozei + dur. de util. examinarea oftalmică formală inițială este recom. în decurs de 1 an de la începere trat. & este urmat de control oftalmologic anual
LENUFLOMIDĂ
previne prod. primidinei în limfocitele proliferante – prin blocarea enzimei dihidro-orotat-dehidrogenază blocând expansiunea clonală a limfocitelor T timp de înjumătățire 4-28 zile diareea ↓ cu timpul debutul acțiunii după 4 săpt. de trat. – cu unele îmbunătățiri suplimentare susținue la 2 ani eficientă la unii pac. care NU au răspuns la metotrexat CI femei care planifică să procreeze
TERAPII BIOLOGICE
n
mai scumpe decât csDARD încetinesc / opresc formarea eroziunlor articulare de până la 70% din pac. cu AR tratați starea de rău + fatigabilitatea se îmbunătățesc semnificativ cu mai mult decât cu csDMARDs pierderea răspunsului clinic poate apărea în primul an de tratament & schimbarea cu alt agent este justificată + de multe ori se reobține controlul bolii ratele de infecție ↑ în special în primele câteva luni de trat. – dar frecvența acestora ↓ ulterior există o asociere între AR & limfomul non-Hodgkin – dar registrele NU au indicat risc ↑ de LNH la pac. tratați cu blocanți TNF reactivarea TB poate apărea – dar este mai puțin frecventă cu etanercept & se recom. RX toracic pre-tratament (cu IGRA) + consultație de specialitate pt grupurile cu risc ↑ TB trebuie tratată înainte ca acești pac. să primească bDMARD & se util. un tratament profilactic în tuberculoza latentă inf. cu virus hepatitic B & C nec. analize de risc + monitorizare regulată a transaminazelor – dacă sunt prescrise med. anti-TNF£ CI IC severă
O
BLOCANȚI TNF-£
zi
util. după ce minim 2 csDMARD (metotrexat & sulfalazină – de obicei) au eșuat adm. în asoc. cu metotrexat pt a reduce pierderea eficacității din cauza formării antic. anti-medicament o
ETANERCEPT – proteină de fuziune IgG1-receptor p75 de TNF£ complet umanizată & 65% dintre pac. răspund bine (unii dezvoltă reacție la locul injecției)
o
ADALIMUMAB – anticorp monoclonal complet uman împotriva TNF£
o
INFLIXIMAB – anticorp monoclonal împotriva TNF£ & este prescris împreună cu metotrexat pt a preveni pierderea eficacității din cauza formării anticorpilor antimedicament
o
CERTOLIZUMAB PEGOL – fragment Fab al unui anticorp monoclonal umanizat anti-TNF£ care are grupuri de polietilenglicol atașate pt a ↓ imunogenitatea + pt a prelungi timpul de înjumătățire (probabil prez. polietilenglicolului + lipsa porțiunii Fc sunt responsabile pt transferul minim al acesteia în placentă & în laptele matern) & este util cu/fără metotrexat pt AR activă severă
o
GOLIMUMAB – anticorp monoclonal IgG1 uman împotriva TNF & se adm. prin inj. s.c. 1x pe lună pt AR severă
Re
ALȚI AGENȚI BIOLOGICI
RITUXIMAB anticorp monoclonal chimeric – îndreptat împotriva rec. CD20 exprimat pe limfocitele pre-B & B mature prod. o îmbunătățire semnificativă a evol. AR seropozitive timp de 8 luni până la câțiva ani – at. când este util în monoterapie / în asoc. cu glucocorticoizi ± metotrexat (această îmbunătățire clinică este asoc. cu limfopenie – interesând limfocitele B timp de 6-9 luni) & recăderea bolii este adesea însoțită de o revenire a nr. limfocitelor B periferice + ↑ PCR nivelurile de imunoglobulină trebuie monitorizate – deoarece pot ↓ odată cu repetarea adm. se util. în principal la pac. care NU au răspuns la med. anti-TNF£ ABATACEPT prot. de fuziune recombinantă a CTLA4 & părții Fc a IgG care modulează selectiv activarea limfocitelor T prin blocarea costimulării TOCILIZUMAB & SARILUMAB anticorpi monoclonali împotriva rec. de IL-6 7 pot fi util. cu metotrexat pt AR moderată până la severă
SCHIMBAREA TERAPIILOR DMARD & TAPERINGUL
pac. care NU răspund inițial (non-responderi primari) / care își pierd ulterior eficacitatea (non-responderi secundari) la un bDMARD în timp vor fi tratați cu alt bDMARD la pac. care pierd răspunsul la blocanții de TNF-£ este util să se măsoare niv. de med. & prez. antic. anti-medicament (AMA) neutralizanți – acolo unde este posibil în cazul în care nivelul de med. este terapeutic un preparat non-anti-TNF£ este de preferat dacă pac. este non-responder primar / secundar la un bDMARD ulterior procesul de schimbare al terapiei poate fi repetat de mai multe ori – trecerea la tsDMARD-uri poate fi luată în considerare la pac. care obțin remisiunea susținută (> 1 an) se încearcă ↓ dozei de DMARD / prelungirea intervalului dinre administrări
MĂSURI NON-FARMACOLOGICE odihnă pt artrita activă + exerciții pt a menține mobilitatea articulară & forța musculară ex. într-un bazin de hidroterapie populare & eficiente podiatria + încălțămintea personalizată + sprijinul psihologic oferite tuturor persoanelor cu AR
CHIRURGIE
O
o
refacerea tendoanelor
o
osteotomie – pt realinierea suprafețelor portante
o
fuziunea articulației – pt a stabiliza artic. deteriorare care NU sunt ușor de înlocuit
o
artroplastie de implant al articulațiilor mici
o
artroplastii de excizie ale capetelor metatarsiene – pt a ↓ durerea metatarsiană
o
artroplastie totală a umărului / cotului / carpului / șoldului / genunchiului / gleznei
zi
utilă în abordarea pe t. lung a trat. pac. – dar acum este MAI PUȚIN frecvent nec. pe măsură ce trat. farmacologic al bolii devine mai eficient obiective principale profilactice – pt a preveni distrugerea articulară & deformarea reconstructive – pt a restabili fcț. articulară opțiuni chirurgicale o sinovectomie chir.
Re
n
scop principal artroplastie ↓ durere + îmbunătățire fcț. articulară & nec. o planificare atentă cu explicarea riscurilor + beneficiilor intervenției
PROGNOSTIC
tablou clinic cu debut insidios AR + sex feminin + ↑ nr de articulații periferice implicate & niv. de invaliditate la debutul bolii
analize de sânge – PCR/VSH ↑ + anemie normocromă normocitară + titruri ↑ ACPA & FR
RX cu lez. erozive precoce (eco & IRM pot obiectiva deteriorarea cartilajului & oaselor înainte de RX convențională)
O
n
prognosticul poate fi modificat SEMNIFICATIV prin aplicarea unui trat. precoce cu DMARDs & strategii T2T – sub supravegherea unui expert reumatolog
zi
PROGNOSTIC NEGATIV – indicat de
Re
SPONDILARTRITĂ / SpA
SpA GRUP DE AFECȚIUNI CARE AFECTEAZĂ COLOANA VERTEBRALĂ & ARTICULAȚIILE PERIFERICE PREDISPOZIȚIE FAMILIALĂ asoc. cu anumite angitene HLA de clasa I există diferite forme clinice de SpA aceste boli au în comun factori genetici & implicarea în patogenia căii IL-17 (afectarea articulară diferă de cea din AR – fiind mai limitată & cu o distribuție + manif. extra-articulare diferite) 1. SPONDILARTRITĂ AXIALĂ – inclusiv spondilita anchilozantă 2. ARTRITĂ PSORIAZICĂ 3. ARTRITĂ REACTIVĂ (dobândită pe cale de transmitere sexuală) 4. ATRITĂ REACTIVĂ POST-DIZENTERICĂ 5. ARTRITĂ ENTEROPATICĂ (colită ulcerativă / b. Crohn)
de asemenea afecțiunile mai pot fi clasif. în fcț. de manif. lor clinică predominantă – cu posibile suprapuneri între cele 2 forme AFECTARE AXIALĂ – articulațiile sacroiliace ± coloana vertebrală AFECTARE PERIFERICĂ – artrită & entezită ± dactilită)
asociere strânsă cu HLA-B27 – în special spondilita anchilozantă (SA) HLA-B27 prez. la > 90% dintre pac. albi cu SA – dar numai la 8% din persoanele sănătoase & prez. o serie de caracteristici neobișnuite – inclusiv o tendință ↑ de a se plia necorespunzător tipurile de artrită care urmează unei inf. declanșatoare ARTRITĂ REACTIVĂ
O
SPONDILARTRITĂ AXIALĂ / AxSpA
apare la 1% din pop. generală TULBURARE INFLAMATORIE AFECTEAZĂ ARTICULAȚIILE SACROILIACE / ARTICULAȚIILE FIBROASE & SINOVIALE ALE COLOANEI VERTEBRALE – CARE SUNT DETECTABILE PE IRM când sunt prez. modif. radiografice la niv. articulațiilor sacroiliace termenul de SA
SPONDILITĂ ANCHILOZANTĂ / SA
n
ETIOLOGIE
zi
histologic sinovita este similară cu cea din AR – dar fără prod. de FR & ACPA inflamației entezei (joncțiunea ligamentului / tendonului cu osul) & anchiloza articulară se dezvoltă MAI FRECVENT decât în AR TOATE SUNT ASOCIATE CU FRECVENȚĂ ↑ SACROILIITĂ & PREZ. HLA-B27
face parte din spectrul AxSpA
Re
simptomatologia pac. dureri lombare de tip inflamator + inflamație a articulațiilor sacroiliace PREVALENȚĂ 0,2-0,5% în SUA – af. în principal adulții tineri & raport bărbați-femei 3:1 (femeile au tendința să prez. boala mai târziu & sunt subdiagnosticate) frecvența AxSpA la dif. populatii ≈ paralelă cu incidența HLA-B27
ETIOLOGIE
combinație de factori genetici & de mediu o în rândul persoanelor albe cu SA 95 & prez. HLA-B27 în contrast cu frecvență de doar 8% în maj. pop. albe (studiile pe gemeni indică o concordanță mult mai mare a bolii la gemenii monozigoți cu HLA-B27 prezent (până la 70%) decât la gemenii dizigoți (20-25%) o
alte gene situate în cadrul MHC influențează de asemenea susceptibilitatea la SA – dar boala este poligenică & studiile genetice (GWAS) au identif. asocierei semnificative cu genele pt ERAP-1 + IL-23
o
asocierea ERAP-1 cu AxSpA poate susține ipoteza peptidului artritogenic – boala este declanșată de prez. peptidului de către HLA-B27 limfocitelor T CD8+ & plierea trimidensională greșită a HLA-B27 duce la prod. de IL-23 iar limfocitele T rezidente în enteze promovează inflam. caract. SpA ca răspuns la IL-23
o
constatarea frecvenței ↑ a limfocitelor Th17 & descoperirea mai multori studii de asoc. genetice a implicării axei IL-23/IL-17 în patogenia bolii aplicate în util. unor terapii care țintesc această cale
o
datele cu privire la disbioza din microbiomul intestinal al pac. cu SA sprijină studiile anterioare care indicau o legătură între microbiomul intestinal + inflamația intestinală + AxSpA
o
infiltrarea limfocitelor & plasmocitelor eroziunea locală a osului la niv. inserției ligamentelor intervertebrale & ale altor ligamente (entezită) – se vindecă prin formare de os nou (sindesmofite)
TABLOU CLINIC
n
în stadiile inițiale ale bolii dgn. rămâne adesea neprecizat – deoarece pac. este asimptomatic între episodele evolutive & anomaliile radiologice sunt absente LOMBALGIE – cu inflamație episodică a articulațiilor sacroiliace în ultimii ani ai adolescenței / la începutul anilor 20 de viață prima manif. a AxSpA
DURERE FESIERĂ UNILATERALĂ / BILATERALĂ + LOMBALGIE CU REDOARE LA MOBILIZARE – mai importante dimineța & sunt ameliorate de efort
MENȚINEREA LORDOZEI LOMBARE ÎN TIMPUL FLEXIEI TRUNCHIULUI – semn precoce mai târziu se instalează HIPOTROFIA MUSCULATURII PARASPINALE
vârstă de debut < 45 ani
debut insidios
ameliorare la efort
fără ameliorare la repaus
durere nocturnă cu ameliorare la ridicare
* prez. a 4 din cele 5 criterii SA cu sensibilitate de 90% (toate criteriile au sensibilitate ↑) !!!
zi
CRITERII DE CLASIFICARE A LOMBALGIEI INFLAMATORII
O
Re
criteriile cuprind întregul spectru al bolii dovezile de sacroiliită se bazează pe obiectivare radiografică / IRM rigiditate spinală măs. prin TEST SCHOBER – pielea de pe linia mediană a col. vertebrale este marcată la 5cm sub & 10cm deasupra interliniei crestelor iliace & se măsoară ↑ distanței între aceste semne în timpul flexiei anterioare a trunchiului (o ↑< 5cm = rigiditate spinală) PREZENȚĂ MANIFESTĂRI EXTRA-SPINALE sugerează dgn. de SpA o uveite o
lez. cutanate – în artritele reactive identice histologic cu psoriazisul pustular
o
distrofie unghială – în psoriazis & artritele reactive
o
aortită – în SA & artrite reactive
INFLAMAȚIA JONCȚIUNII CONSTOCONDRALE dureri toracice anterioare - ↓ măsurabilă a expansiunii toracelui este cauzată de af. articulațiilor costovertebrale AFECTARE ARTICULARĂ PERIFERICĂ asimetrică & afectează câteva articulații (predominant mari) – afectarea șoldului duce la deformări fixe în flexie a șoldurilor & deteriorarea în continuare a posturii + tinerii adolescenți prez. ocazional o mono-artrită a membrelor inf. care mai târziu evoluează către SA UVEITĂ ANTERIOARĂ ACUTĂ apare la ≈ 30% dintre pac. cu AxSpA & boli asociate + este ocazional manif. de prezentare (durere oculară severă + fotofobie + vedere încețoșată sunt semne ale unei urgențe medicale) COLOANĂ VERTEBRALĂ DE BAMBUS
ALTE MANIF. EXTRA-ARTICULARE AFECTARE CV – insuf. aortică apare < 1% dintre pac. cu SA constitutivă & anomaliile de conducere cardiacă la 5% AFECTARE RESPIRATORIE – rareori rigiditatea per. toracic este asoc. cu boală pulmonară interstițială
evaluarea clinică generală a activ. bolii scor de 1-10 pt nivelurile de oboseală + durere spinală + artralgie + tumefacție articulară + sensibilitate localizată + inflamația tendoanelor / entezelor + durata & severitatea redorii matinale (se măsoară fol. BASDAI)
INVESTIGAȚII
ANALIZE DE SÂNGE VSH + PCR ↑ TESTARE HLA-B27 NU este dgn din cauza frecvenței ↑ HLA-B27 în pop. – dar poate consolida / confirma dgn. suspectate RX marginile corticale mediale & laterale ale ambelor articulații sacroiliace își pierd conturul din cauza eroziunilor + devin în cele din urmă sclerotică aspectele radiologice la niv. coloanei vertebrale de estompare a marginilor vertebrale sup. / inf. la joncțiunea toraco-lombară – cauzate de entezita inserției ligamentelor intervertebrale & pot afecta întreaga coloană vertebrală – ducând la formare de sindesmofite + anchiloză osoasă + rigidizare permanentă articulațiile sacroiliace & costovertebrale fuzionează în cele din urmă - ↓ expansiunea toracică calcifierea ligamentelor intervertebrale + fuziunea artic. apofizelor spinale + formarea sindesmofitelor – duc la coloană vertebrală de bambus IRM CU GADOLINIU dem. sacroiliită înainte de fi viz. pe RX convențională – precum entezită persistentă
zi
Re
O
OSTEOPOROZĂ AXIALĂ – apare la 25% dintre pac. & cu fractură vertebrală în 10% din cazuri
n
INSUFICIENȚĂ RENALĂ – raportată la 10-35% dintre pac. cu SA & cel mai frecvent legate de utilizare cronică AINS
TRATAMENT
cheia pt gestionare eficientă SA dgn precoce – a.î. un regim de ex. preventive să fie început înainte de formarea sindesmofitelor (ex. matinale au ca scop menținerea mobilității spinale & posturii & expansiunii toracelui + AINS adm. în mod regulat pt a îmbunătăți simptomele & semnele de SpA – adesea nec.) eșecul de a controla durerea & de a încuraja ex. regulate ale col. vertebrale & toracice cifoză dorsală ireversibilă + atrofierea mm. paraspinali – care împreună cu rigidizarea col. vertebrale cervicale fac ca vederea frontală să fie afectată când inflamația este activă & durerea + redoarea matinală sunt prea severe pt a permite ex. fizice eficiente doză de AINS cu acț. lungă / eliberare lentă adm seara / supozitor cu AINS – îmbunătățesc somnul + controlul durerii + ef. ex. fizice SULFALAZINĂ pt artrita periferică – dar NU pt afectarea spinală când AINS au eșuat blocanții de TNF£ (adalimumab / etanercept / golumumab / certolizumam & infliximab) s-au dovedit a reduce substanțial simpt. inflamației articulațiilor spinale & periferice + îmbunătățește fcț. & calitatea vieții (NU s-au găsit dovezi convingătoare de ↓ a progresiei radiografice în formele vechi de boală) // recăderea apare la întreruperea terapiei – dar poate fi întârziată câteva luni, ceea ce face posibil trat. intermitent alte bDMARD-uri – inclusiv blocantul de IL-17 (secukinumab) opț. alternative în SpA
PROGNOSTIC
cu ex. fizice & ameliorarea durerii prognosticul este bun - > 80% dintre pac. își pot păstra activ. profesională apariția terapiilor bDMARD ↓ morbiditatea prin forme severe de boală & ↓ riscul de rigiditate spinală permanentă + boală articulară periferică progresivă
ARTRITĂ PSORIAZICĂ / APs
PREVALENȚĂ PSORIAZIS 2-3 la nivel mondial – în ac. pop. 10% dezv. artrită psoriazică care precede boala de piele în 15% din cazuri INDICIU DIAGNOSTIC istoric familial de psoriazis
O
zi
mono- / oligo-artrită poliartrită de multe ori începe cu afectare simetrică & progresează către afectare simetrică – practic imposibil de distins de AR spondilită sacroiliită unilaterală / bilaterală & afectare precoce a col. vertebrale cervicale – doar 50% au HLA-B27 artrita artic. interfalangiene distale (AID) modelul cel mai tipic de af. articulară în psoriazis – adesea cu distrofie adiacentă a unghiilor (reflectă entezita care se extinde în rădăcina unghiilor) + dactilită (în care este umflat un întreg deget al mâinii / piciorului – cu afectarea tecii articulare & tendonului – MANIFESTARE CARACTERISTICĂ !!!) artrită mutilantă af. ≈ 5% dintre pac. cu APs & provoacă osteoliză peri-articulară marcată + scurtarea oaselor (degete telescopate) RX erozivă – eroziunile sunt centrale în articulație (NU juxta-articulare) & produc aspectul de toc în călimară (boala pielii & unghiilor poate fi ușoară – se poate dezvolta după apariția artritei)
TOC ÎN CĂLIMARĂ
Re
n
TABLOU CLINIC
DEGETE TELESCOPATE
TRATAMENT & PROGNOSTIC
AINS ± ANALGEZICE ameliorează durerea – dar pot agrava ocazional lez. pielii sinovita locală răspunde la INJECȚII INTRA-ARTICULARE CU GLUCOCORTICOIZI util. FRECVENT la pac. cu sinovită articulară periferică persistentă METROTREXAT & LEFUNOMIDĂ & SULFALAZINĂ (deși niciuna NU are efect dovedit asupra încetinirii dezv. leziunilor articulare) SE EVITĂ fol. hidroclorochinei poate provoca rareori reacții cutanate psoriazice acute glucocorticoizii pe cale orală pot destabiliza psoriazisul sunt cel mai bine DE EVITAT – sunt ft buni de util. când sunt injectați într-o singură articulație afectată manif. cutanate & articulare severe la pac. la care au eșuat la trat. cu csDMARDs – în principal metrotrexat PREPARATE bDMARDs & tsDMARDs – disponibile & foarte eficiente
bDMARD
etanercept & golimumab agenți anti-TNF£
secukinumab + ixekizumab + ustekinumab inhibitori IL-17
inhibitor anti-IL12-23
tsMARDS
apremiplast inhibitor oral PDE4 tofacitinib inhibitor JAK
ARTRITĂ REACTIVĂ
SINOVITĂ STERILĂ apare în urma unei infecții spondilartrita se dezv. la 1-2% dintre pac. după un atac de dizenterie / după o inf. dobândită sexual – uretrită nespecifică la bărbat / cervicită nespecifică la femeie la bărbați prez. HLA-B27 ↑ riscul de a dezvolta artrită reactivă după o astfel de infecție de 30-50x – dar NU toți pac. cu artrită reactivă prez. HLA-B27 femei mai RAR afectate
o
imitarea moleculară care cauzează autoimunitate împotriva HLA-B27 ± alte auto-antigene
o
modul de prez. a peptidelor derivate din bacterii către limfocitele T
O
zi
o varietate de microorganisme pot fi FACTORI DECLANȘATORI – inclusiv tulpini de Salmonella / Shigella spp. în dizenteria bacilară Yersinia enterocolitică provoacă diaree + artrită reactivă în uretrita nespecifică la bărbat microorg. declanșatoare sunt de obicei Chlamydia trachomatis / Ureaplasma urealyticum pers. cu artrită reactivă NU mai sunt sensibile la infecție – dar par să răspundă diferit la acestea antigenii bacterieni / ADN-ul bacterian identif. în sinoviala inflamată din artic. afectate – sugerând că ac. material antigenic persistent conduce la procesul inflamator modalitățile prin care HLA-B27 ↑ susceptibilitatea la artrita reactivă includ o selectarea repertoriului rec. limfocitelor T
Re
n
ETIOLOGIE
TABLOU CLINIC
Ulcerație orală
Uretrită + Balanită circinată
Artrită de genunchi
Dactilită
Entezită – tendinoză ahiliană / fasciită plantară
Sinovită de MTF (metatarsofalangian)
Keratodermă blennorhagină a plantei
la pers. susceptibile la artrită reactivă & sacroiliită & spondiloită se pot dezv. de asemenea simptomele conjunctivita sterilă apare în 30% din cazuri uveita anterioară acută complică boala mai severă / recurentă – dar NU este sincronă cu artrita lez. cutanate seamănă cu psoriazisul
balanită circinată la bărbatul necircumscris provoacă ulcerații superficiale nedureroase ale glandului penisului & la bărbatul necircumscris lez. este proeminentă + eritematoasă + scuamoasă – ambele se vindecă fără cicatrici
keratodermă blennorragică afectează pielea picioarelor & a mâinilor – dezvoltă plăci + pustule proeminente nedureroase + eritematoase + adesea confluente (similare psoriazisului pustular dpdv histologic)
distrofia unghiilor apare de asemenea
O
TRATAMENT
tratarea inf. persistente ANTIBIOTICE – modif. cursul artritei odată ce aceasta a apărut (* trebuie ef. culturi & orice inf. depistată trebuie tratată – partenerii sexuali de asemenea tratați !!!) durerea răspunde eficient la AINS + GLUCOCORTICOIZI INJECTAȚI LOCAL / PE CALE ORALĂ cazurile de recădere SULFASALAZINĂ / METROTREXAT (maj. pers. cu artrită reactivă au un singur atac care se remite – dar o minoritate dezv. artrită severă recurentă / persistentă)
ARTRITĂ ENTEROPATICĂ – ASOCIATĂ BOLILOR INFLAMATORII INTESTINALE
n
zi
de obicei pac. prez. artrită acută & asimetrică a membrelor inferioare – apare după zile / săpt. de la inf. declanșatoare (artrita poate fi manif. de prez. în cazul în care inf. este ușoară / asimptomatică) 70% dintre pac. își revin complet în decurs de 6 luni – dar mulți prezintă recădere a bolii prin urmare – manifestările clinice sunt următoarele Conjunctivită CUBA LIBRE ON THE DESK ?
Re
sinovită enteropatică 10-15% dintre pac. care au CU / BC (legătura dintre boala intestinală & artrita inflamatorie NU este clară) artrita asimetrică & afectează predominant artic. membrelor inf. apare o sacroiliită / spondilită asoc. pe teren HLA-B27 simptomele articulare pot preceda dezv. bolii intestinale & pot duce la dgn acesteia remisiunea colitei ulcerative & colectomia totală duc de obicei la remisiunea bolii articulare – dar artrita poate persista chiar și în BC bine controlată
TRATAMENT
BII tratată corespunzător în toate cazurile de artrită enteropatică simpt. sunt ameliorare de AINS – deși acestea pot agrava diareea mono-artrită cel mai bine tratată cu GLUCOCORTICOIZI INTRA-ARTICULARI SULFASALAZINĂ prescrisă mai frecvent decât METASALAZINĂ – deoarece (prima) poate ajuta afectării intestinale + articulare PREPARATE bDMARD util. pt a trata artrita & BII – BLOCANȚI DE TNF£ (INFLIXIMAB + ADALIMUMAB + CERTOLIZUMAB) + USTEKINUBAM (INHIBITOR DE IL-12/23)
ARTRITĂ MICROCRISTALINĂ ETIOLOGIE
cele 2 tipuri principale de artrită induse cristale CAUZATE DE URAT DE SODIU & CRISTALE DE PIROFOSFAT DE CA – se disting între ele prin forma diferită & proprietățile de refringență la exam. cu lumină polarizată cu filtru roșu rareori cristalele de apatită de Ca / colesterol – pot cauza sinovită acută
GUTĂ & HIPERURICEMIE
GUTĂ ARTRITĂ INFLAMATORIE ASOC. CU HIPERURICEMIE & DEPUNERE INTRA-ARTICULARĂ A CRISTALELOR DE URAT DE NA
EPIDEMIOLOGIE
n
O
zi
PREVALENȚA a ↑ în ultimele 2 decenii la 2,5% în MB & 3,9% în SUA (pop. asiatice sunt din ce în ce mai expuse riscului – deoarece dieta lor devine mai occidentală) – această prevalență este cauzată de schimbarea dietelor cu alimente bogate în purină & grăsimi saturate + băuturi care conțin fructoză + excesul de alcool + ↑ comorbidităților care promovează hiperuricemia + trat. deficitar al hiperuricemiei FRECVENȚĂ ↑ BĂRBAȚI RAPORT 5:1 & rareori apare înainte de vârsta adultă tânără (situație care sugerează existența unui defect genetic specific) + rareori la femeile premenopauza 85-90% din cazuri IDIOPATICE (hiperuricemia frecvență în anumite grupuri etnice) ultimele 2 etape ale metabolismului purinei la om conversia hipoxantei în xanthină & a xanthinei în ac. uric – catalizată de enzima numită xantin-oxidază ac. uric seric (AUS) mai ↑ la bărbați față de femei hiperuricemie patologică AUS > 6,86 mg/dl – valoare peste care formarea cristalelor de urat monosodic are loc în vitro la pH & temperatură fiziologică (deși pot apărea în articulațiile periferice care au pH + temperatură mai joase – de ex. 6,05 mg/dl la 35℃ & 5,04 mg/dl la 30℃) hiperuricemie cel mai frecvent ASIMPTOMATICĂ – deși articulațiile cu artroză sunt mai predispuse la atacuri de gută intervalul AUS pt persoanele cu gută mai larg decât la pers. sănătoase nivelurile AUS ↑ odată cu vârsta & greutatea corporală & utilizarea unei diete de tip occidental & asocierea dislipidemiei mixte cu DZ & BCI & HTA GUTĂ ADESEA FAMILIALĂ
PATOGENEZĂ – HIPERURICEMIE & GUTĂ
Re
acidul uric produsul final al metabolismului purinelor endogene & de origine alimentară nivelul AUS depinde de echilibrul dintre sinteza purinelor & ingestia de purine alimentare & eliminarea uratului de către rinichi (66%) + intestin (33%)
90% dintre pers. cu gută ↓ excreției de ac. uric (10% au ↑ ale producției endogene din cauza metabolismului celular intens & < 1% din cauza unei erori enzimatice înnăscute a metabolismului) excreția renală coordonată de un grup de mol. secretoare & de reabsorbție tubulară renală – dintre care unele sunt ținte ale med. care ↓ nivelul AUS ac. molecule pot fi grupate în molecule de reabsorbție schimbătoare de anioni-urat (URAT1/SLC22A12 + OAT4/SCL22A11 + OAT10/SLC22A3)
transportorul de reabsorbție al uratului GLUT9/SLC2A9
transportoare de anioni secretori (OAT1 + OAT2 + OAT3)
proteine transportoare de fosfat de Na (NPT1/SLC17A1 + NTP4/SLC17A3)
pompa secretorie cu motor ATP MRP4/SLC17A3 * transportorul secretor ABCG2 prezent semnificativ în intestin & ↓ funcționalității sale contribuie la excreția deficitară extra-renală a uratului
studii genetice (GWAS) au identif. loci predominanți care codifică transportori de urat – SLCA9 + ABCG2 & gene care codifică SLC22A11 + SLC22A12 + SLC17A1 + SLC17A3
CAUZE HIPERURICEMIE
o
ter. medicamentoasă (diuretice tiazide / aspirină doze mari)
o
saturnism
o
↑ prod. ac. lactic ca urmare a consumului de alcool / ex. fizice / înfometării
o
HTA
o
hiperparatiroidism primar / hipotiroidism
o
deficit de glucozo-6-fosfatază (interferă cu excreția renală)
↑ PRODUCȚIE AC. URIC – ↑ SINTEZEI PURINELOR DE NOVO DIN CAUZA o
deficienței de HGPRT
o
hiperactivitate fosforibozil-pirofosfat sintază
o
deficit de glucozo-6-fostatază cu boală de depozitare a glicogenului de tip 1
METABOLISM ↑ AL PURINELOR DIN CAUZA o bolilor mieloproliferative (policitemia vera) o
bolilor limfoproliferative (leucemie)
o
altor boli – carcinoame / psoriazis sever
GUTA CA BOALĂ AUTOINFLAMATORIE
n
boală renală cronică (guta clinic manifestă este rară)
O
o
zi
AFECTARE EXCREȚIE ACID URIC
Re
implicarea sistemului imunitar înnăscut & a inflamazomilor indică faptul că guta este o boală auto-inflamatorie – similară febrelor periodice ereditare (ac. răspuns este inițiat at. când cristalele de urat monosodic interacționează cu macrofagele rezidente pt a forma & activa inflamazomul NLRP3) caspaza 1 recrutată de inflamazomul activat – duce la activarea IL-1β & activare cel. – care declanșează un aflux de neutrofile mediat de IL-8
fagocitarea de către neutrofilele polimorfonucleare a cristalelor de urat monosodic det. eliberarea de citokine pro-inflamatorii – în special IL-1β + complement colchicina inhibă formarea microtubulilor care sunt nec. pt realizarea acestui întreg proces
MANIFESTĂRI CLINICE
ATAC DE GUTĂ urmat de o fază inter-critică asimptomatică (un al doilea atac apare probabil în decurs de 2 ani)
GUTĂ CRONICĂ atacurile se suprapun pe fondul unei inflamații persistente de intensitate joasă & apar potențiale lez. articulare
GUTĂ CRONICĂ TOFACEE POLIARTICULARĂ rară & caracterizată prin dureri articulare cronice + limitarea activității + lez. articulare structurale + atacuri frecvente
LITIAZĂ RENALĂ URICĂ
ATACUL DE GUTĂ
se prez. în mod caracteristic la bărbat de vârstă mjlocie – cu debut brusc de durere intensă + tumefacție + eritem MTF1 atacul poate fi precipitat de excesul de alimente / alcool / deshidratare / ter. cu diuretice atacurile netratate durează ≈ 7 zile recuperarea – de obicei asoc. cu descuamarea pielii adiacente în 25% din atacuri este af. o articulație diferită de MTF1 factori declanșatori acutizări medicale / chir. ale altor boli + deshidratare + factori dietetici (consum de alcool / alimente bogate în purine) în cazul atacurilor severe celulita supraiacentă indusă de microcristale face guta dificil de distins clinic de celulita infecțioasă istoricul familial / personal de gută + obiectivarea hiperuricemiei sugerează dgn (în caz de îndoială – hemoculturi + culturi din lichid sinovial ar trebui ef. pt a exclude sepsisul)
INVESTIGAȚII
n
MICROSCOPIA LICHIDULUI ARTICULAR testul cel mai specific de dgn – dar este dificil dpdv tehnic ACID URIC ↑ de obicei 10,09 mg/dl – dacă nu este ↑ ar trebui reverificat la câteva săpt. după atac întrucât uricemia ↓ imediat după un atac (atacul de gută apare RAR la valori AUS în jum. inf. a intervalului normal sub punctul de saturație de 6,05 mg/dl) UREE SERICĂ + CREATININĂ + eGFR monitorizare pt depistare semne de insuf. renală
TRATAMENT
AINS / COXIBILOR în doze mari ↓ rapid durerea & tumefacția – prima doză trebuie adm. la primul semn al instalării unui atac
zi
NAPROXEN – 750 mg imediat & apoi 500 mg la 8-12h DICLOFENAC – 75-100 mg imediat & apoi 50 mg la 6-8h
AINS pot provoca insuf. renală la pac. cu afectare renală / istoric de ulcer peptic – trat. alternativ include
Re
( după 24h dozele reduse se vor adm. pt încă 1 săpt)
O
COLCHINĂ (dozele de încărcare pot produce diaree / dur. abd. colicative – a.î. 500 µg de 2-3x per zi este de obicei suficient pt erminarea atacului fără ef. adverse) CORTICOSTEROIZI – PREDNISOLON oral / METILPREDNISOLON depot intramuscular / intra-articular
SFATURI DIETETICE
primele atacuri separate de până la 2 ani & sunt gestionate simptomatic recunoașterea & trat. prompt + modif. stilului de viață maximă importanță ↓ consum de alcool – în special bere (are conținut ↑ de purine & fructoză) & băuturi răcoritoare ne-dietetice & aport total de calorii + colesterol evitare alimente bogate în purine – organe / carne roșie / crustacee / spanac toate ac. modif. pot ↓ AUS cu 15% & întârzie nec. adm. med. hipouricemiante
TRATAMENT CU AGENȚI HIPO-URICEMIANȚI ↓ + menținere nivel ac. uric < 6,05 mg/dl la toți pac. – la cei cu gută severă este nec. un nivel < 5,04 mg/dl pt a obține remisiunea clinică a bolii ALOPURINOL
util. at. când atacurile sunt frecvente & severe / asoc. cu insuf. renală sau tofi alopurinol inhibitor de xantin-oxidază - ↓ rapid nivelurile AUS (este relativ non-toxic dar trebuie util. la doze mici în insuf. renală) NU trebuie început în termen de o lună de la un atac & întotdeauna pe fondul trat. cu AINS / colchicină pt primele 2-4 săpt. înainte & 4 săpt. după începerea alopurinolului poate precipita un atac de gută doza poate fi ↑ treptat de la 100 mg la fiecare câteva săpt. până când nivelul ac. uric este < 6,04 mg/dl erupțiile cutanate & intoleranța GI CELE MAI FRECVENTE EF. SECUNDARE reacție de hipersensibilitate + supresie măduvă osoasă reacții adverse grave – dar rare
FEBUXOSTAT 80-120 mg/zi inhibitor analog non-purinic al xantin-oxidazei – bine tolerat & la fel de eficient ca alopurinol mai sigur în insuf. renală se metabolizează hepatic & este util la pac. care NU pot tolera alopurinolul mortalitatea cauzată de toate cauzele & mortalitatea CV mai mari cu febuxostat decât cu alopurinol (alopurinol rămâne med. de I alegere – cu exc. cazului în care există CI semnificative pt utilizarea lui)
n
AGENȚI URICOZURICI
↓ AUS util. lor este limitată în Europa de fen. de hepatotoxicitate gravă (din fericire rare) BENZBROMARONĂ acț. asupra transportului URA1 & este bine tolerată SULFINPIRAZONĂ & PROBENICID de evitat în insuf. renală
LOSARTAN
zi
uricază recombinată pegilată adm. IV ↓ dramatic nivelul AUS – dar este de obicei rezervată pac. cu gută severă & refractară la care nu se obțin concen. țintă dorite ale AUS / care NU pot tolera trat. oral cu hipo-uricemiante
Re
O
PEGLOTICAZĂ
antagonist al rec. angiotensiei I & este uricozuric la pac. hipertensivi cu gută – poate ↓ riscul de gută la pac. cu sdr. metabolic
TERAPII ȚINTITE
inhibitor rec. IL-1 anakinra + canakimumab (anticorp monoclonal uman anti-IL-1β) + rilonacept (prot. de fuziune dimerică constând din porțiuni de IL-1R & proc. accesorie IL-1R legată de porțiunea Fc a IgG1) eficace – dar costul ↑ face să NU poată fi util decât la pac. rezistenți la terapia standard LESINURAD (inhibitor URAT1) aprobat în gută – raportul său nefavorabil cost-eficacitate îi limitează utilizarea
GUTĂ CRONICĂ TOFACEE
pac. cu niveluri persistent ↑ AUS gută cronică tofacee – deoarece uratul de Na formează depozite albe netede (tofi) în piele & în jurul articulațiilor / pe ureche / degete / tendonul lui Ahile (depozitele mari sunt inestetice & pot ulcera) există dureri articulare cronice & UNEORI atacuri de gută suprapuse depozitele peri-articulare produc la halou de radioopacitate & chisturi osoase clar definite (perforate) pe RX adesea asoc. cu insuf. renală ± util. pe t. lung a diureticelor pot exista nefropatie urică acută / cronică / formarea litiazei renale urice (ori de câte ori este posibil – diureticele ar trebui să fie oprite / schimbate cu cele care au efect mai puțin important de reținere a uratului – cum ar fi bumetanida)
TRATAMENT ALOPURINOL ± AGENȚI URICOZURICI PEGLOTICAZĂ – la persoane supuse chimioterapiei pt afecț. maligne (pt prevenirea sdr. de liză tumorală) & în rarele cazuri de gută tofacee refractară
O
DIAGNOSTIC
detectare în lichidul articular a cristalelor romboidale cu birefringeță ⊕ slabă / se deduce din prez. calcificării cartilajului pe radiografii lichidul articular pare purulent a.î. trebuie să fie trimis pt cultură – pt a exclude artrita septică (întrucât atacurile pot fi asoc. cu febră + leucocitoză)
TRATAMENT
zi
depunerea PFCD în cartilajul hialin & în fibrocartilaj CEA MAI FRECVENTĂ CAUZĂ a calcificării cartilajului artrita asoc. cu depunederea de PFCD A TREIA CEA MAI FRECVENTĂ FORMĂ DE ARTRITĂ INFLAMATORIE - ↑ odată cu vârsta & prevalența artrozei & traumatismelor / leziunilor articulare & bolilor metabolice (hiperparatiroidism / hemocromatoză / hipoMg) PREDISPOZIȚIE FAMILIALĂ depunerea de cristale de PFCD într-o articulație precipită sinovita acută – care seamănă cu guta cu exc. faptului că este mai frecventă la femeile în vârstă & afectează de obicei genunchiul / carpul
Re
n
ARTROPATIE PRIN DEPUNERE DE PIROFOSFAT DE CALCIU DIHIDRAT (PFCD)
NU EXISTĂ TRAT. SPECIFIC PT ELIMINARE CRISTALE DE PFCD trat. se concentrează pe controlul simptomelor & se suprapun cu cele pt gută + artroză evacuarea articulației ↓ semnificativ durerea – dar este de obicei nec. să se util. AINS / colchicină – ca și pt gută
dacă inf. poate fi exclusă INJECȚIE INTRA-ARTICULARĂ CU GLUCOCORTICOIZI este benefică cristalele de PFCD activează calea inflamazomului NLRP3 & IL-1 deși beneficiile trat. cu anakinra au fost dem. în studii mici – aceata NU a fost superioară util. de prednisolon
BOALĂ PRIN DEPUNERE DE FOSFAT DE CALCIU BAZIC
cristalele de fosfat de Ca bazic (FCB) – incluzând hidroxiapatita & fosfatul tricalcic + octacalcic se pot depune în orice țes. – în special intra-articular & peri-articular formarea cristalelor considerată a fi parțial controlată de ef. fosfatului anorganic extracel. asupra condrocitelor & este legată de ef. fosfatului anorganic extracel. asupra condrocitelor & este legată de dezv. artrozei cristalele de FCB provoacă lez. articulare – prin inducerea proliferării fibroblastelor & citokinelor inflamatorii & oxidului nitric & metaloproteinazelor depozite de cristale de FCB în țes. moale peri-articular ASIMPTOMATICE / pot provoca periartrită calcifiantă acută (în special în tendonul supraspinos) + tendinită + bursită + entezită (mai rar – pot provoca artrite) în atacurile acute țes. peri-articulare / articulațiile – pot fi tumefiate & dureroase & calde (această prez. poate imita celulita + guta + boala prin depunedere de PFCD + artrita septică) depozitele peri-articulare / articulare de cristale de FCD într-o artropatie cronică extrem de distructivă – întâlnită la pers. în vârstă & apare cel mai adesea la umeri (umăr Milwaukee) / alte articulații mari – șolduri & genunchi + în artroza erozivă a mâinii
DIAGNOSTIC
clinic (artrita septică ar trebui exclusă) în timpul unui atac neutrofilie cu ↑ VSH + PCR calcificările intra- ± peri-articulare – cu / fără modif. erozive / distructive / hipertrofice obs. radiologic colorație alizarin roșu S NU este specifică pt cristale de FCB în lichidul sinovial – întrucât și alte particule care conțin Ca sunt de asemenea colorate prin ac. metodă
TRATAMENT
n
O
zi
trat. atacurilor similar cu cel al bolii prin depunedere de PFCD – AINS + COLCHICINĂ ORALĂ + ASPIRAȚIA REVĂRSATULUI SINOVIAL ± INJECTARE INTRA- / PERIARTICULARĂ DE GLUCOCORTICOIZI (pt a încerca să se scurteze dur. simptomelor) la pac. cu modif. articulare progresive subiacente răspunsul la ter. medicale este (de obicei) mai puțin satisfăcător ARTROPLASTIE poate fi nec. pt pac. cu artropatie distructivă severă a artic. mari
Re
LUPUS ERITEMATOS SISTEMIC / LES BOALĂ AUTOIMUNĂ INFLAMATORIE & MULTISISTEMICĂ – LA CARE ARTRALGIA + ERUPȚIILE CUTANATE SUNT MANIF. CLINICE CELE MAI FRECVENTE & BOALA CEREBRALĂ + RENALĂ SUNT CELE MAI SERIOASE PROBLEME EPIDEMIOLOGIE
DE 9X MAI FRECVENT LA FEMEI – cu vârstă maximă de debut 20-40 ani PREVALENȚA variază în fcț. de grupurile etnice – fiind mai des întâlnită în rândul femeilor africane / caraibiene
ETIOLOGIE
cauză necunoscută dar au fost incriminați o serie de factori
EREDITATE rata de concordanță între gemenii monozigoți (≤ 25%) > comparativ cu gemenii dizigoți (3%) & rudele de grad primar au șansa de 3% de a dezvolta boala (însă 20% dintre aceștia au autoanticorpi)
GENETICĂ 20 gene asoc. cu dezvoltarea LES – gene din familia HLA / cele implicate în fcț. limfocitelor T & B + genele implicate în autofagie & fcț. interferonului (deficiența homozigotă a genei complementului C1q / C2 / C4 – rară , dar poate fi asoc. cu un risc > de a dezvolta LES)
STATUS HORMONAL femeile aflate în pre-menopauză sunt mai frecvent afectate
MEDICAȚIE hidralazină / izoniazidă / procainamidă / penicilamină pot induce forme ușoare de LES – fără afectare renală / de SNC
RAZE ULTRAVIOLETE pot det. acutizări ale bolii – cu manif. predominant cutanate
INF. CU VIRUSUL EPSTEIN-BARR factor declanșator al bolii
PATOGENEZĂ
n
O
zi
resturile cel. rez. din apoptoza cel. apar pe suprafața cel. sub forma unor mici vezicule ce conțin antigene self (autogene) – ac. antigene includ constituienți nucleari (ADN & histotone) care în mod normal rămând neidentificați de sistemul imun în cazul pers. cu LES eliminarea ac. vezicule de către fagocite este ineficientă – fiind transferate țes. limfatice de unde vor putea fi preluate de către cel. prezentatoare de antigen antigenele self eliberate din ac. vezicule pot ulterior să fie prez. limfocitelor T – care la rândul lor stimulează limfocitele B pt a produce autoanticorpi direcționați împotriva ac. antigene (s-a dem. că la unii pac. – autoanticorpii sunt prez. în probe serologice recoltate & stocate cu mult timp înainte ca pac. să prez. manif. clinice de LES) asoc. dintre disponibilitatea antigenelor self & eșecul sistemului imun de a inactiva limfocitele B & T care recunosc aceste antigene (prăbușirea toleranței) duce la următoarele consecințe imunologice o apariție de autoanticorpi care formează complexe circulante / care se depun prin legare direct la niv. tisular o activarea complementului & influx de neutrofile – det. inflamație în acele țesuturi o producție anormală de citokine – niveluri serologice ↑ de IL-10 + interferon£ sunt în mod particular legate de activ. ↑ a inflamației în LES (cu toate acestea – încă NU există o terapie biologică anticitokină util. de rutină în trat. LES)
Re
cercetări recente au dem. implicarea și a altor cel. în patogeneza LES cel. dentritice (activate de complexe imune ce conțin ac. nucleici prod. de interferon) + cel. T natural killer invariabile (cel. NKTi) care sunt ↓ ca nr & fcț. la pac. cu LES
PATOLOGIE
LES cu afectare cutanată & renală caract. de prez. depozitelor de complement & anticorpi de tip IgG & influx de neutrofile + limfocite biopsiile altor țes. rar efectuate – deoarece pot arăta modif. de tip vasculitic ce af. capilarele & arteriolele & venulele sinoviala articulară poate fi edematoasă & poate conține complexe imune corpii hematoxilinici (depozite omogene & rotunde & de culoare albastră în colorația cu hematoxilină) pot fi identif. în infiltratul inflamator – se crede că ac. rez. din interacțiunea dintre anticorpii antinucleari & nucleele cel.
TABLOU CLINIC manif. LES variază ft mult între pac. maj. prez fatigabilitate + artralgii ± lez. cutanate afectarea organelor vitale rar întâlnită – dar poate fi severă când există
FENOMEN RAYNAUD (20%)
ARTICULAȚII (90%)
febră (50%)
depresie
necroză aseptică a șoldului (rară)
fatigabilitate (75%)
artrită în articulații mici
↓ ponderală
INIMĂ (25%)
OCHI sdr. Sjogren (15%)
pericardită
TEGUMENT (85%)
endocardită
lez. ale valvei aortice
fotosensibilitate
eritem în fluture
DURERI ABDOMINALE (20%)
vasculită
AFECTARE RENALĂ (30%) glomerulonefrită
purpură
MIOZITĂ (< 5%)
urticarie
HEMATOLOGIC (75%)
SISTEM NERVOS (60%)
O
n
GENERAL
anemie (normocromă normocitară / hemolitică cu t. Coombs ⊕)
epilepsie
leucopenie / limfopenie
hemiplegie
trombocitopenie
ataxie
polineuropatie
afectare nervi cranieni
psihoză
sdr. demielinizante
TORACE (50%)
pleurezie / revărsat
disfuncție respiratorie restrictivă (rară)
zi
Re
MANIFESTĂRI GENERALE
febră frecvent întâlnită în exacerbări pac. acuză o stare generală alterată + fatigabilitate (NU sunt corelate cu activ. bolii / severitatea af. altor organe)
ARTICULAȚII & MUȘCHI
afectare articulară CEA MAI FRECVENTĂ MANIFESTARE CLINICĂ – adesea pac. se prez. cu simptome asem. artritei reumatoide cu artralgii simetrice la niv. articulațiilor mici (articulațiile sunt dureroase – dar au aspect clinic normal, deși există uneori o discretă tumefacție la niv. țes. moi periarticulare) deformările cauzate de contracția capsulei articulare & tendonului + eroziunile osoase rare RAR apare deformare articulară importantă asem. celei din AR – artropatie Jaccoud necroza avasculară a șoldului / genunchiului complicație rară a bolii / a trat. cu corticosteroizi mialgie la 50 dintre pac. (o miozită adevărată este obs. la , 5% dintre aceștia – în situația în care miozita este importantă, pac. ar putea avea BRA complexă cu suprapunere de polimiozită & LES)
TEGUMENT
≤ 50% dintre pac. afectare pulmonară – la un mom. dat în evoluția bolii pleurezii recurente + revărsate pleurale (exsudate) cele mai frecvente manifestări – adesea bilaterale pneumonie + atelectazie pot fi întâlnite unii pac. pot dezvolta disfuncție respiratorie restrictivă – asoc. cu ↓ vol. pulmonare & ascensionări hemidiafragmatice (acest sdr. de plămân micșorat poate avea o bază neuromusculară) rareori apare fibroză pulmonară – mai frecvent întâlnită în sdr. overlaă hemoragie pulmonară asoc. cu vasculită RARĂ – dar amenințătoare de viață
zi
INIMĂ & SISTEM CV
n
PLĂMÂNI
O
eritemul dispus ÎN FLUTURE la niv. obrajilor & piramidei nazale caracteristic pot fi întâlnite lez. vasculitice & periunghiale la niv. degetelor + purpură + urticarie în 40-50% din cazuri fotosensibilitate (în special la pac. cu anticorpi anti-Ro ⊕) expunerea prelungită la razele solare acutizări ale bolii livedo reticularis + erupții cutanate & palmare + pigmentări + alopecie pot fi întâlnite alopecia cicatricială pierdere focală ireversibilă a părului fen. Raynaud poate apărea cu ani înaintea altor manif. clinice LUPUS DISCOID – BENIGN doar tegumentul este afectat – erupția cutanată este caracteristică & apare la niv. feței sub forma unor plăci eritematoase bine definite care pot evolua spre cicatrizare & pigmentare LUPUS ERITEMATOS SUBCUTANAT ACUT variantă rară de lupus
pericardită – cu mici colecții pericardice detectabile eco FRECVENTĂ poate apărea miocardită ușoară duce la apariția aritmiilor
Re
lez. valvei aortice + cardiomiopatie RAR întâlnite endocardita non-infecțioasă a valvei mitrale (sdr. Libman-Sacks) RAR fen. Raynaud + vasculite + tromboze arteriale & venoase pot apărea – mai ales în asoc. cu sdr. antifosfolipidic în cadrul pac. cu LES incidență ↑ BCI + AVC – poate fi datorat parțial FR comuni (HTA & dislipidemii) însă prez. inflamației cronice de-a lungul anilor poate fi contributivă
RINICHI
studiile postmortem sugerează că modif. histologice sunt ft frecvente – dar afectarea renală clinică apare doar în 30% din cazuri tuturor pac. ar trebui să li se ef. periodic sumar de urină – pt hematurie & proteinurie un pac. asimptomatic cu proteinurie se poate afla în stadiu incipient de nefrită lupică – inițierea trat. ar putea preveni evoluția către insuf. renală proteinuria cuantificată hematuria ar trebui să impună identif. cilindrilor cel. / hematiilor fragmentate ce orienteaza spre glomerulonefrită biopsie renală util. pt a defini tipul & severitatea nefritei tromboza venei renale sdr. nefrotic / în asoc. cu anticorpii antifosfolipidici
SISTEM NERVOS
ataxie cerebeloasă
meningită septică
lez. ale nn. cranieni
boli cerebrovasculare
polineuropatii
lez. pot fi datorate vasculitei / depunerilor de complexe imune / trombozei / microvasculopatiei non-inflamatorii în cazul pers. cu lupus neurologic inf. ar trebui excluse / tratate paralel cu adm. de corticosteroizi & imunosupresoare
OCHI
vasculită retiniană poate cauza infarcte – se prez. sub formă de exsudate dure & hemoragii pot fi întâlnite episclerită / conjunctivită / nevrită optică – dar cecitatea este obișnuită sdr. Sjogren secundar 15% din cazuri
SISTEM GI
n
migrene
O
zi
simptomele adesea fluctuează poate exista o depresie ușoară – dar ocazional apar tulburări psihice mai severe pot fi întâlnite epilepsie
Re
ulcerații bucale FRECVENTE – pot fi caracteristică de debut & pot fi nedureroase / se pot suprainfecta și deveni dureroase
vasculita mezenterică poate cauza lez. inflamatorii la niv. intestinului subțire (infarct / perforație) afectare hepatică & pancreatică RARE
INVESTIGAȚII SÂNGE
hemoleucogramă completă leucopenie + limfocitopenie ± trombocitopenie
anemia din afectarea cronică / anemia hemolitică autoimună – pot să apară
VSH ↑
PCR – de obicei normal / poate fi ↑ când pac. prez. pleurită lupică / peritonită / artrită / inf. coexistentă
uree & creatinină ↑ - doar când boala renală este avansată
albumină serică ↓ / raport albumină/creatinină urinară ↑ - indicatori timpurii ai nefritei lupice
autoanticorpi de variate tipuri pot fi prez. în LES – dar cei mai semnificativi sunt (anticorpii antifosfolipidic sunt prez. în 25-40% din cazuri – dar NU toți ac. pac. dezv. sdr. antifosfolipidic) ANA
anti-ADNdc
anti-Ro
anti-Sm
anti-La
complement seric (toți markerii tind să revină la normal pe măsură ce puseul dispare – dar la unii pac. nivelul Ac anti-ADNdc rămâne ↑ chiar și în cursul remisiunii clinice) nivele C3 + C4 – adesea ↓ în cursul bolii active
VSH ↑ + Ac anti-ADNdc ↑ + C3 ↓ - pot anunța puseu de boală
scanări CT ale creierului pot identif. infarcte / hemoragii cu semne de atrofie cerebrală IRM det. lez. ale substanței albe care NU sunt decelate pe CT – pot dificil de distins o vasculită reală de un tromb mic
TRATAMENT MĂSURI GENERALE
Re
zi
DIAGNOSTIC IMAGISTIC
O
HISTOLOGIE modif. histologice & imunofluorescente caracteristice (depozite de IgG & complement) – obs. în biopsii renale & cutanate
n
boala & trat. acesteia discutate cu pac. – în special efectul asupra stilului său de viață (ex – aspectul clinic & debilitatea fizică dată de oboseală) sfaturi evitare expunere prelungită la soare + nec. ↓ FR CV↑
TRATAMENT SIMPTOMATIC
artralgie + artrită + febră + serozită doze standard AINS CORTICOSTEROIZI TOPICI eficienți & util. la scară largă în lupusul cutanat MED. ANTIMALARICE (CLOROCHINĂ / HIDROCLOROCHINĂ) forme ușoare de af. cutanată & fatigabilitate & artralgii – care NU răspund la AINS dar pac. nec. consult oftalmologic periodic dat. potențialului toxic retinian
* se pres. că modif. retiniene apar la < 7,5% dintre pac. tratați pe t. lung cu hidroxiclorochină – cu risc mai mare la cei care iau > 5 mg/kgc per zi CORTICOSTEROIZI & MED. IMUNOSUPRESIVE
injecții musculare în priză unică de corticosteroizi cu dur. de acțiune lungă / cure scurte de corticosteroizi orali trat. pusee severe de artrită / pleurezie / pericardită în unele cazuri ac. simptome pot fi controlate doar util. corticosteroizi orali pe t. lung afectare renală / neurologică & anemie hemolitică severă / trombocitopenie trat. cu doze mari de corticosteroizi orali CICLOFOSFAMIDĂ cel mai frecvent preparat util. pt a obține remisiunea în ac. forme severe de boală – dar a fost înlocuit la scară largă de MICOFENOLAT DE MOFETIL (prez. mai puține r. adverse) AZATIOPRINĂ util. pt obținerea remisiunii agenți noi au ca țintă cel. / citokinele sistemului imun & vor putea fi util în special la cazurile refractare – RITUXIMAB + BELIMUMAB (antic. monoclonali îndreptați împotriva limfocitului B)
o evoluție episodică caracteristică – cu exacerbări + remisiuni totale care pot dura per. lungi de timp LES poate fi afecțiune cronică persistentă mortalitatea a ↓ considerabil în ultimii 50 de ani rata de supraviețuire la 10 ani este de 90% - dar ↓ dacă complicațiile organelor sunt prezente decesele timpurii în evoluția bolii cauzate de afectare renală / neurologică / infecții – ulterior BC & AVC devin mai frecvente progresia cronică a distrucției articulare RAR – dar o mică parte in pac. prez. deformări precum deviație ulnară pac. cu LES risc ↑ pe t. lung de a dezvolta unele neoplasme – în special limfom
SARCINĂ & LES
zi
fertilitate păstrată (exc. fac formele severe) & NU există CI pt sarcină avorturi recurente în cazul femeilor cu anticorpi antifosfolipidici exacerbări în timpul sarcinii & frecvent postpartum micofenolat oprit azatioprină & hidroxiclorochină & doze mici de corticosteroizi sigure HTA trebuie controlată femeile cu anticorpi anti-Ro & anti-La risc de 2% de a naște copii cu sdr. lupic neonatal (erupții + hepatită + bloc cardiac fetal)
Re
O
n
PROGNOSTIC
HIPOTIROIDISM
UNA DINTRE CELE MAI FRECVENTE AFECȚIUNI ENDOCRINE VÂRSTĂ MEDIE LA DIAGNOSTICARE 60 ani PREVALENȚĂ ↑ femei
FIZIOPATOLOGIE
hipofuncție tiroidiană de obicei PRIMARĂ – cauzată de afecț. ale tiroidei SECUNDARĂ afectării hipotalamo-hipofizare
ETIOLOGIE BOALĂ TIROIDIANĂ PRIMARĂ CONGENITALĂ – agenezie tiroidiană / tiroidă ectopică DEFECTE DE SINTEZA HORMONALĂ – deficit de Iod / dishormonogeneză / med. antitiroidiene / alte med. (litiu / interferon / amiodaronă) AUTOIMUNĂ – tiroidită atrofică / Hashimoto / postpartum INFECȚIOASĂ – după tiroidita subacută POST-CHIRURGICAL POST-IRADIERE – terapie cu Iod radioactiv / iradiere externă gât
n
INFILTRAȚII – tumori HIPOTIROIDISM SECUNDAR
O
HIPOPITUITARISM – deficit izolat TSH REZISTENȚĂ PERIFERICĂ LA H. TIROIDIENI
HIPOTIROIDISM ATROFIC (AUTOIMUN) CEA MAI FRECVENTĂ CAUZĂ DE HIPOTIROIDISM
zi
BOALĂ TIROIDIANĂ AUTOIMUNĂ
asoc. cu autoanticorpi anti-tiroidieni – duce la infiltrarea limfoidă a glandei & eventuală atrofie + fibroză
Re
f. atrofică – de 6x MAI FRECVENTĂ LA FEMEI & incidența ↑ odată cu vârsta asoc. cu alte boli autoimune – anemie pernicioasă / vitiligo / alte insuf. endocrine
ocazional survine INTERMITENT – cu recuperare ulterioară (antic. blocanți ai rec. TSH sunt uneori implicați în etiologie) TIROIDITĂ HASHIMOTO MAI FRECVENTĂ LA FEMEI & în etapa avansată a vârstei mijlocii prod. modif. atrofice odată cu regenerarea – duce la formarea gușei
glandă de obicei fermă & consistență cauciucată (dar poate varia de la moale la dură) anticorpii anti-TPO sunt prez. adesea în titruri foarte ↑↑ (> 1000 UI/l) pac. hipo- / eutiroidieni – deși pot parcurge o fază toxică inițială Hashi-toxicoză ter. cu LEVOTIROXINĂ – poate ↓ gușa, chiar at. când pac. nu este hipotiroidian TIROIDITĂ POSTPARTUM fen. tranzitoriu obs. în timpul sarcinii – poate provoca hipotiroidism / hipertiroidism / ambele (în mod secvențial) reprez. o consecință a modif. sistemului imunitar din per. de sarcină histologic – tiroidită limfocitară proces autolimitant – dar at. când anticorpii convenționali se pozitivează, există șanse mari să evolueze spre hipotiroidism permanent eronat dgn. ca depresie postnatală – ceea ce nec. eval. fcț. tiroidiene DEFECTE ALE SINTEZEI HORMONALE DEFICIT DE IOD GUȘĂ ENDEMICĂ – în unele zone în care gușa (uneori masivă) este întâlnită ca frecvență ↑ pac. eu- / hipotiroidieni mecanism – hipotiroidism de graniță care duce la stimulare TSH + ↑ în volum a tiroidei în prez. deficitului continuu de Iod DISHORMONOGENEZĂ afecțiune RARĂ – se dat. def. genetice în sinteza h. tiroidieni bolnavii dezv. hipotiroidism + gușă formă familiară particulară – asoc. cu surditatea senzorială dat. unei deleții la nivelul cromozomului 7 ce cauzează un def. al transportorului pendrină (sdr. Pendred)
copii cu hipotiroidism – pot să nu prez. caracteristici clasice dar au viteză de creștere încetinită + performanțe școlare slabe + (uneori) stagnare dezv. pubertară
o
femei tinere cu hipotiroidism – pot să nu prez. semne clinice evidente (* hipotir. trebuie exclus la toate pers. cu oligomenoree / amenoree & menoragie & infertilitate & hiperprolactinemie)
o
vârstnici – trăsături clinice dificil de diferențial la îmbătrânirea normală (* hipotir. trebuie exclus la pac. vârstnici cu deficiență cognitivă)
O
o
zi
termenul de MIXEDEM acumulare de mucopolizaharide în țes. subcutanate IMAGINEA CLASICĂ pac. lent cu păr uscat + piele îngroșată + voce groasă + îngrășare + intoleranță la frig + bradicardie + constipație dgn facil forme clinice mai ușoare frecvente & dificil de diferențiat – dat. altor cauze ale asteniei nespecifice dificultăți particulare în dgn
Re
n
ANAMNEZĂ & EXAMEN OBIECTIV
SIMPTOME
GUȘĂ Depresie Diminuare capacitate de memorare Debilitate / rigiditate musculară Intoleranță la frig Stare de rău Schimbare de aspect Surditate Comă Constipație Creștere ponderală Oboseală generală Ochi umflați
Libidou ↓ Anorexie Atralgii Mialgii Păr – uscat & fragil Piele – uscată & aspră Psihoză
DISCO LAMP
SEMNE
HI! SEAL + POV (Point Of View) + BMRT
n
Psihoză / demență Păr subțire & uscat pierderea sprâncenelor Piele uscată Obezitate ușoară Voce groasă Bradicardie Miotonie Miopatie proximală Reflexe lente Tegumente periferice reci
O
zi
GUȘĂ HTA Hipotermie Hipertrofie musculară IC Surditate Sdr. de tunel carpian Edem periorbital Efuziune pericardică Edem Anemie Ataxie Lentoare mentală Lipsă mișcări
Re
INVESTIGARE – HIPOTIROIDISM PRIMAR
TSH SERIC investigație de elecție – nivel ↑ confirmă hipotir. primar // nivel ↓ fT4 confirmă starea de hipotiroidie (* este esențial să se excludă deficitul de TSH la pac. suspect de hipotiroidism care prez. TSH normal / ↓) ANTICORPI ANTI-TIROIDIENI & ORGAN-SPECIFICI pot fi prez. ANEMIE de obicei normocromă normocitară / poate fi macrocitară (uneori se dat. anemiei pernicioase asociate) / microcitară (la femei – din cauza menoragiei / bolii celiace nediagnosticate) ↑ NIVEL SERIC ASPARTAT TRANSFERAZĂ din mușchi ± ficat ↑ NIVEL SERIC CREATINKINAZĂ cu miopatie asociată HIPERCOLESTEROLEMIE + HIPERTRIGLICERIDEMIE HIPONa cauzată de ↑ ADH + eliminare defectuoasă apă liberă
TRATAMENT TERAPIE DE SUBSTITUȚIE HORMONALĂ
TERAPIE DE SUBSTITUȚIE CU LEVOTIROXINĂ (T4) adm. pe viață – doza inițială depinde de severitatea deficitului & vârsta + starea de sănătate a pac. (în special performanța cardiacă a acestuia) – 100 μg zilnic pt pac. tineri & apți & 50 μg (crescând la 100 μg după 2-4 săpt) pt pac. cu greutate ↓ / vârstnici / cu stare fragilă (* pac. cu boală cardiacă ischemică nec. doze inițiale chiar mai mici – mai ales dacă hipotir. este sever & de lungă durată) dacă doza este ↑ prea rapid unii pac. dezvoltă SIMPTOME TIREOTOXICE
MONITORIZARE
n
O
SCREENING
zi
scopul terapiei restabilire T4 & TSH – în nivel normal (corectitudinea substituției este eval. clinic și prin t. ale fcț. tiroidiene după cel puțin 6 săpt. de doză constantă) dacă TSH seric rămâne ↑ doza de T4 trebuie ↑ 25-50 μg & testele se repetă la interval de 6-8 săpt. până când TSH devine normal – în mod ideal în 1/3 inf. a intervalului normal supresie completă TSH EVITATĂ din cauza riscului de FiA & osteoporoză doză uzuală de întreținere 100-150 μg – doză zilnică unică ameliorare clinică sub ter. cu tiroxină debut la 2 săpt / mai mult soluționarea completă a simptomelor 6 luni în timpul sarcinii ↑ doză T4 cu aproximativ 25-50 μg pt a menține TSH într-un nivel mai strict de 0,3-2,5 mU/l & necesitatea unei substituții optime în timpul sarcinii este subliniată de constatarea af. fcț. cognitive la copiii cu mame ce au TSH ↑ pe per. sarcinii în cazul în care există dificultăți de normalizare TSH trebuie luate în considerare probleme de complianță / med. concomitente care pot interfera cu abs. tiroxinei (preparate de Fe / compuși de Ca / IPP) / boală celiacă nediagnosticată
incidență HIPOTIROIDISM CONGENITAL 1 la 35000 nașteri hipotiroidism netratat & sever prod. deteriorare neurologică & intelectuală permanentă (CRETINISM) screening de rutină nou-născut – picătura de sânge ca în t. Guthrie (pt detectare nivel TSH ↑ ca indicator al hipotiroidismului primar) eficient & rentabil (* se previne instalarea cretinismului – dacă ter. cu T4 este inițiată precoce în primele luni de viață) screening pac. vârstnici rată ↓ de prelevare & controversat – nerecomandat, cu excepția pac. confuziv pac. care au suferit interv. chir. tiroidiană / au primit Iod radioactiv & pac. aflați sub terapie cu litiu / amiodaronă testare regulată fcț. tiroidiană
Re
HIPOTIROIDISM DE GRANIȚĂ / EUTIROIDISM COMPENSAT
adeseori – pac. prezintă niveluri la limita inf. T4 seric + valori ↑ TSH TRAT. CU LEVOTIROXINĂ dacă TSH se păstrează ÎN MOD CONSTANT > 10 mU/l / at. când pac. prez. simptome / titruri ↑ anticorpi anti-tiroidieni / anomalii ale profilului lipidic TSH ↑ marginal testele trebuie repetate 3-6 luni mai târziu – deoarece o proporție semnificativă de pac. va prez. valori normale la testarea repetată evoluție către hipotiroidism MAI FRECVENTĂ la bărbați / at. când sunt prez. anticorpi anti-TPO în titru ↑
COMĂ MIXEDEMATOASĂ
se impune normalizarea TSH în timpul & înaintea sarcinii pt evitare potențiale ef. adverse asupra fătului HIPOTIROIDISM SEVER ÎN SPECIAL LA VÂRSTNICI MANIFESTĂRI confuzie / chiarcomă + hipotermie (ADESEA PREZENTĂ) FOARTE RARĂ pac. poate prezenta IC severă / efuziune pericardică / hipoventilație / hipoglicemie / hipoNa îngrijire în serviciu de terapie intensivă maj. medicilor recomandă T3 pe cale orală / IV în doze de 2,5 – 5 μg la fiecare 8 ore – apoi ↑ doza cum s-a menționat anterior măsuri suplimentare o
oxigen – prin ventilație dacă e nec.
o
monitorizare DC & presiuni
o
reîncălzire treptată
o
hidrocortizon 100 mg IV la 8 ore
o
infuzie de glucoză – pt prevenire hipoglicemie
O zi
DEPRESIA frecventă în hipotiroidism rareori – vârstnicii cu hipotiroidism sever dezvoltă demență / manif. psihotice uneori cu halucinații pot apărea la scurt timp după începerea trat. de substituție cu T4
Re
n
NEBUNIE MIXEDEMATOASĂ
HIPERTIROIDISM / TIREOTOXICOZĂ
FRECVENT afectează 2-5% din toate femeile la un mom. dat – raport pe sexe 5:1 & survine cel mai adesea la vârsta de 20-40 ani aprope toate cazurile (99%) cauzate de BOALĂ TIROIDIANĂ INTRINSECĂ (cauză hipofizară extrem de rară)
ETIOLOGIE CAUZE FRECVENTE boală Graves (autoimună) gușă multinodulară toxică nodul / adenom toxic solitar CAUZE RARE tiroidită acută (virală / autoimună / post-iradiere / postpartum) tirotoxicoză gestațională (stimulată de HCG) tirotoxicoză neonatală (anticorpi tiroidieni materni) iod exogen medicamente (amiodaronă) / imunoterapie (nivolumab / ipilumumab) tirotoxicoză factitia (consum secret de T4) tumori hipofizare care secretă TSH – MAI PUȚIN FRECVENTE carcinom tiroidian diferențiat metastatic – MAI PUȚIN FRECVENT
TIREOTOXICOZĂ SOLITARĂ / MULTINODULARĂ
ANAMNEZĂ
simptome de tireotoxicoză
simptome de tireotoxicoză
EXAMEN OBIECTIV
simptome de tireotoxicoză + gușă difuză + manif. extratiroidiene – inclusiv oftalmopatie
simptome de tireotoxicoză + nodul solitar palpabil / gușă multinodulară
TESTE BIOCHIMICE
TSH supresat + fT4 & fT3 ↑
TSH supresat + fT4 & fT3 ↑ (numai fT3 ↑ în T3 toxicoză)
TESTE IMUNOLOGICE
titru ↑ anticorpi anti-receptor TSH + titru ridicat anticorpi anti-TPO
SCINTIGRAMĂ TIROIDIANĂ
captare difuză trasor
TIROIDITĂ
simptome de tireotoxicoză + inf. virală recentă + naștere recentă + tumefiere dureroasă gât simptome de tireotoxicoză + gușă difuză de consistență moale (la palpare)
TSH supresat + fT4 & fT3 ↑ + concentrații ↑ markeri inflamatori (VSH & CPR)
Re
BOALĂ GRAVES
O
DIAGNOSTIC DIFERENȚIAL – TIREOTOXICOZĂ
zi
teratom ovarian hiperfuncțional (stroma ovarii) – MAI PUȚIN FRECVENT
n
tumori prod. de HCG – MAI PUȚIN FRECVENTE
antic. anti-TPO pot prez. titruri ↑
captare focală trasor – la nivelul nodulilor, cu captare ↓ în restul tiroidei
captare minimă trasor
BOALĂ GRAVES
CEA MAI FRECVENTĂ CAUZĂ DE HIPERTIROIDISM CAUZĂ proces autoimun – antic. IgG serici se leagă de rec. TSH din tiroidă, stimulând prod. de h. tiroidieni (se comportă ca TSH) antic. anti-receptor TSH (TRAb) sunt patognomonici pt boala Graves & niveluri ↑ persistente prezic recidiva după sistarea trat. medicamentos există asociere cu HLA-B8 + DR3 + DR2 + antigen 4 – asoc. cu limfocite T citotoxice (CTLA-4) + HLA-DRBP*08 + DRB3*0202 de pe cromozomul 6 rata de concordanță în rândul gemenilor monozigoți 50% & în rândul gemenilor dizigoți 5% Yersinia enterocolitică + E. Coli + alte microorganisme Gram ⊖ conțin situsuri care leagă TSH – ac. lucru ↑ posibilitatea ca even. inițiator în patogeneză să fie inf. cu un posibil MIMETISM MOLECULAR la un individ susceptibil dpdv genetic, dar mec. de inițiere precise rămân nedovedite în maj. cazurilor AFECTARE OCULARĂ TIROIDIANĂ caracteristică b. Graves – poate însoți hipertiroidismul în multe cazuri / pac. pot fi eutiroidieni / hipotiroidieni rareori poate apărea limfadenopatie + splenomegalie asociată cu alte afecțiuni autoimune anemie pernicioasă / vitiligo / miastenia gravis numeroși pac. prezintă ep. de recividă alternând cu remisiune în cele din urmă – mulți pac. devin hipotiroidieni
ALTE CAUZE DE HIPERTIROIDISM
n
ADENOM / NODUL TOXIC SOLITAR cauza a ≈ 5% din cazurile de hipertiroidism & NU remite după adm. de anti-tiroidiene GUȘĂ MULTINODULARĂ TOXICĂ FRECVENT la femeile în vârstă & med. anti-tiroidiene au RAREORI efect în inducerea rezoluției, dar poate controla hipertiroidismul
TIROIDITĂ POSTPARTUM ( VEZI HIPOTIROIDISM !!!)
O
TIROIDITĂ DE QUERVAIN tireotoxicoză tranzitorie dintr-un proces inflamator acut (probabil de origine virală) – toxicoză + febră + stare de rău + durere la niv. gâtului + tahicardie + sensibilitate tiroidiană // t. fcț. tiroidiene arată tiretoxicoză inițială + VSH & vâscozitate plasmatică ↑
zi
TIROTOXICOZĂ INDUSĂ DE AMIODARONĂ (AIT) TIP I – asoc. cu b. Graves preexistentă / gușă multinodulară (în ac. situație – hipertiroidismul este probabil declanșat de conținutul ↑ de iod din amiodaronă
Re
TIP II – NU este asoc. cu boală tiroidiană ant. & (probabil) se dat. unui ef. direct al med. asupra cel. foliculare tiroidiene ce duce la TIROIDITĂ DISTRUCTIVĂ cu eliberare de T3 + T4 & poate fi asoc. cu o fază de hipotiroidism instalată la câteva luni de la prezentare (* deoarece amiodarona inhibă deiodinarea T4 în T3 – profilul hormonal al ambelor tipuri de AIT se poate asocia cu rap. T4:T3 > decât uzualul !!!) TIROTOXICOZĂ INDUSĂ DE IMUNOTERAPIE imunoterapia oncologică – cu ef. de blocare a reglatorilor ⊖ ai cel. T prin preparate numite inhibitori ai punctului de control imun (ex – nivolumab, ipilimumab) este eficientă într-o gamă largă de cancere
ac. medicamente provoacă even. adverse legate de imunitate în dif. organe (inclusiv în glandele endocrine) – duc la tiroidită (15%) + hipofizită (9%) + adrenalită (1%) + DZ tip 1 (< 1%) (* tiroidita este cea mai frecventă & apare la 3-12 săpt. de la inițierea med.) TRATAMENT – betablocante + analgezice & mai rar – med. anti-tiroidiană în cazul în care tirotoxicoza persistă (în special la cei simptomatici) ANAMNEZĂ & EXAMEN OBIECTIV
manif. clinice variază în fcț. de vârstă & etiologie subiacentă SEMNE OCULARE – retracție palpebrală & privire fixă în hipertir. de orice cauză – dar alte caract. de boală oculară tiroidiană apar numai în b. Graves DERMOPATIE GRAVES rară & poate apărea pe orice supraf. extensoare – MIXEDEM PRETIBIAL este cel mai des descris (se prez. ca o infiltrare a pielii la nivel tibial) // acropatia tiroidiană ft rară (deformarea picioarelor + degete edemațiate + formațiuni osoase noi) LA VÂRSTNICI FiA / alte tahicardii ± IC – adesea cu estomparea altor semne (* teste tiroidiene obligatorii la orice pac. cu FiA !!!) COPII talie înaltă / rată de creștere augmentată / probleme de comportament (hiperactivitate) & de asemenea pot prez. ↑ ponderală (mai degrabă decât ↓) TIROTOXICOZĂ APATICĂ – LA UNII PAC. VÂRSTNICI imagine clinică asemănătoare cu hipotir. – oligosimptomatică & impune grad ↑ de suspiciune clinică
SIMPTOME
Prurit Palpitații Apnee Neliniște Transpirație Tremurături Scădere ponderală Statură înaltă (copii) Slăbiciune musculară + rigiditate Sete
Diaree Iritabilitate Indispoziție Intoleranță la căldură Coreoatetoză
VOLG + PANTS + DIC (DISSEMINATED INTRAVASCULAR COAGULATION)
n
manif. oculare – doar în B. Graves Vărsături Oligomenoree Onicoliză Libidou ↓ Ginecomastie Gușă
SEMNE
Miopatie proximală Mixedem pretibial Onicoliză Eritem palmar Edem conjunctival Edem periorbital Tahicardie / FiA Tremurături
Freamăt tiroidian Scădere ponderală Hiperkinezie HTA sistolică
ARG... NU-I AȘA CĂ DOAR VIP-URILE BEAU MOET? (* glumiță)
zi
dermopatie Graves + exoftalmie + oftalmoplegie – doar în B. Graves Acropatie tiroidiană Atrofie mușchi proximal Retracție palpebrală Gușă Vasodilatație periferică IM IC Psihoză Puls bine palpabil
Re
O
+ FSH
DIAGNOSTIC DIFERENȚIAL * hipertiroidism adesea evidențiat clinic & trat. NU trebuie instituit fără confirmare biochimică
DD CU ANXIETATEA dificil – markeri clinici ⊕ utili – semne oculare + gușă difuză + miopatie proximală + ↓ ponderală (pierderea în greutate – în ciuda unui apetit normal / ↑ este un simptom ft util al hipertiroidismului) + aspect de mâini reci & umede (în hipertir. - circ. hiperdinamică cu tegum. perif. calde)
INVESTIGAȚII
TSH SERIC suprimat (< 0,05 mU/l) – cu exc. cazurilor ft rare de hipersecreție TSH NIVEL ↑ fT3 / fT4 confirmă dgn (T4 este aproape întotdeauna ↑ - dar T3 e mai sensibil deoarece există cazuri ocazionale de T3 toxicoză izolată) ANTICORPI ANTI-REC. TSH (TRAb) det. de rutină – testele de a 3-a generație sunt 97-99% sensibile pt b. Graves ANTICORPI ANTI-TIROIDPEROXIDAZĂ (TPO) & ANTICORPI ANTI-TIROGLOBULINĂ (ANTI-TG) prez. în 80% din cazurile de b. Graves dar se întâlnesc și la pac. fără boală confirmată SCINTIGRAFIE CU 99 Tc utilă la pac. cu anticorpi ⊖ pt a identif. patologia nodulară toxică
TRATAMENT MEDICAȚIE ANTI-TIROIDIANĂ
n
MEDICAMENTE UTILIZATE ÎN TRAT. HIPERTIROIDISMULUI MEDICAMENT
DOZĂ INIȚIALĂ UZUALĂ
EF. SECUNDARE ANTI-TIROIDIENE
CARBIMAZOL
20-40 mg zilnic – la 8h / doză unică
erupții cutanate + greață + vărsături + artralgie + agranulocitoză (0,1%) + icter
PROPILTIOURACIL (PTU)
100-200 mg la 8h
erupții cutanate + greață + vărsături + agranulocitoză + hepatotoxicitate
O
OBSERVAȚII
zi
inhibă formarea h. tiroidieni & au alte acțiuni minore deși sinteza h. tiroidieni este rapid diminuată per. de înjumătățire lungă a T4 (7 zile) face ca beneficiile clinice să nu fie evidente timp de 10-20 zile deoarece multe din manif. hipertiroidismului sunt mediate prin sistemul simpatic BETABLOCANTE - sunt utile pt a asigura un control simptomatic parțial rapid & ↓ conversia periferică a T3 în T4 medicamente preferate cele fără activ. simpatomimetică intrinsecă – de ex Propanolol (* NU trebuie util. ca monoterapie pt tireotoxicoză decât at. când af. evoluează autolimitant – ca în tiroidita subacută) TRAT. ULTERIOR titrare gradată doză / regim de blocare & substituție TSH rămâne adeseori suprimat multe luni după ameliorarea clinică & normalizarea T4 + T3
metabolit activ – tiamazol (metimazol) + activ. imunosupresivă ușoară
Re
suplimentar – blochează conversia T4 în T3
BETABLOCANTE – PT CONTROL SIMPTOMATIC (POATE NEC. DOZE MAI MARI DECÂT ÎN MOD NORMAL) PROPANOLOL
40-80 mg la fiecare 6-8h
de evitat în afecț. astmatice & se vor util. preparate fără activ. simpaticomimetică intrinsecă (dat. sensibilității înalte a rec.)
REGIM DE DOZARE TITRARE GRADUALĂ A DOZEI 1. inițiere Carbimazol 20-40 mg zilnic 2. revizuire după 4-6 săpt. & reducere doză în fcț. de starea clinică + nivelurile de fT3 / fT4 (nivelurile de TSH pot rămâne suprimate câteva luni – deci sunt inutile în acest stadiu) 3. când pac. este eutiroidian clinic & biochimic – se sistează adm. betablocantelor 4. examinare regulată fcț. tiroidiană pe parcursul trat. (de obicei 18 luni – unii folosesc cicluri între 6 – 24 luni) 5. ↓ doză Carbimazol dacă fT4 ↓ sub normal / TSH ↑ peste normal & când se apropie de finalul ciclului planificat 6. ↑ doză Carbimazol dacă fT4 / fT3 se situează peste normal (se ia în considerare ac. strategie și dacă TSH rămâne suprimat după câteva luni cu fT4 normal) 7. oprire trat. la final ciclu – dacă pac. se află în eutiroidism cu 5mg de Carbimazol zilnic (PTU util. în mod similar) REGIM BLOCARE & SUBSTITUȚIE adm. unei doze complete de med. antitiroidiene (de obicei Carbimazol 40 mg zilnic) pt a suprima complet tiroida în timp ce se substituie fcț. tiroidiană cu 100 μg LEVOTIROXINĂ zilnic – odată ce eutiroidismul a fost atins & se continuă (de obicei 18 luni) AVANTAJE – evitarea supra- / subdozajului & util. mai bună a acț. imunosupresive a Carbimazolului CI – sarcină (T4 traversează placenta mai slab decât Carbimazolul) RECIDIVĂ
n
≈ 50% dintre pac. vor recidiva după o cură de Carbimazol / PTU – cei mai mulți în cursul celor 2 ani după încheierea trat. se fol. trat. anti-tiroidian pe t. lung / trat. chirurgical / radioterapia majoritatea pac. cu hipertiroidism gușă difuză – în cazul celor cu gușă multinodulară voluminoasă / nodulară remisiunea este puțin probabilă după o cură de trat. anti-tiroidian, motiv pt care vor necesita trat. radical risc de recidivă ↑↑ în hipertiroidism sever – dpdv biochimic
IOD RADIOACTIV
zi
se prescrie INDIFERENT DE VÂRSTĂ CI sarcină + alăptare IOD adm. în doză empirică (400-550 MBq) – având în vedere captarea & sensibilitatea variabilă a glandei se acumulează în tiroidă & distruge glanda prin radiație locală se va sista orice med. anti-tiroidian cu cel puțin 4 zile anterior & NU se începe mai devreme de 3 zile după adm. de Iod (* pac. aflați sub PTU vor sista medicația mai devreme decât cei cu Carbimazol – deoarece exercită acț. radioprotectoare !!!) în cazul multor pac. NU se mai impune reînceperea ter. cu antitiroidiene după trat. cu Iod radioactiv EF. ADVERSE discomfort în regiune cervicală – instalat precoce / agravare tireotoxicoză – aici i se adm. pac. Propanolol & dacă este nec. se reinițiază Carbimazolul eutiroidismul se va instala în 2-3 luni (de regulă) CI PARȚIALĂ pac. cu oftalmopatie tiroidiană mai predispuși la agravarea problemelor oculare după Iod radioactiv decât după ter. anti-tiroidiană (adm. de corticosteroizi poate preveni agravarea oftalmopatiei)
Re
O
TOXICITATE ef. advers major este agranulocitoza – pac. trebuie să controleze leucograma dacă dezv. fără motiv febră / disfagie // erupțiile cutanate sunt mai frecvente & nec. schimbarea med.
SUPRAVEGHERE PE TERMEN LUNG hipotir. se instalează la maj. pac. în următorii 20 ani - ≈ 75% dintre pac. se eutiroidizează pe t. scurt, însă într-o proporție ↓ de cazuri tirotoxicoza persistă & poate nec. a doua doză de Iod radioactiv // este nec. supravegherea pe t. lung a fcț. tiroidiene – testări frecvente în I an după trat. & cel puțin 1 an ulterior (* NU există risc neoplazic ↑ după trat. cu IRA) TRAT. CHIRURGICAL
o
sângerare precoce post-operatorie – cauzează compresie traheală & asfixie (urgență rară ce obligă la suprimarea imediată a tuturor clipsurilor / suturilor pt a permite scurgerea sângelui / hematomului)
o
pareză de n. laringeu (1% din cazuri) – preoperator trebuie verif. mobilitatea corzilor vocale (o răgușeală ușoară survine cu frecvență ↑ - de aceea tiroidectomia este de evitat la cântăreții profesioniști)
o
hipoCa tranzitorie (maxim 10% din cazuri)
o
hipoparatiroidism permanent (< 1% din cazuri)
o
funcție tir. remanentă depinde de tehnica folosită – pt nodulul unic toxic excizia leziunii este curativă // în b. Graves/gușa multinodulară tiroidectomia subtotală cu scopul menținerii eutiroidiei fără trat. postoperator rez. în recurența hipertiroidismului la 1-3% din cazuri în primul an & la alții 1% în următorul an + în hipotiroidism la ≈ 10% din pac. în primul an, ac. procent ↑ cu timpul TIROIDECTOMIA CVASITOTALĂ este tehnica preferată în prez. – cu hipotiroidism inevitabil dar cu risc de recidivă mult diminuat
opțiunea pacientului
ef. adverse med. persistente
complianță ↓ la trat. medicamentos
hipertiroidism recurent după trat. medicamentos
INDICAȚII CHIRURGIE
gușă mare – puțin probabil să se remită după med. anti-tiroidiană
CONDIȚII PARTICULARE CRIZĂ TIROIDIANĂ / FURTUNĂ TIROIDIANĂ
RARĂ – mortalitate 10% agravare rapidă a hipertiroidismului – cu hiperpirexie + tahicardie severă + agitație extremă + IC + disfuncție hepatică precipitată de stres / infecții / chir. la pac. nepregătit / prin trat. cu iod radioactiv cele mai multe cazuri cu suspiciune de criză tireotoxicoze severe necomplicate TRATAMENT URGENT PROPANOLOL (doză completă) + IODURĂ DE K + PREPARAT ANTITIROIDIAN + CORTICOSTEROIZI + REECHILIBRARE GENERALĂ + CONTROL IC & TAHICARDIE ocazional poate conduce la cardiomiopatie tireotoxică – va cauza modif. ischemice pe ECG & se vor remite după obț. eutiroidismului
zi
HIPERTIROIDISM DIN SARCINĂ & PERIOADA NEONATALĂ
n
INDICAȚII CHIRURGIE / IOD RADIOACTIV
O
TIROIDECTOMIE doar la pac. eutiroidieni – se sistează med. antitiroidian cu 10-14 zile ant. intervenției & se adm. IODURĂ DE K (60 mg de 3x pe zi) – va ↓ revascularizația glandei + sinteza hormonală – prin inhibarea organificării Iodului (efect Wolff-Chaikoff) interv. trebuie ef. de chirurgi experimentați pt a ↓ riscul complicațiilor
PTU preferat pt mom. concepției & în trimestrul I de sarcină / orice femeie care plănuiește o sarcină Carbimazol preferat în trim. II & III (probleme hepatice mai des descrise în cazul util. PTU)
Re
3P – PROPILTIOURACIL PREGNANT PRIMUL TRIMESTRU
HCG ↑ în sarcina normală stimul slab al rec. de TSH – cauzând frecvent supresia de TSH + ↑ ușoară fT4/fT3 în trim. I, asoc. cu HIPEREMEZA GRAVIDICĂ hipertiroidism agravat al gradivelor – ce apare de novo în sarcină rar & ușor – dgn dificil din cauza suprapunerii simptomelor cu cele ale sarcinii normale + dozărilor hormonale echivoce patogeneză aproape ÎNTOTDEAUNA b. Graves imunoglobulina stimulatoare a tiroidei (TSI) traversează placenta pt a stimula tiroida fetală Carbimazol + PTU traversează placenta – dar pasajul transplacentar al tiroxinei este comparativ mai slab (trat. tip blocare & substituție CONTRAINDICAT) poate fi practicată tiroidectomia at. când complianța pac. este ↓ / apar ef. adverse – de preferat în trim. II trat. cu IRA CONTRAINDICAT
FĂT & B. GRAVES MATERNĂ
orice mamă cu antecedente de b. Graves poate prez. anticorpi TSI circulanți chiar dacă este eutiroidiană după chir. / IRA – anticorpii pot persista pt a stimula tiroida fetală & fătul poate deveni hipertiroidian ritm cardiac fetal bun indicator al stării tiroidiene – monit. trebuie ef. cel puțin LUNAR ritmuri > 160 bpm ÎNALT SUGESTIVE pt HIPERTIROIDISM FETAL – va fi aplicat mamei trat. cu PTU ± Propanolol măsurare directă TRAb utilă pt predicția tireotoxicozei neonatale pt profilaxia apariției hipotiroidismului – în cazul unei mame cu eutiroidie adm. de T4 care prez. pasaj transplancentar slab simpaticomimetice – util. în prevenția travaliului prematur CI – deoarece pot provoca tahicardie fetală (* supradozajul cu Carbimazol / PTU poate provoca gușă fetală) hipertiroidismul se poate dezv. și în per. neonatală manif. clinice la nou-născut – iritabilitate + absență creștere în greutate – chiar ↓ ponderală persistentă + diaree + semne oculare (* hipertir. neonatal tratat este asoc. cu hiperactivitate în copilărie)
REZISTENȚĂ LA H. TIROIDIENI afecțiune MOȘTENITĂ cauzată de anomalie a rec. h. tiroidian mutațiile rec. TRβ duc la nevoia de concen. hormonale mai mari pt a se asigura același ef. intracelular – în consecință mec. fiziologice de feedback provoacă T4 ↑ cu TSH normal & va avea 2 consecințe
n
teste funcționale tiroidiene – aspect modificat (chiar dacă pac. este eutiroidian) & NU necesită trat. (* se impune DD cu hipertiroidism dat. unei secreții patologice de TSH)
dgn. pe baza unui nivel crescut de T4/T3 în contextul unui TSH normal DD adenom hipofizar secretant de TSH & interferențele măs. de laborator
zi
O
țesuturi dif. conțin rec. diferiți ai h. tiroidieni & rec. din anumite țesuturi pot avea activitate normală – în acest caz nivelele de h. tiroidieni nec. pt a se menține eutiroidismul la nivel pituitar & hipotalamic pot fi > decât cele nec. în alte țes. precum inima / os a.î. ac. țes. vor manifesta ef. de tip TIROTOXIC în pofida unui nivel normal de TSH
Re
CONSECINȚE PE TERMEN LUNG ușoară ↑ MORTALITATE GENERALĂ – af. toate grupele de vârstă & tinde să apară în I an după diagnostic singurul risc pe t. lung (ulterior) risc ↑ osteoporoză pers. cu nivele de TSH supresat persistent probabilitate ↑ de a dezvolta FiA – va predispune la boală tromboembolică
CARCINOM TIROIDIAN TIPURI DE CANCERE TIROIDIENE TIP DE CELULĂ FRECVENȚĂ COMPORTAMENT
DISEMINARE
PROGNOSTIC
PAPILAR
70%
apare la tineri
locală – uneori plămân & os
bun – mai ales la tineri
FOLICULAR
20%
mai frecvent la femei
metastaze plămân & os
bun – dacă este rezecabil
MEDULAR
5%
adesea familial
metastaze locale
slab – cu evoluție lentă
ANAPLASTIC
< 5%
agresiv
invaziv local
foarte slab
LIMFOM
2%
variabil
uneori răspunde la radioterapie
carcinom papilar & folicular & anaplastic derivate din epiteliu tiroidian carcinoame medulare provin din cel. C producătoare de calcitonină tumori minim active hormonal – extrem de rar asociate cu hipertiroidism > 90% secretă TIROGLOBULINĂ utilă ca marker tumoral post-ablație
CARCINOAME PAPILARE & FOLICULARE TRATAMENT DE ELECȚIE
n
O
PROGNOSTIC
zi
TIROIDECTOMIE TOTALĂ / CVASITOTALĂ – pt boală localizată DISECȚIE REGIONALĂ / EXTINSĂ GÂT nec. dacă există diseminare ggl. locală / implicare structuri locale recomandare ABLAȚIA CU IOD RADIOACTIV A ȚES. TIROIDIAN REZIDUAL POSTOPERATOR – maj. persoanelor cu cancer tiroidian diferențiat după ablația tiroidei normale IRA poate fi util. pt localizarea bolii reziduale (doze mici) / tratare (doze mari) RECIDIVĂ cel mai adesea prin invazie locală / ggl. – plămânii & scheletul sunt sediile cele mai frecvente de metastazare la distanță pt. a ↓ la minim riscul recurenței pac. sunt tratați cu doze supresive de LEVOTIROXINĂ (suficiente pt a supresa TSH sub nivelul minim de referință) EVOLUȚIE monitorizată clinic & biochimic – util. ca marker tumoral tiroglobulina (Tg) (* măs Tg prezintă sensibilitate maximă at. când TSH este ↑ - impune sistare trat. cu Levotiroxină) TSH RECOMBINANT 900 μg (2 doze în 48h) util. pt stimulare Tg – în abs. întreruperii trat. cu Levotiroxină nivel detectabil Tg recurență – este nec. scintigrafie corporală de tip whole-body
FOARTE BUN când cancerul tiroidian diferențiat este excizat în etapa localizată în gl. tiroidă & trat. specifice disponibile duc la un prognostic relativ bun chiar și în prez. metastazelor la mom. dgn ELEMENTE DE RISC MAJOR vârstă > 40 ani + dim. mare tumoră primară (> 4 cm) + invazie macroscopică a capsulei & țes. înconjurătoare SORAFENIBUL p.o. răspuns bun pe t. scurt în cancere tiroidiene diferențiate avansate local & metastatic rezistente la iod radioactiv
Re
CARCINOM MEDULAR / CMT
tumoră neuroendocrină a cel. C prod. de calcitonină din tiroidă deseori asoc. cu MEN2 ≈ 25% dintre pac. dgn. cu CMT mutație a proto-oncogenei RET – chiar în abs. altor manif. ale MEN2 importantă consiliere genetică & screening familial pers. cu mutații în cadrul MEN2 sfătuite să se supună TIROIDECTOMIEI PROFILACTICE încă de la v. de 5 ani – pt a preveni dezv. CMT metoda uzuală în CMT TIROIDECTOMIE TOTALĂ CU EVIDARE GANGLIONARĂ LARGĂ invazie locală & metastaze frecvente tumora răspunde slab la trat. – chiar dacă progresia este adesea lentă TRAT. BIOLOGIC CU VANDETANIB & CABOZANTINIB beneficii în carcinoamele medulare avansate
CARCINOAME ANAPLASTICE & LIMFOAME
zi
O
n
NU RĂSPUND LA IOD RADIOACTIV RADIOTERAPIE EXTERNĂ PALIAȚIE DE SCURTĂ DURATĂ
Re
ABILITĂȚI CLINICE - DIABET ZAHARAT
DZ AFECȚIUNE CRONICĂ – iar pers. cu diabet se pot prezenta în serviciile de asistență medicală pt monitorizarea de rutină a stării lor / pt o serie de motive care au/nu legătură cu diabetul
EVALUĂRI DE RUTINĂ STARE GENERALĂ
nivelul de cunoștințe despre diabet greutate + IMC dietă + comportament alimentar exercițiu fizic
CONTROL GLICEMIC
hemoglobină glicată (HbA1c) monitorizare glicemică medicație reviziuirea locurilor de injectare a insulinei
RISC CARDIOVASCULAR
status de fumător TA profil lipidic risc CV global – utilizând metode validate de calculare a riscului (scor QRISK)
O zi
screening oftalmologic – fotografie retiniană acuitate vizuală raport albumină/creatinină urinară (RAC) uree serică + electroliți RFGe examen de picior – pt afectare neuropată / vasculară hemoleucogramă completă funcție tiroidiană + hepatică
Re
n
DEZVOLTAREA COMPLICAȚIILOR
EXAMEN OBIECTIV
paralizia nn. cranieni – în special NC III (oculomotor) mișcarea globilor oculari ptoză
OCHI – EXAMEN FUND DE OCHI
cataractă (în lumină roșie) retinopatie diabetică acuitate vizuală pleoape – xantelasmă
GURĂ
candidoză
puls / sufluri pe art. carotidă palparea glandei tiroide pentru gușă (autoimună)
MÂINI
ABDOMEN
hepatomegalie
TEGUMENTE
vitiligo (autoimun) pigmentare granuloame anulare buloză diabetică
MEMBRE INFERIOARE
atrofie musculară pilozitate ↓ / absentă neuropatie senzitivă (mânușă / șosetă) reflexe osteotendinoase (pierdute în neuropatia senzitivo-motorie) necrobioză lipoidică
PICIOR
GÂT
echimoze lipohipertrofie lipoatrofie (rar)
tunel carpian contractură Dupuytren atrofie musculară limitarea mobilității articulare
n
ASPECTUL FEȚEI
O
starea pacientului – bună / alterată ? ↓ ponderală (DZ tip 1) ↑ ponderală (DZ tip 2) deshidratare respirație (dispnee & respirație Kussmaul)
palparea pulsurilor periferice tegument – culoare & ulcerații & cangrenă examinare interdigitală pt infecții pierderea sensibilității – ulcer neuropat / neuroatropatie Charcot
zi
LOCURILE DE INJECTARE A INSULINEI
Re
ASPECT CLINIC GENERAL
EXAMEN DE PICIOR CARACTERISTICI ALE BOLII VASCULARE PERIFERICE
paloare & decolorare pierderea părului tegumente reci pulsuri periferice absente timp ↓ de reumplere capilară semne de gangrenă / infecție
CARACTERISTICI ALE NEUROPATIEI
pierderea arcului plantar & degete deformate în gheară ulcere neuropatice deformarea articulației (picior Charcot) pierderea sensibilității în mânușă / în șosetă (examinare cu monofilament) pierderea sensibilității vibratorii & propioceptive & a durerii pierderea reflexului osteo-tendinos la nivelul gleznei
OBIECTIVELE EXAMENULUI OBIECTIV
zi
O
n
evaluarea pt urgențe diabetice – cetoacidoză diabetică & hipoglicemie stabilirea prezenței complicațiilor – neuropatie / retinopatie / alte complicații oculare / BCR / modif. ale pielii / boli CV / picior diabetic / infecție a țesuturilor moi evaluarea factorilor de risc CV – TA & semne de hiperlipidemie & greutate & IMC semne revelatoare ale bolii autoimune – vitiligo / boală tiroidiană evaluarea locurilor de injectare
Re
DIABET ZAHARAT
DZ – TULBURARE METABOLICĂ COMPLEXĂ caracterizată prin hiperglicemie cronică – datorită deficitului relativ de insulină / insulinorezistenţei / ambelor DZ este asociat cu o serie de complicaţii pe termen scurt & lung – care ↓ calitatea vieţii + speranţa de viaţă & sunt asociate cu costuri majore de sănătate tulburări metabolice acute
complicaţii macrovasculare (care determină o prevalenţă ↑ a bolii coronariene + boli vasculare periferice + AVC)
leziuni microvasculare (care determină apariţia retinopatiei + nefropatiei + neuropatiei)
responsabil pentru ≈ 4 milioane de decese / 10,7% din toate decesele în 2017 – depăşind nr combinat de decese globale cauzate de HIV/SIDA & TB & malarie diagnosticul de diabet la un bărbat / o femeie la vârsta de 55 de ani ↓ speranţa de viaţă cu 5 respectiv 6 ani diabetul de tip 2 diagnosticat după vârsta de 80 de ani are un efect limitat asupra speranţei de viaţă boala coronariană cea mai frecventă cauză de deces & reprezintă 2/3 din totalul deceselor la persoanele cu DZ ≥ 65 ani
FIZIOLOGIA STRUCTURII & SECREȚIEI & ACȚIUNII INSULINEI
n
O
RECEPTORII DE INSULINĂ
zi
insulina – hormonul-cheie implicat în reglarea producerii de energie la nivel celular & a echilibrului macronutrienţilor proveniţi din alimente hormon peptidic de 51 de aminoacizi care cuprinde 2 lanţuri polipeptidice – lanţurile A + B & este sintetizat în celulele β ale insulelor pancreatice Langerhans sinteza + prelucrarea intracelulară + secreţia insulinei de către celula β caracteristică modului în care organismul produce & utilizează mai mulţi hormoni peptidici după secreţie insulina intră în circulaţia portală & este transportată la ficat – organul ţintă principal ≈ 50% din insulina secretată extrasă & degradată în ficat – restul este descompus de rinichi peptidul C extras doar parţial de ficat & oferă un indice util al ratei de secreţie a insulinei – dar este degradat în principal de rinichi insulina este secretată într-o rată bazală lentă pe parcursul zilei rezultând o concentraţie ↓ de insulină plasmatică între mese + peste noapte ca răspuns la ingestia de alimente se produce o ↑ rapidă a concentraţiei de insulină în circulaţie – care revine la nivelul iniţial în termen de 2h
insulina îşi exercită acţiunile prin legarea de un receptor – care traversează membrana celulară a numeroase celule receptorul cuprinde un dimer cu 2 subunităţi £ care includ situsurile de legare pt insulină + 2 subunităţi β care traversează membrana celulară când insulina se leagă de subunităţile £ induce o schimbare a conformaţiei subunităţilor β – rezultând în activarea tirozinkinazei & iniţierea unui răspuns în cascadă care implică o serie de alte substraturi intracelulare complexul insulină-receptor este apoi interiorizat de celulă & insulina este degradată & receptorul este reciclat la suprafaţa celulei
Re
METABOLISMUL GLUCOZEI
nivelurile glicemiei strict controlate la persoanele sănătoase & rareori se situează în afara limitelor de 3,5-8,0 mmol/l (63-144 mg/dl) – în ciuda efectelor variate ale alimentelor & a postului & a exerciţiilor fizice un control strict al glicemiei necesar deoarece unele ţesuturi (în special creierul) sunt dependente de glucoză ca sursă de energie – în timp ce concentraţia MARE de glucoză alterează ireversibil proteinele celulare organul principal al homeostazei glucozei FICATUL – care preia & stochează glucoza (sub formă de glicogen) în starea postabsorbtivă & o eliberează în circulaţie între mese pt a fi în concordanţă cu rata de utilizare a glucozei de către ţesuturile periferice prin procesul de gluconeogeneză ficatul combină moleculele cu 3 atomi de carbon provenite din descompunerea grăsimii (glicerol) & glicogenului muscular (lactat) & proteinelor în molecule de glucoză cu 6 atomi de carbon
PRODUCȚIA DE GLUCOZĂ > 90% din cele ≈ 200 g glucoză utilizată zilnic – derivate din glicogenul hepatic & gluconeogeneza hepatică (restul provenind din gluconeogeneza renală) UTILIZAREA GLUCOZEI
consumatorul major de glucoză CREIERUL - a cărui funcţie depinde de furnizarea neîntreruptă a acestui substrat (necesarul său la o persoană de 70 kg este de 1 mg/kg greutate corporală pe minut / ≈ 100 g pe zi) preluarea glucozei de către creier obligatorie & NU depinde de insulină – iar glucoza folosită este oxidată la dioxid de carbon + apă țesuturile – cum ar fi cel muscular & cel adipos au transportori ai glucozei sensibili la insulină & absorb glucoza ca răspuns la ↑ postprandială a glicemiei + insulinei în alte momente cerinţele energetice sunt acoperite în mare parte de oxidarea acizilor graşi glucoza preluată de muşchi depozitată sub formă de glicogen / metabolizată la lactat/dioxid de carbon + apă țesutul adipos foloseşte glucoza ca substrat pentru sinteza trigliceridelor & prin lipoliză se eliberează acizii graşi din trigliceride împreună cu glicerolul – un substrat pt gluconeogeneza hepatică
O
REGLARE HORMONALĂ
zi
membranele celulare NU sunt permeabile la glucoză – o familie de proteine specializate în transportul glucozei (GLUT) transportă glucoza prin membrană în celule funcţia GLUT-1-3 independentă de insulină – dar insulina stimulează absorbţia de glucoză în ţesutul muscular & adipos prin GLUT-4 GLUT-4 prezent în mod normal în citoplasmă – dar după ce insulina se leagă de receptorul său – GLUT-4 se deplasează pe suprafaţa celulei unde creează un por pt pătrunderea glucozei
insulina este un regulator major al metabolismului intermediar – dar acţiunile sale în timpul repausului alimentar & în faza postprandială diferă în starea de repaus alimentar acţiunea principală a insulinei este de a regla eliberarea glucozei de către ficat în starea postprandială aceasta favorizează absorbţia de glucoză în ţesutul adipos & muscular HORMONI DE CONTRAREGLARE care antagonizează acţiunea insulinei sunt importanţi în menţinerea normoglicemiei când glicemia ↓ sub limita normală este secretat glucagonul din celulele £ pancreatice & sunt eliberaţi o serie de alţi hormoni – inclusiv noradrenalina (norepinefrină) + cortizolul + hormonul de creştere (aceşti hormoni de contrareglare ↑ producţia de glucoză hepatică & ↓ utilizarea acesteia la nivelul ţesutului adipos + muscular – indiferent de nivelul insulinei)
Re
n
TRANSPORTUL GLUCOZEI
CLASIFICARE DIABET
DIABETUL DE TIP 1 are patogeneză imună & se caracterizează prin deficit sever de insulină DIABET DE TIP 2 rez. dintr-o combinație de rezistență la acțiunea insulinei & deficit de insulină mai puțin sever
DZ TIP 1 (DISTRUCȚIA BETA-CELULARĂ)
DZ TIP 2
mediată auto-imun idiopatică
insulino-rezistenţă cu deficit de insulino-secreţie anterior cunoscut ca diabet non-insulino-dependent
ALTE TIPURI SPECIFICE DE DIABET
acromegalie
rubeolă congenitală
sdr. Cushing
citomegalovirus
o
MODY (diabet de tip adult al tânărului)
feocromocitom
oreion
o
mutaţii ale glucokinazei
glucagonom
o
mutaţii ale factorului hepatic
hipertiroidism
o
nuclear
somatostatinom
o
diabet neonatal
aldosteronom
o
diabet mitocondrial
o
leprechaunism
o
insulinorezistenţa de tip A
o
sdr. Rabson-Mendenhall
o
diabet lipoatrofic
DIABET SECUNDAR AFECTĂRII PANCREASULUI EXOCRIN
pancreatită cronică
hemocromatoză
intervenţii chirurgicale / traumatisme ale pancreasului
fibroză chistică
neoplasme
pancreatopatia fibrocalculoasă
DIABET SECUNDAR UNOR MEDICAȚII / SUBSTANȚE CHIMICE
sindromul omului rigid
anticorpi anti receptori de insulină
ALTE SINDROAME GENETICE POSIBIL ASOCIATE CU DIABET
glucocorticoizi
diuretice tiazidice
sdr. Down
antipsihotice
sdr. Klinefelter
blocanți de receptori β-adrenergici
sdr. Turner
sdr. Prader-Willi
sdr. DIMOAD (Wolfram)
ataxia Friedreich
Carea Huntington
sdr. Laurence-Moon-Biedl
distrofia miotonică
porfirie
O
anomalii genetice în acțiunea insulinei
FORME RARE DE DIABET MEDIAT IMUN
zi
anomaliile genetice ale funcţiei celulelor beta pancreatice
INFECȚII
Re
DIABET SECUNDAR BOLILOR ENDOCRINE
n
DIABET SECUNDAR UNOR DEFECTE GENETICE
DIABET GESTAȚIONAL
SPECTRUL DIABETULUI – COMPARAȚIE ÎNTRE DIFERITELE TIPURI DE DZ CARACTERISTICI
TIP 1
TIP 2
MONOGENIC
SECUNDAR
VÂRSTĂ
tânără (< 30 ani)
adult (> 30 ani)
adult (> 30 ani)
vârstă mijlocie / înaintată
↓ ÎN GREUTATE
de obicei prezentă
de obicei absentă
de obicei absentă
depinde de cauza de bază
DURATA SIMPTOMATOLOGIEI
săptămâni
luni / ani
luni / ani
săptămâni / luni
DEBUT SEZONIER
da
nu
nu
nu
EREDITATE
HLA-DR3 / DR4 în > 90%
fără legături HLA
fără legătură HLA
nu e prezentă – cu exc. cazului în care diabetul este sec. unor afecțiuni genetice (cum ar fi hemocromatoza)
PATOGENEZĂ
boală autoimună
fără modif. imune
fără modificări imune
fără modificări imune
CETONURIE
da
nu / minimă
nu / minimă
poate fi prezentă
SEVERITATEA SIMPTOMELOR
pot fi severe
variabile – dar în general moderat
variabile – dar în general moderate
depinde de cauza de bază
BIOCHIMIC
dispariția peptidului-C
persistența peptidului-C
persistența peptidului-C
persistența peptidului-C
DIABET ZAHARAT TIP 1 EPIDEMIOLOGIE
n
caracterizat de deficitul de insulină & reprezintă 5-10% din toate cazurile de diabet & este prezent de obicei la copii + adulţi tineri – atingând o incidenţă maximă în jurul perioadei de pubertate (dar se poate întâlni la orice vârstă) diabetul de tip 1 este împărţit în TIP 1A (mediat imun)
O
marea majoritate a celor afectaţi – în special în ţările occidentale au tipul 1A o variantă cu progresie mai lentă a deficitului de insulină apare mai târziu in viaţă & este numit diabet latent autoimun al adultului (LADA)
ETIOLOGIE
aparține unei familii de boli mediate imun cu afectare specifică de organ – care includ boli tiroidiene autoimune + boala celiacă + boala Addison + anemia pernicioasă mecanismele moleculare care conduc la apariţia diabetului de tip 1 NU sunt complet înţelese – dar implică declanşarea unei distrugeri autoimune a celulelor producătoare de insulină la persoane cu predispoziţie genetică iniţial – apar în circulaţie autoanticorpii îndreptaţi împotriva insulelor pancreatice & care deseori precedă cu mulţi ani debutul clinic
Re
zi
TIB 1B (non-mediat imun)
antigenii insulelor pancreatice includ insulina + enzima decarboxilază a acidului glutamic (GAD) + proteina tirozin-fosfatază (ICA512) + transportorul cationic ZnT8 + tetraspanina 7 aceasta este urmată de o fază a pierderii asimptomatice a capacităţii secretorii a celulelor β & histologic – aceasta se caracterizează printr-un infiltrat cronic cu celule mononucleare inflamatorii de tipul limfocitelor T + macrofagelor la nivel insular (cunoscut sub numele de insulită) în cele din urmă – când celulele β NU mai sunt capabile să producă suficientă insulină pt a satisface nevoile organismului apar simptomele diabetului recuperarea parţială a secreţiei endogene de insulină poate să apară în primele luni după diagnosticare & iniţierea tratamentului (,,luna de miere") - în această perioadă doza de insulină poate fi ↓ / chiar oprită studii recente au arătat că unele persoane cu DZ tip 1 continuă să producă cantităţi mici de insulină timp de multe decenii după diagnostic posibilitatea de a detecta autoanticorpi la copii înainte de dezvoltarea diabetului de tip 1 deschide calea unor studii pentru prevenirea bolii prin imunomodulare – dar aceste intervenţii sunt încă în curs de dezvoltare
SUSCEPTIBILITATE GENETICĂ & EREDITATE
susceptibilitatea ↑ la diabetul de tip 1 moştenită – dar boala NU este predeterminată genetic gemenul identic al unei persoane cu diabet tip 1 are şanse de 30-50% de a dezvolta boala – ceea ce semnifică faptul că sunt implicaţi & factori non-genetici riscul de a dezvolta diabet până la vârsta de 20 de ani este mai mare dacă tatăl are diabet (5-7%) decât dacă mama are diabet (2-5%) în cazul în care un copil are diabet tip 1 fiecare frate are un risc de 4-6% de a dezvolta diabet – acest risc ↑ la ≈ 20% la fraţii cu acelaşi genotip HLA
SISTEMUL ANTIGENIC LEUCOCITAR UMAN
susceptibilitatea genetică este poligenică dar cea mai mare contribuţie o au polimorfismele din regiunea HLA genele HLA sunt înalt polimorfe & modulează sistemul imun al organismului > 90% dintre persoanele cu DZ tip 1 au HLA-DR3-DQ2 / HLADR4-DQ8 / ambele – în comparaţie cu ≈ 35-40% din populaţia generală anumite alele HLA conferă efecte de protecţie – de exemplu DQB1*0602
factori materni – infecţia în timpul sarcinii & vârsta înaintată
infecţii virale – inclusiv enterovirusuri precum Coxsackie B4
factori dietetici – cum ar fi introducerea timpurie a laptelui de vacă & deficitul relativ de vit. D
toxine din mediu – ex. aloxan / vacor
obezitatea infantilă
stresul psihologic
zi
în ciuda susceptibilităţii genetice 80-90% dintre persoanele cu DZ tip 1 recent diagnosticat NU au un istoric familial de diabet & doar 10% dintre persoanele cu gene de susceptibilitate HLA dezvoltă diabet tip 1 – aceasta implică faptul că factorii genetici NU sunt în totalitate responsabili de dezvoltarea diabetului de tip 1 + că factorii de mediu de asemenea importanţi a fost identificat un număr mare de potenţiali factori de mediu – dar niciunul dintre aceştia NU este necesar / suficient pt a determina apariţia diabetului de tip 1 & includ
Re
O
FACTORI DE MEDIU
n
ALTE GENE / REGIUNI GENICE studiile de asociere la nivelul genomului au lărgit mult înţelegerea fondului genetic al diabetului de tip 1 & au identificat > de 50 de gene nonHLA / regiuni genice care influenţează riscul într-o măsură mai mică – acestea includ gena care codifică insulina + alte gene implicate în răspunsul imun
modul în care aceşti factori de mediu interacţionează cu sistemul imunitar este incert & există mai multe teorii care încearcă să explice acest lucru o factorul de mediu deteriorează celulele β ceea ce determină prezentarea auto-antigenelor celulelor T-helper – cu declanşarea răspunsului autoimun împotriva celulelor β sănătoase o o
auto-antigenele pot fi modificate & devin antigenice un răspuns imun împotriva factorului de mediu poate reacţiona încrucişat cu auto-antigenele – mimetism molecular
o
ipoteza igienei propune faptul că un mediu mai curat & cu mai puţină stimulare timpurie a sistemului imunitar în copilarie – poate determina un sistem imunitar imatur & relativ predispus la autoimunitate
DIABET ZAHARAT TIP 2 EPIDEMIOLOGIE
diabetul de tip 2 cea mai frecventă formă de diabet - ≈ 90% din toate cazurile & este una dintre cele mai frecvente boli netransmisibile prevalenţa diabetului de tip 2 ↑ rapid din cauza unei combinaţii de creştere a populaţiei + creştere a speranţei de viaţă + supravieţuirea mai lungă cu diabet de tip 2 + vârsta mai timpurie la debut + o diagnosticare mai eficientă diabetul de tip 2 boală a excesului de nutrienţi incidenţa a ↑ odată cu epidemia de obezitate + dieta de proastă calitate + activitatea fizică ↓ prevalenţa variază semnificativ în întreaga lume – cu cele mai mari rate în Insulele Orientului Mijlociu & Pacific + cea mai mică în Africa & Europa în jur de 3 sferturi dintre cei cu DZ 2 trăiesc în ţări cu venituri mici & medii – iar cea mai rapidă ↑ a incidenţei apare în ţările cu economii în ↑ rapidă (precum India & China) 2/3 din persoanele cu diabet trăiesc în mediul urban
ETIOLOGIE SUSCEPTIBILITATE GENETICĂ & EREDITATE
n
O
ÎMBĂTRÂNIRE
funcţia celulelor β pancreatice ↓ odată cu vârsta & astfel incidenţa diabetului de tip 2 ↑ odată cu vârsta majoritatea pacienţilor sunt diagnosticaţi după vârsta de 40 de ani & 1/3 din cei care trăiesc cu DZ tip 2 au > 65 de ani – cu toate acestea diabetul de tip 2 devine din ce în ce mai frecvent la copii + adulţi tineri
ORIGINI FETALE ALE DIABETULUI
zi
gemenii identici ai persoanelor cu diabet tip 2 au mai mult de 50% şanse de a dezvolta diabet & riscul pentru gemenii non-identici / fraţi este de 25% (ceea ce confirmă o componentă puternică moştenită a bolii) diabetul de tip 2 este o tulburare poligenică studiile la nivelul genomului de asociere între variantele obişnuite de ADN & boală au permis identificarea locilor de susceptibilitate – mulţi dintre aceşti loci definesc dezvoltarea / funcţia celulelor β & NU există nicio suprapunere cu genele sistemului imun identificate în diabetul de tip 1 factorul de transcriere 7-like 2 (TCF7-L2) cea mai frecventă variantă observată în diabetul de tip 2 la europeni & KCNQ1 (un canal de potasiu dependent de voltaj) la asiatici majoritatea markerilor genetici identificaţi prezintă un risc modest & împreună explică < de 20% din ereditatea diabetului de tip 2
Re
există o relaţie în formă de J între greutatea ↓ la naştere & la vârsta de 12 luni + intoleranţa la glucoză apărută mai târziu în viaţă în special la cei care ↑ în greutate excesiv la vârsta adultă (conceptul este că alimentaţia precară la începutul vieţii afectează dezvoltarea & funcţia celulelor β – predispunând ulterior la diabet)
greutatea ↓ la naştere predispune la o serie de alte boli cronice la vârsta adultă – inclusiv boli CV + HTA + osteoporoză
OBEZITATE
obezitatea ↑ riscul de diabet tip 2 de până la 80-100 de ori & reprezintă 80-85% din riscul general de a dezvolta diabet tip 2 în Europa de Vest & America de Nord 80-90% dintre adulţii cu DZ tip 2 sunt supraponderali & aproape jumătate sunt obezi o distribuţie centrală a adipozităţii ↑ riscul de diabet tip 2 pentru orice nivel de obezitate cu cât este mai mare cantitatea de grăsime viscerală – cu atât este mai mare riscul de diabet tip 2
DIETĂ
deşi dieta poate afecta riscul de diabet prin modificări ale greutăţii corporale – anumite modele alimentare sunt asociate cu riscuri mai mari / mai mici de diabet tip 2 componentele care ↑ riscul includ grăsimile alimentare (în special grăsimi saturate) + carnea roşie & procesată + consumul de mâncare prăjită (inclusiv cartofi prăjiţi) + aportul ↑ de orez alb & băuturi îndulcite cu zahăr cerealele integrale + aportul ↑ de fructe & legume + produsele lactate fermentate + peştele gras + un model de dietă mediteraneană sunt asociate cu rate mai mici de apariţie DZ tip 2
SEDENTARISM inactivitatea fizică & comportamentul sedentar sunt asociate cu un risc ↑ de diabet ALȚI FACTORI urbanizarea + sărăcia + modele anormale de somn + toxinele din mediu + bolile mintale PATOGENEZĂ ANOMALII ALE ACȚIUNII INSULINEI
a suprima lipoliza în ţesutul adipos
mecanismele care stau la baza rezistenţei la insulină NU sunt pe deplin înţelese – dar rezultă din excesul de nutrienţi trigliceridele intracelulare se acumulează în ficat & muşchii scheletici & împiedică fosforilarea substratului post-receptor al insulinei (IRS-1) - deşi acest defect ↓ acţiunea insulinei în ceea ce priveşte metabolismul glucozei & lipidelor - insulina este în continuare capabilă să activeze calea proteinkinazei activate de mitogen (MAP) care reglează o serie de căi intracelulare implicate în inflamaţie + proliferare celulară + ateroscleroză
ANOMALII ALE SECREȚIEI DE INSULINĂ
n
a stimula absorbţia de glucoză în muşchiul scheletic
O
zi
în diabetul de tip 2 acţiunea insulinei este ↓ prin dezvoltarea rezistenţei la insulină – care este definită ca incapacitatea insulinei de a produce efectele biologice obişnuite la concentraţii fiziologice & se caracterizează prin incapacitatea insulinei de a inhiba producţia hepatica de glucoză
rezistenţa la insulină singură NU explică dezvoltarea diabetului – doar o cincime dintre cei cu gradul de rezistenţă la insulină caracteristic diabetului dezvoltând afecţiunea când rezistenţa la insulină ↑ organismul ↑ secreţia acesteia – iar diabetul recent diagnosticat este asociat frecvent cu hipersecreţia insulinei anomaliile secretorii ale insulinei se manifestă la începutul diabetului de tip 2 & progresează în timp – un semn precoce este pierderea primei faze a secreţiei bifazice normale a insulinei chiar dacă concentraţiile insulinei în circulaţie sunt mai mari decât la persoanele fără diabet acestea sunt inadecvate pentru a restabili homeostazia glucozei până în momentul diagnosticului cel puţin 50% din masa & funcţia celulelor β sunt pierdute
Re
lipsa relativă de insulină este asociată cu ↑ producţiei de glucoză din ficat (din cauza suprimării inadecvate a gluconeogenezei) + ↓ absorbţiei de glucoză mediată de insulină de către ţesuturile periferice hiperglicemia & excesul de lipide sunt toxice pentru celulele β (cel puţin in vitro) –glucotoxicitate (care se crede că ar provoca o pierdere suplimentară de celule β & deteriorarea suplimentară a homeostazei glucozei cu timpul – secreţia de insulină ↓ o observaţie denumită CURBA STARLING A PANCREASULUI diabetul de tip 2 este astfel o afecţiune în care deficitul de insulină în raport cu nevoia ↑ duce la hipersecreţia de insulină de o masă epuizată a celulelor β & la progresia spre deficienţă absolută de insulină – necesitând terapie cu insulină
ALTE ANOMALII HORMONALE
în diabetul de tip 2 secreţia de glucagon este ↑ cel mai probabil din cauza insulinei intrainsulare diminuate & duce la ↑ producţiei de glucoză hepatică răspunsul insulinic la glucoză orală este ↑ în comparaţie cu răspunsul la glucoză IV EFECT INCRETINIC – acesta este mediat de 2 hormoni (glucagon like peptide-1 (GLP-1) & polipeptida insulinotrofică dependentă de glucoză (GIP) – care sunt eliberaţi de tractul GI după ingestia de alimente & acţiunea lor principală este de a ↑ secreţia de insulină din celulele β (indusă de glucoză) – în timp ce suprimă secreţia de glucagon + de a încetini golirea gastrică & induce saţietate ambii hormoni au timp de înjumătăţire scurt – fiind degradaţi în câteva minute predominant de enzima dipeptidil peptidaza-4) efectul incretinic este ↓ în diabetul de tip 2
REABSORBȚIA GLUCOZEI ÎN RINICHI
transportorul de sodiu-glucoză 2 (SGLT2) proteină de transport a glucozei dependentă de sodiu – localizată în tubulii renali proximali & a cărei funcţie este de a reabsorbi glucoza din filtratul renal + de a o readuce în circulaţie – astfel activitatea sa determină pragul renal pentru glucoză (care în mod normal este de ≈ 10-11 mmol/L (180-200 mg/dl)) acest lucru previne pierderea de glucoză în urină – dar este maladaptat în diabetul de tip 2 deoarece acest proces este upregulat & contribuie la menţinerea hiperglicemiei
DIABET ZAHARAT MONOGENIC
n
O
zi
≈ 1-3% dintre persoanele cu diabet diagnosticat sub vârsta de 30 de ani au diabet monogenic – DIABETUL DE TIP ADULT AL TÂNĂRULUI (MODY) diabetul monogenic este determinat de o mutaţie genetică unică – care este în mare parte moştenită & afectează predominant funcţia celulelor β caracteristici extra-pancreatice pot fi prezente multe persoane cu diabet monogenic sunt diagnosticate eronat cu diabet tip 1 / de tip 2 – astfel încât diabetul monogenic trebuie luat în considerare la persoanele care prezintă diabet cu debut precoce & care au un părinte afectat & care au diabet cu debut precoce la ≈ 50% din rude diabetul de tip 1 NU este prezent la copii înainte de vârsta de 6 luni – astfel sugarii care dezvoltă diabet la această vârstă sunt susceptibili să aibă un defect monogenic DZ NEONEONATAL TRANZITORIU apare la scurt timp după naştere – fiind de cele mai multe ori tranzitoriu & cu dispariţie în medie la 12 săptămâni (≈ 50% dintre persoane recidivează în cele din urmă în cursul vieţii) -- majoritatea au o anomalie de exprimare a genelor ZAC & HYMAI pe cromozomul 6q cele mai frecvente cauze ale diabetului zaharat neonatal permanent mutaţiile din gena KCNJ11 care codifică subunitatea Kir6.2 a canalului ATP a celulelor β la 20% dintre copii sunt observate modificări neurologice diabetul rezultă din anomalii în eliberararea de insulină – NU din distrugerea celulelor β & poate fi tratat cu succes cu sulfoniluree – chiar & după mulţi ani de insulinoterapie
Re
CAUZE MONOGENICE DE DIABET CARACTERISTICI
GLUCOKINAZĂ
HNF-1a
HNF-1b
LOCAȚIA PE CROMOZOM
7p
12q
17q
HNF-4a
IPF-1
20q
13q
PROPORȚIA DIN TOATE CAZURILE
15%
70%
2%
5%
< 1%
DEBUT
prezent de la naștere
adolescenți / 20 ani
adolescenți / 20 ani
adolescenți / 30 ani
adolescenți / 30 ani
PROGRESIE
deteriorare minimă în timp
hiperglicemie progresivă
progresie nu foarte clară
hiperglicemie progresivă
progresie nu foarte clară
COMPLICAȚII MICROVASCULARE
nu
frecvente
frecvente
frecvente
prag ↓ de glicozurie
chisturi renale + proteinurie + BCR
greutate ↓ la naștere + hipoglicemie neonatală + HDL ↓ + LDL ↑
ALTE CARACTERISTICI ABORDAREA CLINICĂ A PACIENTULUI CU DZ DEBUT ACUT SUBACUT ASIMPTOMATIC PRINTR-O COMPLIANȚĂ A DIABETULUI DEBUT ACUT
poliurie – datorită diurezei osmotice care rezultă când nivelul glicemiei depăşeşte pragul renal
sete + polidipsie – datorată pierderii de apă & electroliţi
pierdere în greutate – din cauza depleţiei lichidiene & descompunerii accelerate a ţesutului adipos + muşchilor (secundar deficitului de insulină)
cetonuria adesea prezentă la tineri & poate progresa până la cetoacidoză – dacă aceste simptome precoce NU sunt recunoscute & tratate
zi
DEBUT SUBACUT
n
O
copiii & adulţii tineri se prezintă adesea cu un istoric de 2-6 săptămâni a triadei simptomelor clasice:
debutul clinic poate fi prelungit pe parcursul a câteva luni / ani în special la persoanele în vârstă setea + poliuria + pierderea în greutate sunt de obicei prezente – dar individul se poate plânge şi de alte simptome precum lipsa de energie / tulburări de vedere (datorită modificărilor de refracţie provocate de glicemie) / prurit vulvar / balanită din cauza infecţiei cu Candida
COMPLICAȚIILE CA MODALITATE DE PREZENTARE o
infecţii tegumentare stafilococice
o
retinopatie remarcată în timpul unei vizite la optician
o
polineuropatie care provoacă furnicături & amorţeală la nivelul picioarelor
Re
o
disfuncţie erectilă
o
boală arterială care duce la IM / gangrenă periferică
DIABET ASIMPTOMATIC
se estimează că ≈ jumătate din persoanele cu DZ NU îşi cunosc starea această proporţie variază în întreaga lume – de la 1/3 în ţările cu venituri mari la ¾ în unele ţări cu venituri mici în consecinţă până la 1/3 din diagnostice sunt făcute ca o constatare incidentală & mai multe ţări au introdus programe de screening pentru identificarea celor cu diabet asimptomatic nediagnosticat
DIAGNOSTIC & INVESTIGAȚII
dacă glicemia în orice moment al zilei (sau la 2h în cadrul testului de toleranţă la glucoză) este ≥ 11,1 mmol/l (200 mg/dl)
o
HbA1c este ≥ 48 mmol/mol (6,5%)
în prezenţa simptomelor este nevoie de un singur test biochimic pentru stabilirea diagnosticului în absenţa simptomelor clare sunt necesare 2 teste anormale ale glicemiei / HbA1c criteriile de diagnostic recunosc alte 2 categorii de concentraţii anormale de glucoză glicemia bazală modificată (GBM)
↓ tolerenţei la glucoză (STG)
* nci GBM & nici STG NU sunt entităţi clinice propriu-zise – dar identifică persoanele cu risc ↑ de a dezvolta diabet & boli CV
n
o
O
zi
odată luat în considerare diabetul este uşor de diagnosticat diagnosticul poate fi stabilit printr-o măsurare de laborator a glicemiei plasmatice bazale sau / a jeun (GB) / a glicemiei în orice moment al zilei / a unei glicemii la 2h după un test de toleranţă orală cu 75g de glucoză (TTGO) folosirea hemoglobinei glicate HbA1c este o analiză care reflectă concentraţiile de glucoză sanguină a unei persoane pe mai multe săptămâni & este utilizată pt a orienta deciziile de tratament diabetul poate fi diagnosticat o dacă glicemia bazală ≥ 7,0 mmol/l (126 mg/dl)
↓ toleranţei la glucoză poate fi diagnosticată doar cu un test de toleranţă la glucoză & este grevată de reproductibilitatea limitată a valorii la 2h glicemia bazală modificată glicemie în condiţii de repaus alimentar cuprinsă între 6,1-6,9 mmol/l (110-126 mg/dl) & are avantajul practic de a evita necesitatea unui test de toleranţă la glucoză glicozuria NU poate fi utilizată pentru diagnosticul diabetului – dar prezenţa ei necesită investigaţii suplimentare (este mai frecventă la persoanele în vârstă – care au un prag renal modificat pentru glucoză) & poate să apară în glicozuria renală familială (o tulburare monogenică care afectează funcţia co-transportorului de sodiu-glucoză (SGLT2) & se întâlneşte la ≈ 1:400 din populaţie)
Re
ALTE INVESTIGAȚII
NU sunt necesare alte teste pentru a diagnostica diabetul – dar măsurarea auto-anticorpilor + peptidului C + insulinei poate ajuta la determinarea tipului de diabet peptidul C poate fi măsurat în sânge / urină & este prezent adesea când diabetul de tip 1 este diagnosticat - dar dispare cu timpul & este o investigaţie mai utilă la persoanele cu o durată a diabetului > 5 ani alte investigaţii de rutină includ testarea urinei pt proteine + hemograma completă + ureea şi electroliţii + evaluări biochimice hepatice + măsurarea lipidelor random (ultimul test este util pt a exclude hiperlipidemia asociată & dacă este modificat ar trebui repetat în condiţii bazale – după ce diabetul a fost controlat)
PREVENȚIA DIABETULUI DE TIP 2
o ↓ dramatică a incidenţei diabetului cu debut la vârsta adultă a fost documentată în timpul celui de-al doilea război mondial – când alimentele erau puţine mai recent – studiile clinice la persoanele cu STG au arătat că este posibilă prevenirea / cel puţin întârzierea dezvoltării diabetului de tip 2 prin stilul de viaţă ± prin intervenţii farmacologice intervenţiile asupra stilului de viaţă au drept scop ↓ greutăţii corporale & aportului de grăsimi (în special grăsimile saturate) – concomitent cu ↑ aportului de fibre alimentare + activitate fizică moderată de ≈ 30 de minute pe zi mai multe medicamente – inclusiv metformin & orlistat ↓ incidenţa diabetului – dar acestea sunt mai puţin eficiente decât schimbarea stilului de viaţă & ar trebui rezervate celor care NU îşi pot schimba stilul de viaţă / a căror glicemie continuă să ↑ în ciuda schimbării stilului de viaţă chirurgia bariatrică pentru tratarea obezităţii morbide poate normaliza glicemia ↑ – efectul asupra glucozei precede ↓ în greutate
n
TRATAMENT – DIABET OBIECTIVE TERAPEUTICE
tratamentul simptomelor hiperglicemiei
O
pt majoritatea persoanelor diabetul este o afecţiune care va persista pe tot parcursul vieţii cele 4 obiective ale controlului & tratamentului diabetului sunt prevenirea urgenţelor diabetice ameninţătoare de viaţă – cum ar fi cetoacidoza diabetică & hipoglicemia cu un tratament eficient al acestora atunci când apar
zi
minimizarea complicaţiilor pe termen lung – prin screening & controlul eficient al hiperglicemiei + al altor factori de risc CV evitarea reacţiilor adverse iatrogene – cum ar fi hipoglicemia
de obicei persoanele cu DZ NU prezintă frecvent urgenţe care pun viaţa în pericol (incidenţa cetoacidozei diabetice este de ≈ 2 episoade la 100 de persoane-ani – în timp ce rata hipoglicemiei severe este ≈ 2,5 evenimente pe persoană-an) & simptomele hiperglicemiei sunt uşor de tratat cele mai multe discuţii cu privire la gestionarea diabetului se referă la menţinerea unui control bun al diabetului – pt a preveni complicaţiile pe termen lung (puse în balanţă cu evenimentele adverse pe termen scurt asociate tratamentului) hiperglicemia determină complicaţii microvasculare & impactul ameliorării controlului glicemiei asupra complicaţiilor vaselor mici (precum retinopatia & nefropatia) a fost demonstrat convingător
Re
deşi există o asociere între glicemie & afectarea vaselor mari (care se extinde şi în domeniul glicemiilor normale în populaţia generală – fără a exista o valoare limită de la care ↓ riscul) beneficiile ↓ hiperglicemiei sunt mai puţin clare la cei cu boli macrovasculare diabetul afectează metabolismul carbohidraţilor + metabolismul lipidelor & proteinelor persoanele cu diabet au adesea şi alţi factori de risc CV dislipidemia + HTA + obezitate – aceşti FR pot juca un rol mai important decât hiperglicemia studiile DCCT & UKPDS au arătat o ↓ a evenimentelor CV în perioada de urmărire post-studiu în grupurile cu tratament intensiv – ceea ce sugerează că prin controlul precoce al hiperglicemiei se poate îmbunătăţi riscul pe termen lung pentru bolile CV cele mai multe ghiduri susţin ţinte ale HbAlc 48 mmol/mol - 58 mmol/mol (6,5-7,5%) – dar întrucât beneficiile & riscurile unui bun control glicemie diferă între persoanele cu diabet ţintele glicemice concrete ar trebui să fie determinate pt fiecare persoană în parte – ţinând cont de factorii prezentaţi & trebuie stabilite obiective realiste cu fiecare persoană (luând în considerare ceea ce este posibil de realizat) (* acest lucru se aplică în special persoanelor în vârstă & celor cu prognostic limitat !!!)
CONTROL GLICEMIC STRICT o fără hipoglicemii
CONTROL GLICEMIC MAI PUȚIN STRICT o istoric de hipoglicemie serveră
o
complexitate ↓ / mai puține medicamente
o
povară ↑ a tratamentului
o
doar optimizarea stilului de viață / metformin
o
durata lungă a bolii
o
durata scurtă a diabetului
o
durata de viață limitată
o
speranța de viață ↑
o
comorbidități importante
o
fără boli CV
o
boli CV
ROLUL EDUCAȚIEI
dieta joacă un rol cheie în tratamentul & îngrijirea clinică a tuturor persoanelor cu diabet persoanele ar trebui încurajate să consume mai multe legume + fructe + cereale integrale + peşte + nuci + legume & să ↓ consumul de carne roşie și procesată + carbohidraţi rafinaţi + băuturi îndulcite cu zahăr la persoanele fără diabet cantitatea de insulină produsă este dependentă de glucidele consumate pt a optimiza controlul glicemiei persoanele cu diabet trebuie să-şi adapteze doza de insulină la carbohidraţii consumaţi & de aceea este important să fie învăţaţi cum să numere carbohidrații glicemia maximă postprandială variază în funcţie de tipul de carbohidraţi alimentele cu un index glicemic ↓ sunt recomandate pt a preveni modificările rapide ale glicemiei plasmatice
ACTIVITATE FIZICĂ
niciun tratament pentru diabet NU este complet fără exerciţii fizice deoarece activitatea fizică
Re
n
DIETĂ
O
deoarece răspunderea pentru controlul diabetului este atribuită persoanei cu diabet este esenţial ca individul să fie dotat cu abilităţile pentru realizarea aceastei sarcini persoanele cu diabet trebuie să înţeleagă riscurile diabetului & potenţialele beneficii ale controlului glicemiei + a altor măsuri cum ar fi menţinerea unei greutăţi ↓ + oprirea fumatului + îngrijirea picioarelor
zi
are beneficii clare – inclusiv îmbunătăţirea stării de antrenament + ↓ necesarului de insulină + un control al glicemiei mai bun + un risc CV mai mic + o speranţă de viaţă mai mare persoanele cu diabet ar trebui să fie sfătuite să facă cel puţin 150 de minute de exerciţii aerobice & antrenament de rezistenţă pe săptămână – distribuite pe o perioadă de cel puţin 3 zile persoanele cu DZ tip 1 trebuie să fie informate că activitatea fizică poate ↓ necesarul de insulină & poate duce la niveluri variabile ale glicemiei în timpul + imediat după exerciţiu & un risc ulterior de hipoglicemie severă
FUMAT poate afecta negativ controlul glicemiei & ↑ riscului unor afecţiuni medicale – astfel încât personalul medical ar trebui să încurajeze persoanele care fumează să renunţe INSULINĂ
înainte de descoperirea insulinei în 1921 speranţa de viaţă a persoanelor cu DZ tip 1 era de numai 3-4 luni – majoritatea decedau din cauza cetoacidozei diabetice, dar supravieţuirea pe parcursul a câtorva ani era posibilă prin urmarea unor diete cu aproximativ 500-700 calorii/zi (calitatea vieţii acestor persoane era precară & decedau prin întreruperea dietei / prin înfometare) descoperirea insulinei unul dintre cele mai mari progrese medicale ale secolului al XX-lea – deoarece vieţile a milioanelor de persoane cu diabet au fost salvate prin această descoperire indicații insulină întotdeauna la persoanele cu DZ tip 1 & este adesea necesară la cei cu DZ tip 2 – pe măsură ce boala progresează filosofia insulinoterapiei este de a imita secreţia fiziologică normală a insulinei cât mai apropiat posibil aceasta implică utilizarea insulinei cu durată lungă de acţiune pt a reproduce secreţia bazală a insulinei + a insulinei cu durată scurtă de acţiune – pt a acoperi mesele
INSULINE CU ACȚIUNE SCURTĂ
n
O
INSULINE CU DURATĂ INTERMEDIARĂ & LUNGĂ DE ACȚIUNE
zi
insulina umană solubilă este absorbită lent – atingând un vârf la 60-90 minute după injecţia subcutanată & acţiunea sa tinde să persiste după mese – predispunând la hipoglicemie absorbţia este întârziată deoarece insulina solubilă formează hexameri stabili (6 molecule de insulină în jurul unui nucleu de zinc) – care trebuie să se disocieze în monomeri / dimeri înainte de a putea intra în circulaţie (această întârziere este incomodă pentru persoanele cu diabet – deoarece insulina trebuie injectată cu 20-30 minute înainte de masă - ceea ce deseori NU este posibil analogii de insulină cu acţiune scurtă (lispro + aspart + glulizina) au fost concepuţi să disocieze mai rapid după injectare – fără a se modifica efectul biologic (aceștia intră & dispar din circulaţie mai rapid decât insulina solubilă) a fost dezvoltată o formulă mai nouă de insulină aspart care disociază & intră în circulaţie şi mai rapid utilizarea analogilor de insulină cu acţiune scurtă la persoanele cu DZ tip 1 ↓ episoadele hipoglicemice totale + nocturne & îmbunătăţeşte controlul glicemie – după cum arată glicemiile postprandiale + HbA1c beneficiile la persoanele cu diabet tip 2 sunt mai reduse – dar analogii de insulină cu acţiune scurtă par să ofere un control mai bun al HbA1c & al glicemiei postprandiale decât insulina umană solubilă
acţiunea insulinei umane poate fi prelungită prin adăugarea de zinc / protamină forma cea mai utilizată era NPH / insulina izofan – dar utilizarea acesteia s-a ↓ din cauza variabilităţii de la o injecţie la alta & nevoii de a resuspenda insulina înainte de injectare & a vârfului de acţiune (care apare în general la mijlocul nopţii) analogii de insulină cu durată lungă de acţiune au fost dezvoltaţi pt a întârzia absorbţia & a prelungi durata de acţiune insulina glargin se găseşte sub formă solubilă & uşor acidă (pH 4) în flacon – dar precipită la pH subcutanat (prelungindu-şi astfel durata de acţiune) insulina detemir + insulina degludec au ataşat un acid gras care se leagă de albumina serică & disocierea lentă de starea legată prelungeşte durata acţiunii
Re
în cazul insulinei degludec ea formează lanţuri lungi multihexamer la locul injectării – care disociază foarte lent analogii de insulină cu durată lungă de acţiune au risc mai mic de producere a hipoglicemiei la persoanele cu DZ tip 1 / tip 2 – în special în timpul nopţii deoarece analogii de insulină sunt mai scumpi decât insulina NPH NICE recomandă în cazul DZ tip 2 ca analogii de insulină să fie rezervaţi persoanelor care NU răspund bine la tratament cu insulina NPH
CONCENTRAȚIA PREPARATELOR DE INSULINĂ
majoritatea preparatelor de insulină sunt formulate sub formă de 100 unităţi/ml – dar sunt disponibile mai multe forme concentrate de exemplu insulina glargin este disponibilă ca U300 (300 unităţi/ml) insulina degludec este disponibilă în 2 concentraţii 100 & 200 unităţi/ml dispozitivele pentru administrarea acestor insuline (stilourile / penurile de insulină) indică nr de unităţi de insulină care sunt administrate – dar există un pericol semnificativ de supradozare dacă insulina este extrasă din stilou & administrată folosind o seringă de insulină (au fost emise o serie de avertismente pentru a preveni această practică) unele persoane cu diabet se confruntă cu rezistenţă severă la insulină & necesită doze mari de insulină insulina U500 este disponibilă – permiţându-le să injecteze aceeaşi doză de insulină într-o cincime din volumul obişnuit există sindroame rare de rezistenţă la insulină – dar majoritatea cazurilor NU au o explicaţie rezistenţa la insulină asociată cu anticorpii îndreptaţi împotriva receptorului de insulină a fost raportată la persoanele cu acanthosis nigricans
REGIMURI DE INSULINĂ REGIM BAZAL-BOLUS
un amestec de insulină cu durată scurtă & cu durată lungă de acţiune este injectat înainte de micul dejun & cină există o serie de preparate de insulină premixată – dar este posibilă şi auto-amestecarea insulinelor acest regim este utilizat mai frecvent la persoanele cu DZ tip 2 – dar poate fi utilizat şi la persoanele cu DZ tip 1 (atunci când NU este posibil să se administreze 4 injecţii pe zi) principalul dezavantaj al acestui regim este lipsa unui bolus pt ora prânzului & niveluri bazale mai mari între mese – care ↑ riscul de hipoglicemie
REGIMURI DE INSULINĂ BAZALĂ & BAZAL-PLUS
n
O
REGIM DE INSULINĂ PREMIXATĂ DE 2 ORI PE ZI
zi
regimul bazal-bolus presupune administrarea concomitentă de insulină cu durată scurtă & lungă de acţiune – insulina cu durată lungă de acţiune este injectată de 1-2 ori pe zi pentru a furniza insulinizarea de fond (bazală) + pt a menţine glicemia în limite normale în perioadele de post && insulina cu durată scurtă de acţiune este administrată cu puţin timp înainte de masă sub formă de bolus – pt a controla glicemia postprandială (acest regim imită cel mai îndeaproape fiziologia normală a insulinei & este mai flexibil decât alte regimuri – deoarece fiecare injecţie poate fi ajustată individual) TRATAMENTUL DE PRIMĂ ALEGERE PT PERSOANELE CU DZ TIP 1 – DAR ESTE DIN CE ÎN CE MAI UTILIZAT LA PERSOANELE CU DZ TIP 2 principalul dezavantaj al unui regim bazal-bolus este nr de injecții
deoarece persoanele cu DZ tip 2 au prezervată într-o anumită măsură capacitatea de a produce insulină poate fi posibilă utilizarea unui regim de insulină mai puţin intens utilizarea insulinei bazale cu acţiune lungă noaptea + alte tratamente non-insulinice în timpul zilei este iniţial la fel de eficientă ca şi regimurile de insulină cu mai multe administrări & este mai puţin probabil să promoveze ↑ în greutate adăugarea insulinei la masă poate deveni necesară pt controlul hiperglicemiei postprandiale
Re
ADMINISTRAREA INSULINEI
insulina se administrează subcutanat – prin injecţie intermitentă / prin pompe de insulină (PCIS) locurile obişnuite de injectare partea anterioară & superioară a coapsei + peretele abdominal + fesele & părţile exterioare ale braţelor pompele de insulină dispozitive mici care infuzează continuu insulina în ţesutul subcutanat terapia cu pompă la persoanele cu DZ tip 1 îmbunătăţeşte controlul glicemiei + ↓ hipoglicemiile + ↑ calitatea vieţii în comparaţie cu administrarea insulinei prin injecţii subcutanate multiple dezavantajele terapiei cu pompă inconvenientul de a fi ataşată de un dispozitiv + infecţii ale pielii + riscul de cetoacidoză în cazul în care fluxul de insulină este întrerupt (deoarece NU există o rezervă de insulină bazală injectată) + costul
LIPOHIPERTROFIE & LIPOATROFIE
nodulii grăsoşi (lipohipertrofie) pot apărea în urma suprautilizării unui singur loc de injecţie – la administrarea oricărui tip de insulină răspunsurile alergice locale apar uneori devreme în cursul terapiei & de obicei se rezolvă spontan deoarece insulina modernă este foarte purificată alergia la insulină este rară – cu toate acestea se pot forma complexe de imunoglobuline G împotriva insulinei care pot produce atrofia locală a ţesutului adipos (lipoatrofie) pe lângă faptul că sunt inestetice lipohipertrofia + lipoatrofia interferează cu absorbţia insulinei – compromiţând astfel profilul de acţiune al insulinei răspunsurile alergice generalizate & abcesele la locul injecţiei extrem de rare
INSULINA INHALATORIE
prima insulină inhalatorie a fost retrasă de pe piaţă în 2007 – din cauza cererii clinice limitate & îngrijorării legate de cancerul pulmonar FDA a aprobat o nouă formulare (Afrezza) în iulie 2014
PROVOCĂRILE TERAPIEI CU INSULINĂ
O
n
deşi insulina & mijloacele de administrare ale insulinei continuă să se îmbunătăţească – atingerea unui control glicemic optim este extrem de dificilă pentru persoanele cu diabet din mai multe motive indicele terapeutic al insulinei este ↓ ceea ce înseamnă că atunci când este administrată prea puţină insulină – glicemiile ↑ în afara limitelor normale & în timp ce dacă se administrează prea multă insulină – glicemiile se vor încadra în intervalul de hipoglicemie necesarul de insulină este foarte variabil de la o persoană la alta & variază la acelaşi individ într-o zi & între zile
la persoanele fără diabet insulina este secretată direct în circulaţia portală & ajunge la ficat în concentraţie mare – unde 50% este degradată prin fenomenul primului pasaj hepatic // în schimb insulina injectată subcutanat trece în circulaţia sistemică & persoanele tratate cu insulină au niveluri inferioare de insulină portală + niveluri sistemice mai ↑ în raport cu fiziologia normală
insulina administrată subcutanat necesită mai mult timp pentru a intra in circulaţie & a atinge nivelurile plasmatice maxime & iese din circulaţie mai lent
absorbţia insulinei subcutanate în circulaţie este variabilă de la o injecţie la alta
nivelurile de insulină bazală se adaptează la nevoile metabolice ale persoanelor fără diabet – dar vârfurile & ↓ concentraţiei insulinei injectate produc modificări ale controlului metabolic la cei cu diabet
în mod ideal – bolusurile de insulină trebuie ajustate la conţinutul de carbohidraţi al mesei
numărarea carbohidraţilor este dificilă – deoarece pe multe alimente NU este specificat conţinutul de carbohidraţi
NU este întotdeauna posibil să se determine cât de mult se va mânca – deoarece apetitul se poate schimba
zi
Re
rata de absorbţie a glucozei este afectată de indicele glicemic & de cantitatea de proteine + grăsimi din mâncare
calcularea dozei adecvate de insulină necesită abilităţi matematice avansate
NU există vacanţă în viaţa cu diabet – o persoană care utilizează un regim de insulină bazal-bolus va trebui să se injecteze de ≈ 1.500 de ori pe an
administrarea unei doze prea mari de insulină determină hipoglicemie – ceea ce este neplăcut & adesea jenant
stilourile / dispozitivele de administrare ale insulinei se pot defecta
este extrem de important ca persoanele cu diabet să fie instruite să îşi folosească insulina în mod eficient şi sigur – iar acest lucru reprezintă o componentă centrală a educaţiei în autogestionarea diabetului pe măsură ce necesarul lor de insulină se schimbă persoanele cu diabet ar trebui încurajate să îşi ajusteze dozele de insulină pt a menţine valorile glicemiei 4-7 mmol/l (70-126 mg/dl) înainte de masă & 4-10 mmol/l (70-180 mg/dl) după mese – presupunând că acest lucru poate fi obţinut fără hipoglicemii erorile de prescriere a insulinei – cu consecinţe potenţial fatale una dintre cele mai frecvente cauze ale complicaţiilor iatrogene GHID DE ADJUSTARE A DOZELOR DE INSULINĂ ÎN FUNCȚIE DE REZ. GLICEMIILOR TIMPUL
GLICEMIE PERSISTENT ↑
GLICEMIE PERSISTENT ↓
ÎNAINTE DE MICUL DEJUN
↑ dozei cu durată lungă de acțiune / premixată – adm. seara
↓ dozei cu durată lungă de acțiune / premixată – adm. seara
ÎNAINTE DE PRÂNZ
↑ dozei cu durată scurtă de acțiune / premixată – adm. dimineața
↓ dozei cu durată lungă de acțiune / premixată – adm. dimineața/o gustare la mijlocul dimineții
ÎNAINTE DE CINĂ
↑ dozei cu durată scurtă de acțiune / premixată de dimineață / a dozei cu acțiune scurtă adm. la prânz
↓ dozei cu durată lungă de acțiune / premixată adm. dimineața / a dozei cu acțiune scurtă adm. la prânz/după o gustare la mijlocul dup-amiezii
ÎNAINTE DE CULCARE
↑ dozei cu durată scurtă de acțiune / premixată – adm. la cină
↓ dozei cu durată lungă de acțiune / premixată – adm. la cină
4. dispozitivul potrivit 5. calea potrivită 6. timpul potrivit HIPOGLICEMIE
O
3. doza potrivită
zi
2. insulina potrivită
Re
1. persoana potrivită
n
CEI 6 PAȘI SPRE ADMINISTREA ÎN SIGURANȚĂ A INSULINEI
hipoglicemia (nivelul ↓ al glucozei în sânge) CEL MAI FRECVENT EFECT SECUNDAR AL INSULINOTERAPIEI & PRINCIPALA LIMITARE A ATINGERII OBIECTIVELOR GLICEMICE PRIN TRATAMENTUL CU INSULINĂ HIPOGLICEMIE SEMNIFICATIVĂ glicemie < 3 mmol/l (54 mg/dl) – dar orice valoare < 4 mmol/l (70 mg/dl) reprezintă o VALOARE DE ALERTĂ care necesită tratament HIPOGLICEMIE SEVERĂ hipoglicemia pt care pacientul necesită ajutor din partea altei persoane pentru recuperare majoritatea persoanelor tratate cu insulină vor experimenta mai multe episoade de hipoglicemie simptomatică pe săptămână & 1-2 episoare severe pe an
MAI FRECVENTĂ LA PERSOANE CU DZ TIP1 – unde există un deficit absolut de insulină & la cei cu o durată mai lungă a bolii apare mai frecvent la copiii mici & la cei care încearcă să obţină un control glicemie strict hipoglicemia afectează foarte mult calitatea vieţii & induce frică + anxietate la persoanele cu DZ + familiei acestora + celor care îi au în grijă HIPOGLICEMIA NOCTURNĂ poate fi deosebit de periculoasă hipoglicemia este asociată cu o serie de consecinţe medicale pe termen lung – inclusiv evenimente CV & căderi apare când se injectează mai multă insulină decât este nevoie obiceiurile alimentare neregulate + exerciţiul fizic neprogramat + excesul de alcool pot precipita episoadele hipoglicemice – dar erorile de administrare ale insulinei & variaţia absorbţiei acesteia de la locul de injectare (de exemplu ca urmare a lipohipertrofiei) de asemenea cauze importante momentele cu cel mai mare risc înainte de mese + în timpul nopţii + în timpul &după exerciţii fizice mecanismele care previn instalarea hipoglicemiei sunt compromise din cauza funcţiei anormale a celulelor insulare / a unei secreţii defectuoase a hormonilor de contrareglare acţiunea insulinei după administrarea injecţiei NU poate fi oprită – iar secreţia de glucagon este afectată datorită nivelului ↓ de insulină intra-insulară chiar și a treia linie de apărare – cea a hormonilor de contrareglare & a altor răspunsuri ale SNS la hipoglicemie poate deveni ↓ la persoanele cu diabet cu durată lungă de evoluţie a bolii / cu hipoglicemie recurentă
SIMPTOME & SEMNE SIMPTOME ACUTE
o
senzație de căldură
o
tremurături
o
anxietate
o
palpitații
o
paloare
NEUROGLICOPENICE o
tulburări de vorbire & de comportament
o
↓ capacității de concentrare
o
amețeală
o
apatie
o
moleșeală
o
hemiplegie
o
comă
o
deces (rareori)
MEDICALE
↑ riscului de cădere
n
parestezii
O
o
zi
AUTONOME o transpirații
Re
↑ riscului de IM - ↑ trombozelor & instabilitatea plăcilor aterosclerotice & aritmii cardiace
↑ riscului de spitalizare
↑ riscului de moarte subită
PSIHOLOGICE
↓ calității vieții
stânjeneală
frică de hipoglicemie - ↓ medicației pe evitarea ep. ulterioare & HbA1c mai ↑
FINANCIARE
↓ performanței profesionale
↑ cheltuielilor personale
↑ costurilor medicale – vizite suplimentare & testare glicemică mai frecvent
de obicei – simptomele autonome se dezvoltă înainte de afectarea cognitivă important dpdv clinic – deoarece aceste simptome alertează individul asupra hipoglicemiei & îl det. să ia măsuri corective în diabetul de lungă durată / după ep. repetate de hipoglicemie simptomele autonome apar doar la niveluri ale glicemiei sub pragul pt simptomele neuroglicopenice (când apare acest lucru – conștientizarea hipoglicemiei ete afectată & persoana are risc ↑ de hipoglicemie severă)
TRATAMENT
n
O
TRATAMENTE ORALE NON-INSULINICE – PENTRU DZ TIP 2
spre deosebire de DZ tip 1 pt DZ tip 2 există tratamente farmacologice alternative – atunci când modificările dietetice & ale stilului de viață NU aduc glicemiile în intervalul țintă aceste tratamente sunt adjuvante & NU alternative la optimizarea stilului de viață
BIGUANIDE – METFORMIN
zi
hipoglicemia este o urgenţă medicală care necesită tratament imediat cu 15-20g glucoză orală – acest lucru trebuie repetat după 15 minute dacă concentraţia de glucoză nu a ↑ peste 4 mmol/l (70 mg/dl) glucoza poate fi administrată ca lichid / aliment solid care conţine carbohidraţi cu acţiune rapidă – cum ar fi tablete de glucoză / dulciuri cu zahăr (jeleuri) diagnosticul de hipoglicemie severă care determină confuzie / comă se face pe criterii clinice – susţinute de un test de glicemie plasmatică multe persoane cu diabet poartă un card / o brăţară / un colier – indicând că au diabet & acestea trebuie căutate la pacienţii inconştienţi tratamentul este glucagon administrat i.m. / soluţie de glucoză IV glucagonul acţionează prin mobilizarea glicogenului hepatic & funcţionează aproape la fel de rapid ca glucoza – administrarea este simplă & poate fi făcută şi acasă de către aparţinători (NU funcţionează atunci când nivelul glicogenului hepatic este ↓) odată ce pacientul îşi revine – ar trebui să consume carbohidraţi cu acţiune mai lungă pt a-şi reînnoi rezervele de glicogen după tratarea evenimentului acut este important să se stabilească cauza hipoglicemiei – pt a încerca să se prevină episoadele viitoare
metforminul este în prezent singura biguanidă disponibilă
Re
MECANISM DE ACȚIUNE
mecanismul precis de acţiune al metforminului rămâne neclar dar poate implica activarea enzimei adenozin monofosfat (AMP) kinază – care reglează metabolismul energetic celular metforminul ↓ rata de gluconeogeneză & producţia hepatică de glucoză și ↑ creşte sensibilitatea la insulină (NU afectează secreţia de insulină & NU induce hipoglicemie & NU predispune la creştere în greutate) ++ poate suprima pofta de mâncare & stabilizează greutatea
EXEMPLE DE MEDICAMENTE NON-INSULINICE UTILIZATE PT TRATAMENTUL DIABETULUI CLASA DE MEDICAMENTE
EXEMPLE
BIGUANIDE
Metformin
SULFONILUREE
Gliclazid Glimepirid Glicenclamid Glipizid Tombutamid
MEGLITINIDE
Repaglinidă Neteglinidă
TIAZOLINDINDIONE
Pioglitazonă
INHIBITORI DE DPP-4
Sitagliptină Saxagliptină Linagliptină Alogliptină Vlidagliptină
INHIBITORI SGLT-2
Dapagliflozin Empagliflozin Canagliflozin
INHIBITORI DE ALFA-GLUCOXIDAZĂ
Vogliboză Acarboză Miglitol
UTILIZARE CLINICĂ
metforminul este tratamentul cel mai bine validat pentru tratamentul DZ tip 2 & apare ca agent farmacologic de I linie în toate ghidurile referitoare la tratamentul DZ tip 2 metforminul poate fi administrat în combinaţie cu toate celelalte tratamente orale pentru diabet & cu agonişti ai receptorului peptidei-1 glucagon-like (GLP-1) / insulină ↓ glicemia plasmatică în condiţii bazale cu 2-4 mmol/l (36-72 mg/dl) – ceea ce corespunde unei ↓ a HbA1c de 11-22 mmol/mol (1-2%)
SULFONILUREE MECANISM DE ACȚIUNE
sulfonilureele acţionează asupra celulelor β pentru a induce secreţia de insulină
Liraglutidă Lixisenatidă Exenatidă Semaglutidă Albiglutidă Dulaglutidă
O
AGONIȘTI DE RECEPTOR DE GLP-1
zi
efectele nedorite includ reacţii adverse GI (10-20%) – cum ar fi anorexie + greaţă + disconfort abdominal + diaree efectele pot fi atenuate începând tratamentul cu doza mică & ↑ treptat până la obţinerea efectului terapeutic dorit preparatele cu eliberare lentă ale metforminului par să fie mai bine tolerate CI la cei cu afectare renală & IC & insuf. hepatică – din cauza riscului de acidoză lactică + NU trebuie inițiat la persoanele cu RFGe < 45 ml/min/1,73m2 & ar trebui oprit dacă RFGe ↓ sub 30 ml/min/1,73m2 metforminul trebuie oprit înainte de administrarea intravasculară a substanţei iodate de contrast – din cauza riscului de insuficienţă renală + acidoză lactică ulterioară tratamentul poate fi reluat după 48h după investigaţie – în cazul în care nu s-a înregistrat deteriorarea funcţiei renale (în mod similar – metforminul trebuie oprit temporar în timpul intervenţiilor chirurgicale / în timpul altor boli intercurente care pot afecta clearance-ul lactatului) metforminul trebuie evitat la persoanele cu antecedente de abuz de alcool & ↓ absorbţia GI a vit. B12 – dar produce RAR anemie
Re
n
EFECTE ADVERSE
sunt ineficiente la persoanele fără o masă de celule β funcţionale & prin urmare NU au niciun efect la persoanele cu DZ tip 1 sulfonilureele se leagă de receptorul sulfonilureei de pe membrana celulelor β care închide canalele de potasiu ATP-dependente & blochează efluxul de potasiu depolarizarea rezultată favorizează influxul de Ca & stimulează eliberarea de insulină
UTILIZARE CLINICĂ
majoritatea ghidurilor clinice recomandă utilizarea sulfonilureelor ca agenţi alternativi de I linie – în cazul în care metforminul este CI / NU este tolerat ca monoterapie sulfonilureele ↓ glicemia bazală cu 2-4 mmol/l (36-72 mg/dl) – ceea ce corespunde unei ↓ a HbA1c cu 11-22 mmol/mol (1-2%)d deşi reprezentanţii acestei clase sunt mai eficienţi decât mulţi alţi agenţi orali pe termen scurt (1-3 ani) efectul se reduce pe măsură ce masa celulelor ↓ sulfonilureele pot fi utilizate în combinaţie cu alţi agenţi antidiabetici orali / insulină bazală – deşi sunt de obicei oprite atunci când se iniţiază insulina prandială
EFECTE ADVERSE
↑ ponderală (de obicei 1-4 kg) + hipoglicemia cele mai frecvente reacţii adverse hipoglicemia afectează ≈ 1/5 dintre cei care iau medicamentul – dar hipoglicemia severă este neobişnuită riscul de hipoglicemie este ↑ la sulfonilureele cu acţiune mai lungă + aport excesiv de alcool + vârstă înaintată + în timpul infecţiilor intercurente hipoglicemia severă indusă de sulfoniluree trebuie supravegheată în spital timp de 48h & tratată cu administrarea de glucoză – până la eliminarea medicamentului din circulaţie sulfonilureele trebuie utilizate cu grijă la persoanele cu boală hepatică / renală
MEGLITINIDE / INSULINOSECRETAGOGE POST-PRANDIALE
agenți cu acțiune scurtă promovează secreția de insulină – ca răspuns la mese
ca sulfonilureele – meglitinidele acţionează prin închiderea canalului K+-ATP în celulele β sunt metabolizaţi rapid & au o durată scurtă de acţiune - < 3h acestea au fost concepute pt a restabili eliberarea de insulină în faza post-prandială precoce – fără stimulare prelungită în perioadele ulterioare de post
EFECTE ADVERSE
hipoglicemia + ↑ în greutate cele mai frecvente efecte adverse – dar acestea sunt mai puțin severe decât în cazul sulfonilureelor
TIAZOLIDINDIONE / GLITAZONE
zi
pot fi utilizate pentru a trata persoanele cu hiperglicemie post-prandială – cu nivel normal al glucozei bazale & pot fi utile la persoanele în vârstă + fragile – unde este imperioasă evitarea hipoglicemiei cu toate acestea – meglitinidele sunt mai puţin eficiente decât alte medicamente & rolul lor în gestionarea diabetului NU este bine stabilit
Re
O
UTILIZARE CLINICĂ
n
MECANISM DE ACȚIUNE
au fost lansate 3 tiazolidindione – dar troglitazona a fost retrasă din cauza toxicităţii hepatice & rosiglitazona a fost retrasă / restricţionată din cauza îngrijorărilor legate de siguranţa CV în multe ţări – pioglitazona este singura tiazolidindionă disponibilă
MECANISM DE ACȚIUNE
tiazolidindionele ↓ rezistenţa la insulină prin interacţiunea cu receptorul PPAR-y – un receptor nuclear care reglează un nr mare de gene (inclusiv pe cele implicate în metabolismul lipidelor & acţiunea insulinei) paradoxul prin care metabolismul glucozei este influenţat de către un medicament care se leagă de receptorii nucleari care se găsesc în principal în celulele adipoase nu este încă înţeles pe deplin – o ipoteză este că aceste medicamente acţionează indirect prin intermediul ciclului glucoză-acizi graşi, ↓ nivelul de acizi graşi liberi & promovând astfel consumul de glucoză în muşchi acestea ↓ producţia de glucoză hepatică – un efect care este sinergic cu cel al metforminului & îmbunătăţesc absorbţia periferică de glucoză la fel ca metforminul glitazonele potenţează efectul insulinei endogene / injectate
UTILIZARE CLINICĂ
tiazolidindionele pot fi utilizate ca monoterapie / în combinaţie cu alte medicamente antidiabetice – inclusiv insulina tiazolidindionele NU provoacă hipoglicemie utilizate în monoterapie – pioglitazona putând fi benefică în mod special persoanelor cu boala ficatului gras non-alcoolic (o comorbiditate frecventă a DZ tip 2 deoarece efectul asupra glucozei plasmatice este indirect poate dura până la 3 luni – până la atingerea efectul maxim al tiazolidindionelor
EFECTE ADVERSE
cel mai frecvent efect advers ↑ în greutate de 5-6 kg – iar pioglitazona poate provoca retenţie de fluide care poate precipita IC au fost raportate anemii uşoare + osteoporoză - care au avut ca rezultat fracturi osoase periferice
INHIBITORI DE DIPEPTIDIL-PEPTIDAZĂ-4 / GLIPTINE
una dintre cele 2 clase de medicamente care îmbunătățesc controlul glicemic prin ↑ ef. incretinic
inhibă enzima DPP4 – fapt care împiedică inactivarea rapidă a GLP-1 care la rândul său ↑ secreția de insulină & ↓ secreția de glucagon
inhibitorii DPP-4 au eficienţa cea mai bună dacă sunt utilizaţi în stadiile timpurii ale DZ tip 2 – când secreţia de insulină este relativ conservată sunt recomandate în prezent pentru a II-a linie de terapie – în combinaţie cu metforminul / o sulfoniluree deşi au efecte relativ modeste asupra ↓ glicemiei aceste medicamente sunt incluse în majoritatea ghidurilor de tratament ale DZ tip 2 – deoarece sunt bine tolerate inhibitorii DPP-4 NU favorizează ↑ în greutate + au risc ↓ de hipoglicemie & pot fi folosiţi în siguranţă la persoanele cu insuficienţă renală
zi
O
UTILIZARE CLINICĂ
greaţă & au fost rapoarte ocazional cazuri de pancreatită acută inhibitorii DPP-4 NU modifică incidenţa IM - dar saxagliptina poate ↑ riscul de IC
INHIBITORI AI TRANSPORTULUI DE SODIU-GLUCOZĂ 2 (FLOZINE)
Re
EFECTE ADVERSE
n
MECANISM DE ACȚIUNE
acestea ↓ greutatea corporală & îmbunătăţesc disfuncţia renală & reduc riscul de evenimente CV aterosclerotice + IC
MECANISM DE ACȚIUNE
inhibitorii SGLT2 ↓ pragul renal pentru glucoză - ↑ prin urmare excreţia urinară a glucozei acest lucru are ca efect eliminarea glucozei & caloriilor din circulaţie – ↓astfel nivelul glicemiei cu 7-13 mmol/mol (0,6-1,2%) & facilitând pierderea în greutate (≈2-4 kg în 6-12 luni) acestea modifică hemodinamica glomerulară – care poate sta la baza beneficiilor observate asupra funcţiei renale mecanismul exact prin care inhibitorii SGLT2 ↓ riscul de IM + AVC + moarte cardiovasculară + IC este incert – cu toate acestea au fost sugerate multe ipoteze - inclusiv o ↑ natriurezei – care duce la pierderea de lichide + mici reduceri ale TAS o
↑ producţiei de cetone – care acţionează ca un „combustibil"cardiac
o
vasodilataţie – prin blocarea sistemului renină-angiotensină
o
efecte directe asupra cordului
UTILIZARE CLINICĂ
inhibitorii SGLT2 pot fi folosiţi ca monoterapie – dar sunt utilizaţi mai frecvent în combinaţie cu oricare din celelalte medicamente antidiabetice această clasă a devenit rapid utilizată în practica clinică & bine poziţionată în ghidurile pentru DZ tip 2 – datorită beneficiilor lor cardiovasculare + a pierderii în greutate + a riscului ↓ de hipoglicemie efectul de ↓ a glicemiei depinde de o funcţie renală bună – dar beneficiile renoprotectoare sunt observate şi la persoanele cu RFGe mai ↓ - acest lucru duce la o extindere a utilizării acestora la persoanele cu RFGe ↓ inhibitorii SGLT2 sunt autorizaţi ca terapie adjuvantă pentru insulină în DZ tip 1 – în acest context inhibitorii SGLT2 conferă beneficii suplimentare prin ↓ HbA1c cu 5-6 mmol/mol (0,4 -0,5%) în ciuda dozelor zilnice totale ↓ de insulină + pierderii în greutate ↓ HbA1c nu ↑ riscul de hipoglicemie – dar implică un risc mai mare de cetoacidoză diabetică & infecţii fungice
EFECTE ADVERSE
n
cele mai frecvente efecte adverse candidoza genitală + deshidratarea reacţiile adverse mai rare includ cetoacidoza diabetică + gangrena Fournier + amputaţii ale membrelor inferioare cetoacidoza diabetică poate apărea la persoanele cu diagnostic de DZ tip 2 – în general aceste persoane au deficit de insulină & pot avea diabet tip 1 nerecunoscut
INHIBITORII ALFA-GLUCOXIDAZEI
MECANISM DE ACȚIUNE
inhibitorii alfa-glucozidazei împiedică acţiunea £-glucozidazei – ultima enzimă implicată în digestia carbohidraţilor & de descompunere a dizaharidelor în monozaharide (aceasta încetineşte absorbţia glucozei după ingestia de alimente & ↓ glicemia post-prandială
UTILIZARE CLINICĂ
zi
inhibitorii alfa-glucozidazei – precum acarboza medicamente create pt a ↓ absorbţia carbohidraţilor după ingestia de alimente
Re
O
deşi inhibitorii de £-glucozidază pot fi folosiţi ca monoterapie / în combinaţie cu oricare din celelalte medicamente antidiabetice NU sunt folosiţi pe scară largă din cauza eficacităţii limitate & a efectelor secundare GI
EFECTE ADVERSE
efectele secundare majore cele GI – includ flatulenţă + distensie abdominală + diaree (deoarece carbohidratii neabsorbiţi sunt fermentaţi în intestin)
ALTE TERAPII ORALE BROMOCRIPTINĂ CU ELIBERARE RAPIDĂ
ritmul circadian anormal este asociat cu dezvoltarea rezistentei la insulină & obezităţii & diabetului când se administrează la începutul zilei bromocriptina cu eliberare rapidă pare să reseteze ritmul circadian de secreţie a dopaminei hipotalamice & ↓ HbA1c cu 5-8 mmol/mol (0,50,7 %) fie ca monoterapie / fie în combinaţie cu alte medicamente antidiabetice (medicamentul este bine tolerat)
COLESEVALAM o răşină de legare a acizilor biliari - care ↓ colesterolul & poate ↓ glicemiile printr-un mecanism GI necunoscut TERAPII INJECTABILE NON-INSULINICE – PENTRU DZ TIP 2 AGONIȘTII RECEPTORILOR DE GLP-1
agoniştii receptorilor de GLP-1 clasă heterogenă de medicamente care acţionează prin intensificarea efectului incretinic clasa este împărţită în 2 grupe principale primele sunt medicamentele care provin din proteina exendin care se găseşte în saliva unei şopârle din deşertul din Arizona – Exendin are 53% homologie a secvenţei cu GLP-1 uman & este rezistent la clivajul prin DPP-4 al doilea grup este reprezentat de analogii GLP-1 uman primii agonişti ai receptorilor de GLP-1 au fost administraţi de 2 ori pe zi – dar acum există preparate cu administrare o dată pe săptămână în prezent – agoniştii receptorilor de GLP-1 necesită administrare parenterală (dar formulările orale sunt în curs de dezvoltare) studiile clinice au demonstrat că analogii GLP-1 umani (dar NU şi agoniştii receptorului de GLP-1 pe bază de exendin) ↓ riscul de IM + AVC + moarte CV + IC
MECANISM DE ACȚIUNE
n
O
MECANISM DE ACȚIUNE
zi
agoniştii receptorilor de GLP-1 sporesc efectul incretinic prin activarea receptorului de GLP-1 spre deosebire de inhibitorii DPP-4 care restabilesc nivelurile fiziologice de GLP-1 – agoniştii receptorilor de GLP-1 ating niveluri farmacologice & sunt mai puternici decât inhibitorii DPP-4 în plus faţă de efectele lor asupra pancreasului (de ↑ a secreţiei de insulină + ↓ a glucagonului) acţionează şi asupra hipotalamusului pt a ↓ apetitul & astfel ↓ în greutate magnitudinea efectului a dus la aprobarea liraglutidei ca tratament al obezităţii agoniştii receptorilor de GLP-1 cu acţiune scurtă încetinesc golirea gastrică receptorii de GLP-1 sunt exprimaţi pe scară largă în sistemul CV & analogii de GLP-1 par să protejeze împotriva afectării ischemice cardiace (prin efecte directe cardiace & prin efecte indirecte – cum ar fi ↓ TA + a acizilor graşi liberi)
Re
în ciuda administrării injectabile ghidurile clinice susţin utilizarea lor – iar agoniştii receptorilor de GLP-1 sunt acum utilizaţi pe scară largă în combinaţie cu alţi agenţi antidiabetici ca terapii de II-a / III-a linie acestea NU trebuie combinate cu inhibitori de DPP-4 – deoarece inhibitorul DPP-4 NU conferă niciun beneficiu suplimentar există diferenţe de eficacitate între agoniştii receptorului de GLP-1 – iar studiile clinice prin comparaţie directă au arătat ↓ HbA1c în intervalele 9-19 mmol/mol (0,8-1,8%} şi a greutăţii de la -0,6 la -4,3 kg
deoarece agoniştii receptorilor de GLP-1 provoacă ↓ în greutate – sunt potriviţi în mod particular pentru persoanele cu obezitate
EFECTE ADVERSE
cele mai frecvente reacţii adverse ale agoniştilor receptorilor de GLP-1 cele GI & includ greaţa + vărsăturile + balonarea + diareea – acestea tind să se diminueze cu timpul & apar mai puţin frecvent la utilizarea agoniştilor de receptori ai GLP-1 cu durată lungă de acţiune există un risc ↓ de hipoglicemie – dar aceasta poate să apară dacă agoniştii receptorilor de GLP-1 sunt combinaţi cu insulină / sulfoniluree agoniştii receptorilor de GLP-1 NU trebuie folosiţi la persoanele cu antecedente de pancreatită – deoarece ↑ riscul de apariţie a pancreatitei acute
ANALOGI DE AMILINĂ
Pramlintida un analog al amilinei & este aprobată în SUA pt utilizare la persoane cu DZ tip 1 / tip 2 tratat cu insulină Amilina este co-secretată împreună cu insulina & întârzie golirea gastrică + suprimă secreţia post-prandială de glucagon + ↑ saţietatea (NU este util. pe scară largă)
CE MEDICAMENT ȘI CÂND ? ELEMENTE DE LUAT ÎN CALCUL LA ALEGEREA TRATAMENTULUI PENTRU DZ TIP 2 CARACTERISTICILE PERSOANEI CU DIABET
stil de viață actual comorbidități – boală vasculară aterosclerotică / IC / BCR caracteristici clinice – vârstă + greutate + HbA1c actuală aspecte psihosociale – motivație + depresie context cultural & socioeconomic
DECIZII LUATE DE COMUN ACORD
implică educarea + informarea persoanei cu diabet căutarea preferințelor persoanei cu diabet asigurarea unei consultații eficiente responsabilizarea persoanei cu diabet asigurarea accesului la educație legată de autogestionarea diabetului
FACTORI SPECIFICI
zi
Re
O
n
ținta individualizată a HbA1c impactul pe greutate & hipoglicemie ef. sec. ale medicației complexitatea tratamentului alegere regimului pt optimizarea aderenței la tratament acces la medicație + cost + disponibilitate în cazul în care pacientul cu diabet este diagnosticat cu boală cardiovasculară aterosclerotică stabilită este recomandat un agonist al receptorului de GLP-1 / un inhibitor al SGLT2 - cu beneficii cardiovasculare dovedite în cazul în care este prezentă IC / BCR tratamentul de ales este un inhibitor SGLT2 pe lângă agoniştii receptorilor de GLP-1 & inhibitorii de SGLT2 – inhibitorii DPP4 & tiazolidindionele pot fi utilizate dacă este necesar să se evite hipoglicemia sulfonilureele / tiazolidindionele sunt preferate atunci când costul este o problemă majoră când este necesară tripla terapie se pot adăuga şi alte clase de medicamente – de exemplu dacă un agonist al receptorului de GLP-1 este adăugat mai întâi la metformin la pacienţii cu boală cardiovasculară aterosclerotică stabilită – un inhibitor al SGLT2 ar fi o alegere adecvată pentru a III-a linie
EVALUAREA CONTROLULUI METABOLIC AL DIABETULUI
evaluarea controlului glicemic este necesară pt a ajuta persoanele cu DZ & profesioniştii din domeniul sănătăţii să facă alegeri raţionale cu privire la terapie au fost înregistrate progrese considerabile în metodele de monitorizare în ultimii 30 de ani testele de glicemie au înlocuit testele urinare iniţiale & este posibilă măsurarea continuă a concentraţiei glucozei interstiţiale evaluarea controlului metabolic poate fi împărţită în evaluare pe termen scurt – care oferă o înregistrare aproape instantanee a concentraţiei actuale de glucoză evaluare pe termen lung – care oferă informaţii despre concentraţia medie de glucoză în săptămânile / lunile precedente
EVALUAREA PE TERMEN SCURT A CONTROLULUI METABOLIC AUTO-MONITORIZAREA GLICEMIEI DIN SÂNGELE CAPILAR
disponibilitatea glucometrelor a permis persoanelor cu DZ să-şi măsoare concentraţia glucozei din sângele capilar în mod regulat – pe tot parcursul zilei sângele este obţinut din partea laterală a pulpei degetului (NU din partea superioară – care este dens inervată) – folosind un dispozitiv special de înţepare & concentraţiile unice ale glucozei au o valoare limitată datorită variabilităţii lor largi – însă măsurările repetate ale glicemiei oferă un feedback care permite efectuarea ajustării adecvate a tratamentului unele glucometre include calculatoare de bolus – care sfătuiesc pacientul cu privire la doza adecvată de insulină care ar trebui administrată la masă (ţinând cont de glicemia actuală & de estimarea carbohidraţilor care vor fi consumaţi la masă) – parametrii calculatorului automat de bolus (raportul dintre doza de insulină + aportul de carbohidraţi + cantitatea cu care o unitate de insulină va ↓ glicemia) trebuie să fie programate în glucometru – de obicei în timpul unei consultaţii medicale auto-monitorizarea concentraţiei glucozei din sângele capilar este recomandată tuturor celor trataţi cu insulină – dar unele persoane cu DZ tip 2 tratate cu terapie non-insulinică pot utiliza glucometrele ca un ghid util pentru ajustarea terapiei ca orice investigaţie măsurarea ar trebui să fie urmată & de modificări corespunzătoare ale tratamentului – astfel dacă persoanele NU sunt în măsură / NU doresc să-şi ajusteze tratamentul – atunci „testarea în scopul testării" ar trebui descurajată
MONITORIZAREA CONTINUĂ A GLUCOZEI
n
O
zi
sistemele de monitorizare continuă a glucozei măsoară glucoza interstiţială la fiecare câteva minute – permiţând utilizatorului să vadă tendinţele nivelului de glucoză pe parcursul zilei (în special în momentele în care testarea NU se face de obicei – de exemplu în timpul nopţii) – urmărind concentraţia glucozei, utilizatorul poate acţiona mai devreme dacă aceasta începe să ↑ / să ↓ aceste dispozitive au 3 componente un senzor care se află chiar sub piele + un transmiţător ataşat la senzor + un dispozitiv de afişare care arată nivelul de glucoză există 2 tipuri de monitorizare continuă a glucozei monitorizare în timp real – care permite utilizatorului să verifice nivelurile de glucoză în orice moment & să poată descărca rezultatele monitorizare retrospectivă – care nu permite utilizatorului să verifice nivelurile de glucoză în timp real (dar utilizatorul poate analiza retrospectiv rezultatele – descărcândule) studiile clinice au arătat că utilizarea MCG îmbunătăţeşte HbA1c - ↓ în acelaşi timp variabilitatea glicemiei & ↓ astfel riscul de hipoglicemie în DZ tip 1 dezavantajul principal al MCG intervalul de 15-20 minute între modificările glicemiei & glucoza interstiţială – este necesară prudenţă dacă nivelul de glucoză se schimbă rapid & dacă o persoană prezintă simptome de hipoglicemie ar trebui să îşi testeze glucoza capilară (chiar dacă citirea MCG este normală) MCG este recomandată persoanelor cu DZ tip 1 pt care hipoglicemia este o problemă importantă (inclusiv hipoglicemia severă recurentă + incapacitatea de recunoaştere a hipoglicemiei / teama extremă de hipoglicemie) + celor care suferă de hiperglicemie persistentă – în ciuda monitorizării foarte frecvente a glucozei capilare
Re
EVALUAREA PE TERMEN LUNG A CONTROLULUI METABOLIC HEMOGLOBINA GLICATĂ (HbA1c)
glicarea apare ca o reacţie în 2 paşi rezultând formarea unei legături covalente între molecula de glucoză & valina terminală a lanţului p al moleculei de hemoglobină (viteza cu care se produce această reacţie este legată de concentraţia de glucoză) HbA1c este exprimată ca procent din hemoglobina normală / ca și concentraţie de mmol de HbA1c per mol de hemoglobină normală (interval standardizat 4-6% - 20-42 mmol/mol)
FRUCTOZAMINA
albumina glicată măsurată ca fructozamină estimează controlul glicemic în ultimele 2-3 săptămâni poate fi utilă la persoanele cu anemie / hemoglobinopatie – dar este utilizată rar
LIMITĂRILE HbA1c VARIABILITATE ANALITICĂ
diferite metode măsurare pot da valori diferite ale HbA1c în general rezolvată prin standardizarea met. de referintă variante moleculare ale hemoglobinei hemoglobina fetală
VARIABILITATE BIOLOGICĂ variabilitate inter-individuală o un individ cu o medie a glicemiei de 180 mg/dk poate avea o valoare a HbA1c 6-9% (42-75 mmol/) – reflectând probabil diferențe în rata de glicare a proteinelor o îmbătrânirea o etnicitate o variație în durata de viață a eritrocitelor ↓ duratei de viață poate da rezultate fals ↓ o anemie hemolitică o hemoragie acută / cronică o sarcină ↑ duratei de viață poate da rezultate fals ↑ deficit de Fe IR infecție HIV
zi
VARIABILITATE CLINICĂ
legătura predictivă între HbA1c & rezultate clinice NU este foarte clară
Re
O
n
TRANSPLANT DE PANCREAS & DE CELULE PANCREATICE TRANSPLANT DE INSULE PANCREATICE
începând cu anul 2000 s-au înregistrat progrese remarcabile în ceea ce priveşte aspectele tehnice ale procesării celulelor insulare pancreatice & rezultatele transplantului acestora procedeul presupune recoltarea insulelor pancreatice de la donatori decedaţi (de obicei sunt necesare 2 / 3 pancreasuri) – care sunt apoi injectate în vena portă - însămânţându-se în ficat este una dintre cele mai sigure & mai puţin invazive proceduri de transplant transplantul de celule insulare pancreatice indicat persoanelor cu DZ tip 1 care prezintă hipoglicemii severe + variabilitate glicemică ↑ scopul tratamentului este de a preveni hipoglicemia severă – dar ≈ 50-70% dintre persoanele care primesc transplant de celule insulare pancreatice obţin de asemenea control glicemic fără insulinoterapie la 5 ani
TRANSPLANT DE PANCREAS
zi
O
n
la nivel mondial au fost efectuate > 42.000 de transplanturi de pancreas cel mai adesea sunt realizate la persoane cu DZ tip 1 & boală renală în stadiu final – în acelaşi timp cu transplantul de rinichi transplantul de pancreas poate fi efectuat mai rar singur / după un transplant de rinichi după transplantul pancreatic – se poate obţine normoglicemia & se îmbunătăţeşte considerabil calitatea vieţii există unele dovezi care susţin protecţia împotriva / chiar reversibilitatea unor complicaţii ale diabetului – dar acest lucru vine cu costul imunosupresiei pe termen lung
Re
COMPLICAȚII ACUTE METABOLICE TERMEN CETONURIE CETOZĂ CETOACIDOZĂ DIABETICĂ STARE HIPEROSMOLARĂ HIPERGLICEMICĂ ACIDOZĂ LACTICĂ
TERMENII UTILIZAȚI ÎN DESCRIEREA DZ NECONTROLAT DEFINIȚIE niveluri detectabile de corpi cetonici în urină (cetonuria apare după o perioadă de post la pac. fără DZ & poate fi întâlnită și în cazul pac. cu DZ tip 1 relativ bine controlat) niveluri ↑ de corpi cetonici plasmatici în absența acidozei o urgență metabolică – hiperglicemia este asociată cu acidoză metabolică din cauza unui nivel foarte ↑ (> 3 mmol/l) de corpi cetonici o urgență metabolică – hiperglicemia necontrolată induce o stare hiperosmolară (în absența cetozei semnificative) o urgență metabolică – niveluri ↑ de acid lactic induc acidoză metabolică (la pac. cu DZ este rară & este asociată trat. cu biguanide)
CETOACIDOZĂ DIABETICĂ / CAD
condiţii de stres - precum patologii intercurente / infecţii (30-40%)
majoritatea cazurilor ar putea fi prevenite printr-un diagnostic precoce + printr-o comunicare mai eficientă între persoana cu DZ & medicul său curant + printr-o educaţie mai bună în ceea ce priveşte autoîngrijirea DZ cea mai frecventă eroare este reducerea / chiar sistarea tratamentului cu insulină din cauza inapetenţei / a stărilor de greaţă / a vărsăturilor – această situaţie contribuie la cel puţin 25% din spitalizări
PATOGENEZĂ
n
întreruperea tratamentului cu insulină (15-30%)
O
zi
cetoacidoza diabetică (CAD) o complicaţie frecventă & ameninţătoare de viaţă a DZ – cu o rată a mortalităţii de ≈ 1% studiile populaţionale sugerează faptul că există 5-8 episoade anuale la fiecare 1.000 pacienţi cu DZ FRECVENȚĂ ↑ TINERI MORTALITATE ↑ VÂRSTNICI apare mai ales la persoanele cu DZ tip 1 – dar poate fi întâlnită ocazional & la persoanele cu DZ tip 2 este observată de obicei în următoarele circumstanţe DZ nou diagnosticat (10-20%)
cetoacidoza reprezintă o stare de catabolism necontrolat asociată cu un deficit marcat de insulină & cu ↑ hormonilor de contrareglare care accelerează efectele deficitului de insulină deficitul de insulină duce la hiperglicemie secundară ↑ producţiei hepatice de glucoză & ↓ preluării periferice a glucozei mediate de insulină – procese care cauzează diureză osmotică + deshidratare profundă + pierdere de electroliţi cea mai importantă anomalie biochimică în CAD lipoliza necontrolată din ţesutul adipos & cetogeneza hepatică necontrolată deficitul marcat de insulină o condiţie necesară pentru apariţia CAD – deoarece cetogeneza hepatică & metabolizarea trigliceridelor din ţesutul adipos în acizi graşi neesterificaţi (AGNE) pot fi inhibate de o cantitate foarte ↓ de insulină
Re
AGNE sunt transportaţi spre ficat unde sunt parţial oxidaţi în corpi cetonici acizi – precum acidul acetoacetic & acidul 3-hidroxibutiric & acetona (acest proces are loc deoarece absenţa insulinei blochează reesterificarea hepatică a AGNE în trigliceride) ficatul exportă corpii cetonici & aceştia se acumulează în circulaţie din cauza preluării lor insuficiente în ţesuturile periferice – precum ţesutul muscular excesul de corpi cetonici este eliminat prin urină dar totodată aceştia pot să apară & în aerul expirat – cauzând astfel un miros similar celui de acetonă corpii cetonici acizi organici tari care duc la depăşirea rapidă a capacităţii de tamponare a organismului & astfel cauzează acidoză metabolică severă corpii cetonici duc la apariţia stării de greaţă – numeroşi pacienţi putând prezenta consecutiv vărsături (cu accentuarea deshidratării & a pierderii-de electroliţi) astfel ↑ osmolaritatea plasmatică & ↓ perfuzia renală – cu alterarea excreţiei renale de ioni hidrogen & corpi cetonici + agravarea acidozei compensarea respiratorie a acidozei duce la hiperventilaţie – descrisă în mod plastic prin expresia FOAME DE AER odată cu ↓ pH-ului sub 7 ([H+] >100 nmol/l) sistemele enzimatice dependente de pH din multe celule funcţionează mai puţin eficient & iar cetoacidoza severă netratată este invariabil fatală
TABLOU CLINIC
simptomele cetoacidozei sunt similare cu ale DZ necontrolat cu acidoză incluzând astenie
obnubilare
deshidratare
greaţă
vărsături
dureri abdominale (uneori & pot fi atât de severe încât pot fi confundate
DIAGNOSTIC
O
zi
deşi unii pacienţi sunt conştienţi & cooperanţi la prezentare – alţii pot fi confuzi şi până la 5% pot fi în comă cu toate că hiperventilaţia (respiraţia de tip Kussmaul) poate fi prezentă – aceasta devine mai puţin marcată în acidoza foarte severă din cauza deprimării respiratorii halena acetonemică permite un diagnostic INSTANTANEU în rândul celor care sunt capabili să detecteze mirosul
cetoacidoza diabetică este confirmată prin demonstrarea hiperglicemiei cu cetonemie / cetonurie intensă + acidoză – după cum urmează o cetonemie ≥ 3 mmol/l (31 mg/dl) sau cetonurie semnificativă (≥ 2 pe stripurile urinare standard) o
glicemia > 11 mmol/l (200 mg/dl) sau DZ cunoscut
o
bicarbonat (< 15mmol/L (15 mEq/L) şi/sau pH venos < 7,3
Re
n
cu abdomenul acut chirurgical)
glicemia & corpii cetonici pot fi verificaţi de urgenţă – la patul bolnavului – cu ajutorul instrumentelor portabile electroliţii sanguini trebuie evaluaţi – deoarece apar frecvent anomalii ale K (acidoza metabolică cauzează hiperK deoarece K este schimbat cu ionii de hidrogen care intră în celulă) prin faptul că insulina favorizează cotransportul K alături de glucoză către celulă hiperK este accentuată
deşi nivelul seric al K ar putea fi ↑ - există un deficit global sever de K în întregul organism din cauza pierderii unor cantităţi semnificative ale acestui electrolit prin lichidul de vărsătură & prin urină
INDICATORII UNEI CETOACIDOZE SEVERE
cetonemie > 6 mmol/L
nivelul bicarbonatului < 5 mmol/L
pH venos / arterial < 7
hipoK la prezentare (< 3,5 mmol/L)
scorul Glasgow Coma Scale < 12 / un scor AVPU anormal
saturaţia oxigenului < 92% - în respiraţia de aer atmosferic (în cazul în care există
o funcţie respiratorie de bază normală)
TAS < 90 mmHg
puls periferic > 100 / < 60 bpm
gaură anionică > 16
TRATAMENT
SUBSTITUȚIA PIERDERILOR DE ELECTROLIȚI
deficitele tipice de electroliţi de Na 7-10 mmol/kg + Cl 3-5 mmol/kg + K 3-5 mmol/kg după iniţierea tratamentului cu insulină nivelurile de K pot ↓ repede – deoarece insulina favorizează preluarea K de către celule se pot utiliza soluţii premixate de clorură de sodiu 0,9% cu clorură de potasiu (40 mmol/L (0,3%)) permit substituţia de K în condiţii de siguranţă hipoK & hiperK pot fi stări ameninţătoare de viaţă în timpul tratamentului CAD & astfel nivelul K trebuie monitorizat frecvent – există un risc de leziune acută de rinichi de cauză prerenală asociată cu
O
zi
persoanele cu CAD au în mod obişnuit un deficit de apă de 100 ml/kg – echivalent cu 7,5 litri la un adult de 75 kg substituţia se recomandă a fi făcută cu soluţie de clorură de sodiu 0,9% - soluţia Hartmann poate fi o alternativă acceptabilă dacă există reglementări locale care să asigure administrarea în siguranţă a clorurii de K (K NU poatefi adăugat soluţiei Hartmann) scopul primilor litri de fluide de a corecta eventuala hTA + de a rezolva deficitul intravascular + de a contracara efectele diurezei osmotice cu corecţia dezechilibrului electrolitic substituţia prea rapidă de fluide poate duce la apariţia edemului cerebral la copii & adulţii tineri – astfel că restul fluidelor trebuie administrate cu mare prudenţă în decursul următoarelor 2 zile rata & volumul substituţiei de fluide trebuie să fie ajustate la persoanele vârstnice & la cele cu IR / IC
Re
n
SUBSTITUȚIA PIERDERILOR DE FLUIDE
deshidratarea severă – astfel K NU ar trebui administrat în substituţia iniţială de fluide / în cazul în care nivelul seric al K rămâne peste 5,5 mmol/l acidoza hipercloremică poate să apară în timpul tratamentului – deoarece o largă varietate de electroliţi cu sarcină ⊖ sunt pierduţi în CAD & sunt înlocuiţi cu Cl (rinichii corectează, de obicei spontan, acest dezechilibru în decurs de câteva zile)
RESTABILIREA ECHILIBRULUI ACIDO-BAZIC
în majoritatea cazurilor – odată ce volumul circulant este refăcut acidoza metabolică va fi compensată cu rapiditate bicarbonatul este rar indicat deoarece este implicat în dezvoltarea edemului cerebral & poate cauza o ↑ paradoxală a acidozei LCR este folosit doar dacă pH-ul este 33°C – ce poate fi omisă dacă NU este măsurată temperatura rectală cu un termometru cu gradaţii la temperaturi ↓
CONTINUAREA TRATAMENTULUI
odată ce pacientul poate să mănânce fără să apară vărsăturile trebuie reluat / iniţiat tratamentul cu insulină administrată s.c. un bolus subcutanat de insulină este administrat la mese & pt cei la care tratamentul cu insulină bazală cu acţiune lungă a fost continuat în timpul episodului de CAD – infuzia de insulină & de fluide poate fi oprită la 30 minute după masă dacă insulina cu acţiune lungă a fost oprită infuzia IV de insulină & fluide trebuie continuată până când este administrată o insulină bazală
STARE HIPEROSMOLARĂ HIPERGLICEMICĂ
repede + disfuncţia renală uşoară asociată cu vârsta duce la ↑ pierderilor urinare de fluide & electroliţi
GRADUL DEFICITULUI DE INSULINĂ mai puţin sever în starea hiperosmolară hiperglicemică - nivelul endogen de insulină este suficient pentru a inhiba cetogeneza hepatică (dar insuficient pentru a inhiba producţia hepatică de glucoză)
TABLOU CLINIC
simptomele & semnele caracteristice deshidratarea + stuporul / coma deprimarea stării de conştienţă direct legată de gradul hiperosmolarităţii pot fi prezente semne ale unor patologii subiacente precum pneumonia / pielonefrita & starea hiperosmolară poate să predispună la apariţia unui AVC / IMA / ischemie acută de membru inferior
INVESTIGAȚII & TRATAMENT
n
O
zi
starea hiperosmolară hiperglicemică în care hiperglicemia severă apare fără cetoză semnificativă complicaţia metabolică acută caracteristică DZ tip 2 necontrolat pacienţii care se prezintă cu această complicaţie sunt de vârstă mijlocie / în etate – deseori cu DZ nediagnosticat anterior factorii precipitanţi uzuali consumul de lichide bogate în glucoză + agenţii farmacologici precum diureticele tiazidice / sau steroizii + patologiile intercurente starea hiperosmolară hiperglicemică & cetoacidoza 2 manifestări ale aceluiași spectru - diferenţele biochimice pot fi parţial explicate după cum urmează VÂRSTA persoanele vârstnice simt setea cu o intensitate mai ↓ & devin deshidratate mai
Re
osmolaritatea plasmatică de obicei extrem de ↑ - aceasta poate fi măsurată direct / calculată (2(Na+ + K-) +glucoză+ uree) toţi parametrii în mmol/l
cel mai important aspect al tratamentului substituţia de fluide – clorura de sodiu 0,9% este soluţia preferată dar clorura de sodiu 0,45% poate fi luată în considerare dacă osmolaritatea NU ↓ în ciuda unui echilibru adecvat al fluidelor rata ↓ nivelului plasmatic al Na NU trebuie să depăşească 10 mmol/L în 24 ore – deoarece modificarea consecutivă a osmolarităţii poate cauza leziuni cerebrale substituţia de fluide deseori suficientă pentru a ↓ glicemia – dar insulina (0,05 U/kg/oră) ar trebui să fie utilizată dacă nivelul glucozei nu mai ↓ doar cu ajutorul fluidelor / dacă pacientul dezvoltă cetonemie semnificativă (moment în care diagnosticul trebuie reevaluat) numeroşi pacienţi sunt extrem de sensibili la insulină & concentraţia de glucoză poate să ↓ rapid la iniţierea insulinoterapiei pt a preveni leziunile cerebrale ↓ glicemiei NU trebuie să fie > de 5 mmol/L/oră (90 mg/dl pe oră) profilactic ar trebui administrată heparină cu greutate moleculară mică
PROGNOSTIC
mortalitatea raportată variază 15-20% - în special din cauza vârstei mai înaintate a pacienţilor & a frecvenţei afecţiunilor intercurente spre deosebire de cetoacidoză starea hiperosmolară hiperglicemică NU este o indicaţie absolută de insulinoterapie ulterioară – iar cei care supravieţuiesc ar putea fi controlaţi doar cu dietă / agenţi antihiperglicemianţi administraţi pe cale orală
ACIDOZĂ LACTICĂ
n O zi
riscul de acidoză lactică la pacienţii trataţi cu metformin extrem de ↓ dacă doza terapeutică NU este depăşită & dacă agentul farmacologic NU se administrează la persoanele cu disfuncţie hepatică / renală severă pacienţii cu această complicaţie se prezintă cu o acidoză metabolică severă – cu o gaură anionică importantă & de obicei fără hiperglicemie / cetoză semnificative tratamentul rehidratare + infuzie de bicarbonat izoton 1,26% MORTALITATE > 50%
Re
COMPLICAȚII CRONICE DEGENERATIVE
odată ce tratamentul eficient a permis pacienţilor să supravieţuiască consecinţelor metabolice acute ale DZ a devenit evident faptul că evoluţia pe termen lung a diabetului se poate asocia cu dezvoltarea unor complicaţii – acestea pot fi împărţite în 2 grupuri COMPLICAȚII MICROVASCULARE – care afectează capilarele & arteriolele din întregul corp, dar care interesează în special ochii (retinopatia) + rinichii (nefropatia) + nervii (neuropatia)
COMPLICAȚII MACROVASCULARE - ↑ riscul de IMA + AVC + boală arterială periferică
odată cu optimizarea tratamentului DZ incidenţa complicaţiilor diabetului a ↓ la nivel individual – dar global prevalenţa acestora a ↑ odată cu ↑ nr de pacienţi cu DZ
COMPLICAȚII MICROVASCULARE
complicaţiile microvasculare sunt specifice DZ & afectează peste 80% din pacienţii cu această boală – acestea sunt rar întâlnite în primii 10 ani după diagnosticul DZ tip 1 (dar pot fi găsite la 20-50% din pacienţii cu DZ tip 2 recent diagnosticat – din cauza hiperglicemiei anterioare nedepistate) odată cu introducerea screening ului pentru DZ tip 2 numărul pacienţilor cu complicaţii la diagnostic a început să ↓
MORFOPATOLOGIE
n
O
FORMAREA PRODUȘILOR FINALI DE GLICARE AVANSATĂ (PFGA)
atunci când o varietate largă de proteine este expusă glicemiilor crescute glucoza se leagă ireversibil de proteine pt a forma produşi finali de glicare avansată (PFGA) PFGA se acumulează în cantităţi direct proporţionale cu nivelul hiperglicemiei & cu intervalul de timp & cauzează injurie tisulară + inflamaţie – prin intermediul stimulării factorilor proinflamatori precum complementul & citokinele
↑ FLUXULUI DE GLUCOZĂ PRIN CALEA SORBITOL-POLIOL
zi
îngroşarea membranei bazale a capilarelor & arteriolelor caracteristica de bază a complicaţiilor microvasculare deşi îngroşarea membranei bazale este observată la majoritatea pacienţilor cu DZ afectarea de organ apare mult mai puţin frecvent – totuşi, în timp, vasele mici devin progresiv mai înguste & ulterior obstruate (fapt ce conduce la ischemie + leziune tisulară) țesuturile afectate de hiperglicemie au un flux sanguin ridicat & nu pot ↓ preluarea de glucoză în prezenţa glicemiilor ↑ mecanismele care conduc la leziune NU sunt bine definite – dar par a fi multifactoriale durata + gradul hiperglicemiei joacă un rol major în apariţia complicaţiilor studii efectuate pe gemeni sugerează că polimorfismul genetic poate influenţa riscul dezvoltării complicaţiilor
Re
la apariţia hiperglicemiei glucoza excesivă este metabolizată în sorbitol prin calea poliol – aceasta duce la acumularea de sorbitol + fructoză ce cauzează modificări în permeabilitatea vasculară & proliferarea celulară & structura capilară – prin intermediul stimulării protein kinazei C & a factorului de creştere tumorală beta (TGF)
FLUX SANGUIN MICROVASCULAR ANORMAL
hiperglicemia conduce la depăşirea mecanismelor normale de autoreglare care limitează fluxul sanguin tisular – iar fluxul astfel ↑ lezează ţesutul (mai ales atunci când este prezentă HTA) apare leziunea endotelială cu eliberare de vasocontrictoare (precum endotelinele) & de trombogene care pot duce la ocluzie microvasculară – aportul de nutrienţi + oxigen este astfel împiedicat blocarea sistemului renină-angiotensină încetineşte progresia complicaţiilor microvasculare într-o mai mare măsură decât alţi agenţi antihipertensivi fapt ce sugerează că sistemul renină-angiotensină ar putea avea un rol în dezvoltarea complicaţiilor microvasculare
FACTORI DE CREȘTERE & CITOKINE
prin ↑ expresiei protein kinazei C β anumite citokine mitogene & factori de creştere (inclusiv TGF-β) & factorul endotelial de creştere vasculară (VEGF) îşi potenţează acţiunea
AXUL HORMONUL DE CREȘTERE – FACTOR DE CREȘTERE INSULIN-LIKE
↓ concentraţiei parțiale de insulină alterează capacitatea hormonului de creştere de a genera IGF-I în ficat – proces care duce la hipersecreţia de hormon de creştere de către glanda pituitară excesul de hormon de creştere a fost implicat în dezvoltarea complicaţiilor microvasculare & ablaţia pituitară a fost folosită pentru tratarea retinopatiei înainte ca laserterapia să fie disponibilă
RETINOPATIE DIABETICĂ
n O
zi
retinopatia diabetică (leziunea retinei) complicaţia DZ diagnosticată cel mai frecvent – prevalenţa sa ↑ cu durata DZ & afectează ≈ 1/3 din toţi pacienţii cu diabet ≈ 20% dintre pacienţii cu DZ tip 1 vor prezenta modificări retiniene după 10 ani – procent care ↑ la 90% după 20 ani 20-30% din pacienţii cu DZ tip 2 prezintă retinopatie la diagnostic 10% dintre pacienţii cu DZ dezvoltă retinopatie care ar putea cauza pierderea vederii la nivel mondial retinopatia diabetică este cea mai frecventă cauză de cecitate la persoanele aflate înainte de vârsta pensionării – aproximativ 30% dintre pacienţii cu DZ vor necesita fotocoagulare laser pt a preveni / limita progresia către retinopatie proliferativă
GRADELE DE SEVERITATE & TRATAMENTUL MODIFICĂRILOR MORFOLOGICE DIN CADRUL RETINOPATIEI DIABETICE GRADUL RETINOPATIEI
ANOMALII RETINIENE (CAUZĂ) RETINĂ PERIFERICĂ
NELOPROLIFERATIVĂ (R1)
ACȚIUNI NECESARE
Re
hemoragii punctiforme (microanevrisme capilare) – deseori primele care apar hemoragii în pată (scurgeri de sânge în straturi retiniene mai profunde) exsudate dure (exudarea plasmei bogate în lipide & proteine) pete de vată / corpi citoizi
screening annual
PREPROLIFERATIVĂ
dilatări / anse venoase anomalii microvasculare intraretinale (AMIR) hemoragii rotunde + multiple + profunde
adresare non-urgentă către un oftalmolog
PROLIFERATIVĂ (R3)
vase de neoformație / neovascularizație hemoragii preretinale / subhialoide hemoragii în vitros
adresare urgentă către un oftalmolog
RETINOPATIE AVANSATĂ
fibroză retiniană dezlipire de retină prin tracțiune
adresare urgentă către un oftalmolog – dar cea mai mare parte a vederii este deja pierdută
RETINĂ CENTRALĂ
MACULOPATIE (M1)
exsudate dure în cadrul suprafeței unui disc al maculei linii / cercuri de exsudate dure în cadrul suprafeței a 2 discuri ale maculei microanevrisme / hemoragii retiniene în cadrul suprafeței unui disc al maculei – dacă sunt asociate cu o acuitate vizuală de 6/12 ani / mai scăzută + neexplicată
adresa promptă către un oftalmolog
MODIFICĂRI PRECOCE FĂRĂ PIERDEREA VEDERII
următorul stadiu al retinopatiei este cunoscut sub denumirea de retinopatie pre-proliferativă lezarea pereţilor venelor cauzează modificări variate ale calibrului acestora (dilatări venoase) + elongarea lor cu apariţia de anse venoase
RETINOPATIA CARE POATE CAUZA PIERDEREA VEDERII
n
TRANZIȚIA CĂTRE RETINOPATIA CARE POATE CAUZA PIERDEREA VEDERII
O
zi
cele mai precoce modificări ale retinei retinopatie neproliferativă / incipientă – lezarea pereţilor vaselor mici cauzează microanevrisme (mici puncte roşii) în cadrul retinei atunci când există breşe ale pereţilor vasculari & hemoragii superficiale (pete) apar în celulele ganglionare + în straturile plexiforme externe (vasele de sânge lezate duc la scurgeri lichidiene în retină) -- fluidele sunt drenate în venele retiniene & lasă în urmă depozite proteice + lipidice care sunt observate sub formă de exsudate dure care sunt ulterior eliminate de către macrofage microinfarctele retiniene cauzate de ocluzia vaselor cauzează pete de vată – aceste pete reprezintă edemul fibrelor nervilor retinieni ce apare ulterior întreruperii transportului normal axoplasmatic – fapt ce duce la acumularea de reziduuri axoplasmatice & reziduurile sunt îndepărtate de macrofage odată cu aceste procese pot fi observate pete albe în locul petelor de vată anterioare (corpi citoizi) fotografii retiniene secvenţiale au arătat că toate aceste leziuni se pot vindeca & NU este neobişnuit ca aceste modificări să fie observate la un control – dar NU şi la următorul
odată cu progresia ulterioară se dezvoltă retinopatia proliferativă ocluzia vaselor sanguine duce la arii neperfuzate către capilare – ischemia din aceste zone cauzează eliberarea de factori de creştere vasculară precum VEGF (aceşti factori cauzează creşterea de noi vase de sânge retiniene (neovascularizaţie) & unele dintre aceste noi vase sanguine se află în interiorul retinei & sunt utile (aceste noi vase intraretiniene & altele ai căror pereţi sunt lezaţi / dilataţi dau aspectul de anomalii microvasculare intraretiniene (AMIR)) AMIR caracteristice retinopatiei preproliferative alte vase noi ies din retină & se află pe suprafaţa sa – de obicei la marginea unei arii de închidere a capilarelor stresul mecanic normal care apare în interiorul ochiului poate face ca aceste vase noi cu o susţinere slabă să sângereze hemoragiile mici dau naştere hemoragiilor preretinale (hemoragii sub formă de barcă)
Re
odată cu sângerări suplimentare pot să apară hemoragii în vitros cu pierderea bruscă a vederii – ulterior, de-a lungul marginilor vaselor noi creşte ţesut bogat în colagen care dă naştere unor benzi fibroase (aceste benzi pot contracta & trage retina – astfel pot cauza hemoragii suplimentare & dezlipire de retină) uneori, poate fi indusă creşterea vaselor pe marginea pupilei (rubeoză) & în unghiul camerei anterioare a ochiului – situaţie în care ↑ brusc presiunea intraoculară (glaucom rubeotic) angiografia cu fluoresceină (se injectează substanţă de contrast într-o venă a membrului superior & se fotografiază în tranzitul său prin vasele retiniene) ar putea fi necesară pt a defini severitatea retinopatiei potenţial cauzatoare de cecitate
MACULOPATIA
retinopatia neproliferativă poate afecta vederea – dacă este situată în cadrul zonei maculare care este responsabilă pt vederea în detaliu fluidele din scurgerile vasculare sunt îndepărtate necorespunzător în această zonă – deoarece anatomia sa diferă faţă de restul retinei odată cu ↑ ratei de formare deasupra unui prag eliminarea este depăşită & apare edemul macular – acesta deformează + îngroaşă retina la nivelul maculei (dacă este menţinută – această deformare cauzează pierderea vederii centrale) ocluzia capilarelor în regiunea maculară va cauza pierderea vederii centrale edemul macular NU este vizibil cu ajutorul oftalmoscopului / al fotografiei retiniene – din acest motiv tomografia în coerenţă optică (TCO) este folosită pt a vizualiza conţinutul straturilor maculei + pt a măsura grosimea retinei
TRATAMENT
PREVENȚIA CEL MAI BUN MOD DE A GESTIONA RETINOPATIA – riscul dezvoltării & progresiei retinopatiei diabetice poate fi ↓ printr-un control strict al glicemiei + al TA o deteriorare pe termen scurt a retinopatiei poate avea loc după o ameliorare rapidă a controlului glicemie & în timpul sarcinii / legat de nefropatie a fost demonstrat totodată faptul că agentul hipolipemiant fenofibrat încetineşte progresia retinopatiei – inclusiv a edemului macular este recomandată oprirea fumatului
INJECȚII INTRAVITREENE
n
FOTOCOAGULARE LASER
O
zi
injecţiile repetate cu agenţi anti-VEGF – bevacizumab & aflibercept & ranibizumab pot controla retinopatia diabetică proliferativă & maculopatia potenţial cauzatoare de cecitate studiile au arătat beneficii suplimentare faţă de fototerapia laser pentru acest tip de maculopatie – dar efectele adverse includ apariţia de infecţii + glaucom + cataractă + dezlipire de retină corticosteroidul triamcinolon ↓ edemul macular pe termen scurt – dar poate fi util – în timp ce alte tratamente au un efect mai de durată
terapia prin fotocoagulare laser utilizată în tratamentul vaselor de neoformaţie din retinopatia proliferativă – noile vase din zona discului sunt însoţite de cel mai nefast prognostic & necesită terapie laser de urgenţă (laserul trebuie îndreptat către vasele de neoformaţie & către zonele asociate de non-perfuzie capilară (ischemie)) dacă retinopatia proliferativă a progresat spre dezvoltarea de noi vase pe discul optic atunci se utilizează o tehnică denumită fotocoagulare panretinală rubeoza tratată cu fotocoagulare panretinală – aceasta implică numeroase arderi de către laser a retinei periferice (mai ales în zonele de non-perfuzie capilară) principiul care stă la baza procedurii de fotocoagulare panretinală ↓ stimulului ischemic pt formarea de noi vase prin distrugerea retinei periferice maculopatia poate de asemenea să fie tratată cu fotocoagulare laser localizată deşi tratamentul laser previne cecitatea – principalele efecte adverse rezultă din distrugerea ţesutului retinian câmpul vizual devine permanent mai îngust & există o reducere a adaptării la întuneric
Re
în esenţă vederea periferică este sacrificată pentru a menţine vederea centrală
CHIRURGIE VITREO-RETINIANĂ
chirurgia vitreo-retiniană utilizată în caz de hemoragii recurente care împiedică terapia laser & este de asemenea folosită pentru a încerca salvarea parţială a vederii – dacă o hemoragie intravitreană NU este eliminată & pt a trata dezlipirea de retină prin tracţiune fibrotică în retinopatia avansată
ALTE MODURI PRIN CARE DZ POATE AFECTA OCHIUL CATARACTĂ
cataracta este cauzată de denaturarea proteinelor & a altor componente ale cristalinului care duce la opacifierea lui – se dezvoltă mai timpuriu la persoanele cu diabet faţă de cele din populaţia generală un control foarte slab de durată al diabetului cu un grad de cetoză poate cauza dezvoltarea rapidă a cataractei acute (cataractă în fulg de zăpadă) extracţia urmată de implantul intraocular de cristalin indicate în cazul în care cataracta cauzează dizabilitate vizuală / o inabilitate de a vedea retina în mod adecvat (extracţia cataractei este facilă dacă NU există retinopatie) retinopatia preexistentă se poate agrava după procedura de extracţie
DEFECTE DE REFRACȚIE
cristalinul poate de asemenea să fie afectat de fluctuaţiile glicemiei care cauzează variabilitate de refracţie – ca rezultat al modificărilor de osmolaritate din interiorul cristalinului (absorbţia apei în cristalin cauzează hipermetropie temporară) aceasta se prezintă ca o dificultate fluctuantă la citit – dar pacienţii trebuie liniştiţi că tulburările se rezolvă cu ajutorul unui control metabolic mai bun al DZ
PAREZE OCULARE EXTERNE acestea afectează cel mai frecvent nn. cranieni III + IV & se recuperează de obicei spontan în 3-6 luni
prevalenţa glaucomului în unghi deschis ↑ la pacienţii cu DZ
CECITATE
dacă are loc pierderea vederii pacienţii trebuie sfătuiţi să fie înregistraţi cu această dizabilitate & aceştia ar putea avea nevoie de ajutorul altei persoane pentru tratamentul DZ o afectare mai puţin severă a vederii interdicţie pentru condus
EXAMINAREA CLINICĂ A OCHIULUI
Re
O
n
GLAUCOM
zi
acuitatea vizuală ar trebui testată folosind ochelarii de vedere / de tip pinhole – dacă sunt purtaţi de către pacient mişcările globului ocular evaluate pt a detecta prezenţa de eventuale pareze motorii oculare irisul este examinat pentru rubeoză & apoi pupilele sunt dilatate cu tropicamidă 1% - după aproximativ 5-10 minute ochiul este examinat pt prezenţa unei eventuale cataracte prin privirea cu ajutorul oftalmoscopului + lentila de +10 la nivelul cristalinului & prin observarea reflexului roşu la nivelul cristalinului toate cele 4 cadrane ale retinei & macula sunt examinate sistematic
macula este ultima examinată deoarece induce cel mai important disconfort & constricţie pupilară
SCREENINGUL OCHIULUI
în MB The National Screening Committee a stabilit screeningul universal bazat pe fotografie digitală de-a lungul întregii ţări – bazat pe un set de standarde naţionale ca rezultat al detecţiei precoce a retinopatiei DZ nu mai reprezintă cea mai frecventă cauză a cecităţii în rândul persoanelor cu < 65 ani în MB
NEFROPATIE DIABETICĂ
toţi pacienţii > 12 ani & diabet zaharat au acces anual la măsurarea acuităţii vizuale + la o fotografie retiniană nefropatia diabetică caracterizată printr-o ↑ treptată a excreţiei urinare de albumină & a TA odată cu ↓ insidioasă a ratei filtrării glomerulare către boala renală terminală este lent progresivă & se manifestă de obicei la 15-25 ani după diagnosticul DZ – dar afectează 25-35% din pacienţii care au fost diagnosticaţi cu diabet înainte de vârsta de 30 ani PRINCIPALA CAUZĂ DE DECES PREMATUR LA PACIENȚII CU DZ incidenţa bolii de rinichi terminale a ↓ în ultimele decade (2,5-7,8% după 30 ani de evoluţie a DZ tip 1) – probabil datorită unui control glicemic & tensional mai bun (dar per total în prezent există mai multe persoane cu boală de rinichi terminală din cauza ↑ prevalenţei ambelor tipuri de diabet deşi proporţia pacienţilor cu DZ tip 2 afectaţi de boală de rinichi terminală este mai ↓ majoritatea pacienţilor care încep terapia de substituţie renală au DZ tip 2 – deoarece tipul 2 de diabet este mult mai frecvent decât tipul 1 nefropatia diabetică ↑ riscul CV & majoritatea pacienţilor cu nefropatie decedează din cauza bolilor CV înainte să ajungă la BCR în stadiu terminal
FIZIOPATOLOGIE
n
ALBUMINURIE
O
zi
cea mai timpurie anomalie funcţională a rinichiului diabetic hipertrofia renală asociată cu ↑ RFG aceasta apare precoce după diagnostic & este legată de hiperglicemie – pe măsură ce rinichiul devine afectat de diabet, arteriola aferentă (care intră în glomerul) devine dilatată într-o mai mare măsură decât arteriola glomerulară eferentă (cea care iese din glomerul & din acest motiv ↑ presiunea de filtrare intraglomerulară – cu lezarea suplimentară a capilarelor glomerulare) presiunea intraglomerulară ↑ contribuie la ↑ forţelor mecanice locale – care cel mai probabil contribuie la hipertrofia celulelor mezangiale & la ↑ secreţiei de material a matricei extracelulare mezangiale – acest proces duce în final la glomeruloscleroză leziunea structurală iniţială din glomerul îngroşarea membranei bazale – modificările asociate duc la alterarea reţelei proteice care conferă membranei caracterul de filtru eficient & în consecinţă apare o pierdere progresivă de molecule mari (în special proteine) în urină modificările microscopice din glomeruloscleroza difuză & din cea nodulară devin manifeste – cele din urmă sunt cunoscute sub denumirea de leziuni Kimmelstiel-Wilson într-un stadiu ulterior al glomerulosclerozei glomerulul este înlocuit cu material hialin
↑ treptată a excreţiei urinare de albumină marca nefropatiei diabetice clasice – cea mai precoce dovadă a acesteia este microalbuminuria (denumită astfel deoarece cantitatea de albumină urinară este prea ↓ pt a fi detectată de stripurile urinare standard microalbuminuria poate (după câțiva ani) să progreseze către albuminurie intermitentă urmată de proteinurie persistentă în stadiul de proteinurie persistentă creatinina serică este normală – dar odată cu atingerea acestui stadiu BCR apare în 5-10 ani (deşi rata progresiei variază mult interindividual) ↑ creatininei serice caracteristică tardivă proteinuria poate deveni atât de marcată încât să inducă un sindrom nefrotic tranzitoriu – cu edeme periferice + hipoalbuminemie o proporţie ↓ a pacienţilor cu DZ tip 1 & până la 50% din cei cu DZ tip 2 au nefropatie diabetică non-clasică – în această situaţie RFG ↓ progresiv dar cu albuminurie ↓ / absentă
Re
ALTE CARACTERISTICI
nefropatia diabetică este asociată tipic cu anemie normocromă normocitară & cu ↑ vitezei de sedimentare a hematiilor + a proteinei C reactive HTA o consecinţă uzuală & poate leza suplimentar rinichiul.
SCREENING
urina tuturor pacienţilor cu DZ ar trebui testată regulat (cel puţin anual) pt prezenţa microalbuminuriei raportul albumină/creatinină (RAC – testat dintr-o probă a jetului mijlociu din prima urină de dimineaţă) este < de 2,5 mg/mmol la bărbaţii sănătoşi & < de 3,5 mg/mmol la femeile sănătoase dacă microalbuminuria este detectată testul ar trebui repetat de 2 ori – deoarece rezultatele fals ⊕ sunt frecvente
EVALUARE MICROALBUMINURIE & PROTEINURIE
odată ce proteinuria este prezentă trebuie luate în considerare alte cauze – dar odată ce acestea sunt excluse poate fi formulat un diagnostic prezumtiv de nefropatie diabetică suspiciunea clinică a unei cauze non-diabetice a nefropatiei poate fi cauzată de un istoric atipic + absenţa retinopatiei diabetice + de prezenţa hematiilor în urină biopsia renală ar trebui luată în considerare în asemenea cazuri – dar este rareori necesară / utilă nivelul creatininei serice & RFGe trebuie măsurate cu regularitate
TRATAMENT
n
TRATAMENTUL BOLII RENALE TERMINALE
tratamentul bolii renale terminale este îngreunat de faptul că aceşti pacienţi prezintă de obicei & alte complicaţii ale DZ – precum cecitate
neuropatie autonomă
boală vasculară periferică.
șunturile vasculare tind să se calcifice repede – motiv pentru care dializa peritoneală cronică din ambulatoriu poate fi preferată hemodializei rata de eşec a transplantelor renale este uşor mai ↑ faţă de pacienţii fără DZ
O
zi
tratamentul nefropatiei diabetice este similar celui al altor cauze de BCR – cu anumite menţiuni deşi nefropatia diabetică este progresivă evoluţia în timp poate fi încetinită semnificativ printr-un tratament antihipertensiv agresiv precoce – în special cu IECA / blocanţi ai receptorilor de angiotensină II + printr-un control glicemic atent ținta tensiunii arteriale este de 40 ani / după o evoluţie de 10 ani a DZ – dacă sunt prezente complicaţiile microvasculare deoarece evenimentele CV sunt ↓ cu 20% pentru fiecare ↓ a LDL colesterolului cu 1 mmol/l alţi agenţi hipolipemianţi – precum ezetimibul / inhibitorii PCSK9 sunt indicaţi dacă statinele NU sunt tolerate / dacă NU este atinsă ţinta de colesterol similar populaţiei generale – oprirea fumatului este importantă & ar trebui oferit suport celor care îşi doresc să renunţe la fumat aspirina în doze mici ↓ riscul macrovascular – dar este asociată cu un grad de morbiditate & mortalitate din cauza hemoragiilor ȚINTE TERAPEUTICE PT TRATAMENTUL FACTORILOR DE RISC CV LA PACIENȚII CU DZ
Re
PARAMETRU
IDEAL
REZONABIL – DAR NU IDEAL
HbA1c
< 7%
< 8% (64 mmol/l)
TA (mmHg)
< 130/80
COLESTEROL TOTAL (mmol/l)
90 mmHg DIASTOLICĂ
1
CARACTERISTICI CLINICE
O
PARAMETRU
n
SCOR 𝐀𝐁𝐂𝐃𝟐
2
SCOR < 4 RISC MIC
TULBURARE IZOLATĂ DE VORBIRE
1
SCOR > 6 RISC MARE AVC ÎN URMĂTOARELE 7 ZILE
ALTE MANIFESTĂRI
0
(NU MAI ESTE UTILIZAT – DAR POATE AVEA VALOARE INFORMATIVĂ)
> 60
2
10 – 59
1
< 10
0
DIABET ZAHARAT
1
DURATA SIMPTOMATOLOGIEI (MIN)
zi
DEFICIT MOTOR UNILATERAL
Re
INFARCT CEREBRAL
infarctele cerebrale tromboembolice majore cauzează de obicei SINDROAME EVIDENTE DE AVC SIMPTOMATOLOGIE CLINICĂ ft variabilă – în fcț. de localizarea & extensia infarctului după ocluzia vasc. apare ischemia cerebrală – cu disfuncția bioelectrogenezei neurale cauzând simptome & urmate de infarct + moarte celulară reg. infarctizată înconjurată de o reg. ischemică edemațiată – care este alterată doar funcțional (NU structural) – PENUMBRĂ ISCHEMICĂ (det. pe RMN & poate să își redobândească fcț. după revascularizare) în int. ariei ischemice hipoxia declanșează afectare neuronală - ↓ ATP & se eliberează glutamat – care deschide canalele de Ca & se eliberează radicali liberi (ac. disfuncții conduc la lez. inflamatorii + necroză + moarte cel. prin apoptoză)
TABLOU CLINIC
simptomatologie ⊖ cu debut brusc (câteva min) – indică alterarea focală a fcț. cerebrale paralizie + hipoestezie + disfazie + tulb. de vedere – caracteristici definitorii AVC ischemic tabloul clinic exact depinde de teritoriul vascular afectat
INFARCTE ÎN TERITORIUL ANTERIOR DE CIRCULAȚIE
n
O
INFARCTE ÎN TERITORIUL POSTERIOR DE CIRCULAȚIE
INFARCTE DE TRUNCHI CEREBRAL simptomatologie complexă în fcț. de relația între infarct & topografia nucleilor nervilor cranieni + căile lungi + conexiunile din trunchiul cerebral CARACTERISTICI – INFARCT DE TRUNCHI CEREBRAL CARACTERISTICI CLINICE
STRUCTURI IMPLICATE
HEMIPAREZĂ / TETRAPAREZĂ
tract corticospinal
TULBURĂRI SENZITIVE
lemniscus medial + tract spino-talamic
DIPLOPIE
sistem oculomotor
HIPOESTEZIE FACIALĂ
nucleu n. V
PAREZĂ FACIALĂ
nucleu n. VII
zi
INFARCTE ÎN TERITORIILE ACM + ACI + ART. CEREBRALĂ ANT. (ACA) + ART. OFTALMICĂ ocluzia completă ACM det. AVC DEVASTATOR – cu hemiplegie controlaterală + pareză facială + hemisindrom senzitiv + sdr. de neglijare (lobul parietal – sever dacă emisfera non-dominantă este afectată) + deviație oculogiră în dir. emisferei afectate (centrul mișcărilor oculare conjugate din lobul frontal) + afazie (lez. ale emisferei dominante) + hemianopsie edemul cerebral – în teritoriul infarctizat conduce la MORTALITATE ↑ - din cauza hernierii subst. cerebrale (INFARCT CEREBRAL MALIGN ÎN TERITORIUL ACM) – CRANIECTOMIA DECOMPRESIVĂ ↓ mortalitatea & îmbunătățește ușor dizabilitatea pe t. lung un tablou clinic asemănător ocluzia de ACI (cu toate că circ. colaterală poate să ↓ mărimea infarctului) infarctele în teritoriile ramurilor ACM tablou clinic parțial comparativ cu cel descris anterior – cu hemipareză + monopareză + afazie ocluzia art. perforante lenticulostriate (sau ocluzie de ACM cu circulație colaterală bună care protejează cortexul) cauzează infarctizarea structurilor profunde subcorticale (cum este capsula internă) – rez. hemiplegie + deficite hemisenzitive infarctele în terit. ACA mult mai rare comparativ cu ACM – produc în mod tipic hemipareză predominant crurală + simptomatologie de lob frontal – apatie + apraxie
Re
NISTAGMUS + VERTIJ
conexiuni vestibulare
DISFAGIE + DIZARTRIE
nucleu nn. IX + X
DIZARTRIE + ATAXIE + SUGHIȚ + VĂRSĂTURI
conexiunile trunchiului cerebral & cerebeloase
SDR. HORNER
fibre simpatice
COMĂ + ALTERAREA STĂRII DE CONȘTIENȚĂ
formațiune reticulată
SINDROM BULBAR LATERAL (SDR. WALLENBERG) sdr. vascular de trunchi cerebral FRECVENT întâlnit – se manif. cu vertij acut + semne cerebeloase + alte semne – precum sdr. Horner & este cauzat de embolism în art. cerebeloasă postero-inf. (PICA) / în ramurile sale / tromboembolism de art. vertebrală / disecție
SINDROAME CLINICE DE AVC hemipareză dreaptă – predominant facio-brahială + afazie
ARTERĂ CEREBRALĂ MEDIE DREAPTĂ
hemipareză stângă – predominant facio-brahială + neglijare vizuală & senzorială + a dizabilității
BULB LATERAL (ARTERA CEREBELOASĂ POSTERO-INF. / ARTERA VERTEBRALĂ)
sdr. Horner ipsilateral + pareză n. X + hipoestezie hemifață + ataxia membrelor cu hipoestezie controlaterală spinotalamică + vertij + disfagie
ARTERA CEREBRALĂ POSTERIOARĂ
hemianopsie homolaterală + def. variabile din cauza afectării talamice & occipitoparietale ± de lob temporal
CAPSULĂ INTERNĂ
hemisindrom motor / senzitiv / senzitivo-motor față = membru superior = membru inferior posibilă dizartrie severă din cauza af. fibrelor cortico-bulbare fără afazie / alte semne corticale
PARAMEDIAN BILATERAL – TALAMUS & MEZENCEFAL
comă / alterarea stării de conștiență + oftalmoplegie + ataxie + tulburări de memorie + durere talamică
DISECȚIE DE ARTERĂ CAROTIDĂ
durere laterocervicală / facială + sdr. Horner ipsilateral din cauza compresiei plexului simpatic în jurul art. carotide + af. nn. cranieni inf. (X + XII – cele mai evidente clinic) + infarct embolic în terit. circulației anterioare
O
n
ARTERĂ CEREBRALĂ MEDIE STÂNGĂ
zi
DEFICITE NEUROLOGICE
INFARCTE CEREBELOASE apar izolat / ca o parte a unor sdr. complexe de trunchi cerebral – edemul cerebelos poate să cauzeze compresia trunchiului cerebral & stare comatoasă / hidrocefalie obstructivă (nec. chir. decompresivă) TROMBOZĂ DE ART. BAZILARĂ mai frecventă decât embolia – tabloul clinic depinde de nivelul ocluziei & ramurile afectate – lez. înalte cauzează infarct mezencefalic + comă + sdr. locked-in / sdr. de top de bazilară când & ACP este afectată – infarcte severe la nivelul mezencefalului + regiunea lobului occipital + talamică
Re
TERITORIU VASCULAR / REGIUNE AFECTATĂ
* infarctele de ACP sunt în mod tipic embolice – hemianopsia homonimă rez. din lez. unilaterale & cecitatea corticală (sdr. Anton) din lez. bilaterale * sdr. de neglijare & agnoziile vizuale – cauzate de af. teritoriilor vizuale de asociație localizate mai anterior
* ACP irigă talamusul & lobul temporal postero-medial & infarctizarea ac. structuri cauzează confuzie + tulburări de memorie
INFARCT LACUNAR
lacune infarcte mici (< 1,5 cm3 ) vizibile pe RMN / postmortem HTA FR cel mai important AVC-urile fără af. corticală – hemipareza pur motorie + hemisindromul senzitiv pur + ataxia unilaterală brusc instalată + dizartria brusc instalată cu mâna inabilă sdr. lacunare tipice FRECVENT asimptomatice
DEMENȚĂ MULTI-INFARCT
lacune multiple / infarcte mari cauzează declin intelectual generalizat – întâlnit în bolile cerebro-vasculare avansate în stadiile avansate demență + sdr. pseudo-bulbar + mers cu pași mici (parkinsonism aterosclerotic) BOALA BINSWANGER termen util. pt hipoatenuarea difuză a subst. albe cerebrale – asociat cu demență + AIT-uri + ep. de AVC la pac. hipertensivi (modif. vizibile pe imagistică / autopsie)
INFARCTE DE GRANIȚĂ
hipoperfuzia cerebrală severă – precum hipotensiunea post-stop cardiac / chir. CV cauzează ischemie în reg. de graniță între terit. irigate de ACA & ACM & ACP (afectând cortexul occipito-parietal + hipocampul + căile motorii) tipice tablourile clinice complexe de tulburări de vedere (sdr. Balint) + deteriorare cognitivă + declin intelectual + (uneori) deficit motor encefalopatia ischemică / hipoxică severă după o hipoperfuzie cerebrală prelungită poate să conducă la stare vegetativă / stare de conștiență minimă
INVESTIGAȚII – ÎN AVC
o
diferenția hemoragia de infarct tromboembolic
o
exclude patologiile care mimează AVC (ex – tumori)
o
identifica patologia de bază – în scopul prevenției sec.
o
identifica patologiile care mimează AVC
n
scopul este de a o confirma dgn. clinic
O
CT cranian hemoleucogramă glicemie coagulogramă – dacă pac. este anticoagulat
INVESTIGAȚII ULTERIOARE (în termen de 24h)
analize de sânge de rutină – hemoleucogramă + viteza de sedimentare a hematiilor + glicemie + coagulogramă + lipidogramă EEG & ulterior holter EEC – pt depistare FiA ultrasonografie Doppler carotidiană (la pac. cu AVC în teritoriul ant. care sunt eligibili pt interv. chir.)
INVESTIGAȚII ADIȚIONALE (în cazuri selecționate – pac. tineri / fără cauză identificată)
Re
zi
INVESTIGAȚII IMEDIATE – DE URGENȚĂ (ideal în 1h de la prezentare)
angioCT / angioRMN
RMN cerebral cu protocol pt disecție ecocardiografie – trebuie luată în considerare ETE monit. cardiacă prelungită – pt depistare FiA paroxistică în AVC criptogen screening pt vasculită anticorpi antifosfolipidici screening pt trombofilie alte investigații – eval. genetică pt CADASIL & boli mitocondriale + alfa galactozidază pt b. Fabry + screening pt droguri
NEUROIMAGISTICĂ
CT detectează hemoragia cerebrală imediată – dar infarctul cerebral adesea NU este depistat în faza acută / sunt vizibile doar modif. subtile (repetarea la 24-48h poate fi utilă) RMN mult mai sensibil decât CT pt modif. precoce de infarct & infarcte mici evid. extensia & localizarea infarctului + ilustrează infarcte simultane clinic silențioase care sugerează o sursă emboligenă poate să ajute la identif. cauzei de bază (disecția arterială cu ajutorul secvențelor speciale care arată lumenul fals (semnul semilunei) / infarcte venoase corticale numeroase patologii care mimează AVC – precum lez. demielinizate – pot fi evid. pe RMN (NU se văd pe CT) este util. tot mai mult în eval. de rutină AVC & este esențial la pac. tineri / unde cauza este neclară IMAGISTICĂ VASCULARĂ ULTRASONOGRAFIE DOPPLER – esențială în primele 24h pt a identif. stenozele severe simptomatice care nec. interv. chir. ANGIO-CT + ANGIO-RMN – util. pe scară largă pt a corobora cu rez. Doppler în vederea identif. stenozelor arteriale din circ. posterioară & vasele intracraniene (care NU sunt vizibile la Doppler) + identif. disecțiilor arteriale & tromboza de sinusuri venoase cerebrale (* rareori este nevoie de ef. unei angiografii prin cateterism în AVC ischemic)
INVESTIGAȚII CARDIOLOGICE
identif. sursei cardioembolice – în primul rând FiA EEG / monit. Holter ECG alte cauze – boli valvulare / FOP / existența unui tromb mural nec. ETT / ETE – la pac. selectați (* studiile au arătat că monit. EEG pe t. lung dem. prezența FiA paroxistice la o minoritate semnificativă de pac. cu AVC de cauză necunoscută !!!)
AMORȚEALĂ / SLĂBICIUNE – slăbiciune / amorțeală bruscă a unuia / a 2 membre SACADAREA VORBIRII – dificultăți de vorbire + dizartrie + afazie TIMP – durata de la debutul simptomatologiei (cu cât mai repede se instituie trat. – cu atât mai bine) 1. MĂSURI MEDICALE GENERATE IMEDIAT
căi aeriene – confirmare permeabilitate + monitorizare
îngrijire continuă pac. inconștient / stuporos
adm. oxigen pe mască
monitorizare TA
O
paramedicii & pop. generală sunt încurajați să dgn AVC folosind istoric + examinare sumară – FAST FAȚĂ – asimetria feței apărută brusc
zi
Re
TRATAMENT IMEDIAT & TROMBOLIZĂ – AVC
n
ALTE INVESTIGAȚII la pac. tineri / cei la care NU există evidența aterosclerozei sau a unei surse embolice – nec. investigații speciale pt a evidenția un proc. vasculitic / inflamator / infecțios / metabolic / genetic
2. ESTE INDICATĂ TROMBOLIZA? dacă DA – imagistica cerebrală imediată este nec. 3. IMAGISTICĂ CEREBRALĂ CT disponibil întotdeauna – va indica hemoragie / alte patologii / infarct (câteodată) 4. INFARCT CEREBRAL
dacă CT exclude hemoragia – se adm. terapie cu trombolitic IMEDIAT
ASPIRINĂ 300 mg/zi – în cazul în care ter. trombolitică este CI
5. HEMORAGIE CEREBRALĂ dacă CT arată hemoragie – NU se adm. trat. care să interfereze cu coagularea (neurochir. ocazional nec.) 6. INTERNARE ÎNTR-O UNITATE MULTIDISCIPLINARĂ DE AVC
evaluare deglutiție
inițiere profilaxie tromboembolism
tratare complicații medicale – infecție / hiperglicemie / FiA
investigații privind cauza & FR
acces la terapia precoce (fizioterapie / ter. ocupațională / logopedie)
inițiere măsuri de prevenție sec.
sfaturi în legătură cu stilul de viață – oprire fumat + ↓ ponderală
7. REABILITARE (unitate specializată / în comunitate) TROMBOLIZĂ
dgn clinic AVC ischemic
evaluare de către o echipă experimentată
persistență deficit neurologic
imagistica exclude hemoragia
mom. debutului este bine stabilit
tromboliza trebuie să înceapă cât de curând posibil – până la maxim 4,5h de la debutul AVC ischemic
n
CLINIC
simpt. de AVC cu ameliorare rapidă
semne neurologice minore / izolate
criză epileptică la debutul AVC – dacă deficitul rezidual este dat. fenomenelor postictale
simpt. sugestive de hemoragie subarahnoidiană – chiar dacă CT este normal
CRITERII DE EXCLUDERE ISTORIC MEDICAL
AVC / traumă craniană – în ultimele 3 luni
O
ELIGIBILITATE
zi
↑ semnificativ șansele de a avea o dizabilitate minimă / inexistentă după un AVC ischemic prin ↓ zonei în infarctul cerebral trat. precoce în fereastra de 4,5h ↑ semnificativ șansa de prognostic favorabil ≈ 10% dintre pac. candidați potențiali pt tromboliză – cei mai mulți fiind excluși din cauza prez. tardive (în afara ferestrei terapeutice) 2 studii recente au arătat beneficiile – cu o rată ↓ de complicații pe care le-a avut TRAT. ENDOVASCULAR (DE OBICEI CU STENT RETRIEVER) ef. după TER. CU ALTEPLASE (pac. cu ocluzie vasculară proximală & țes. cerebral viabil au fost selectați – cu îmbunătățirea funcțională + ↓ mortalității după trat.) s-a arătat beneficiul TROMBECTOMIEI VASCULARE – la pac. cu AVC ischemic acut cauzat de ocluzia proximală a circ. anterioare (în prez. – este ef. de rutină în cazuri selecționate în mai multe centre)
Re
TAS persistentă > 185 / TAD > 110 / care nec. terapie agresivă de control a TA sarcină
sângerare activă / traumă acută (fractură)
istoric de hemoragie intracraniană în antecedente
sângerare majoră în ultimele 14 zile
sângerare GI / genitourinară în ultimele 21 zile
puncție arterială cu localizare necompresibilă în ultimele 7 zile
puncție lombară în ultimele 7 zile
LABORATOR
DOZĂ IV DE ALTEPLASE (ACTIVATOR TISULAR PLASMINOGEN) doză totală – 0,9 mg/kg (max 90 mg) 10% din doza totală – adm. inițial IV bolus timp de 1 min
3
trombocite < 100.000/𝑚𝑚
glicemie < 2,8 mmol/l / > 26,2 mmol/l
INR > 1,7 – dacă pac. este pe trat. cu warfarină
timp de tromboplastină parțială ↑ dacă pac. este pe trat. cu heparină
restul trebuie adm. IV timp de 60 min
TERAPIE ANTIPLACHETARĂ & ANTICOAGULARE
doze mari de ASPIRINĂ adm. după 24h de la tromboliză / imediat după ce o hemoragie este exclusă dacă tromboliza este CI + continuată pt 2 săpt. înaintea trecerii pe clopidogrel nr. nec. a fi tratat (NNT) – pt a preveni AVC ischemic 100 anticoagulante inițiate pt AVC ischemic cardioembolic asociat cu FiA – de obicei după 2 săpt. de la debutul AVC (pt a ↓ riscul unei transf. hemoragice acute a infarctelor cerebrale (NNT = 12)) pt. disecție arterială riscul recurenței AVC ischemic embolic de la locul de origine al disecției este considerat destul de ↑↑ pt a justifica anticoagularea imediată / ter. antiplachetară tromboza venoasă cerebrală / de sinus venos – ce a cauzat AVC ischemic anticoagulante (DOAC / warfarină – disponibile) * avantaj DOAC – au spectru terapeutic mai larg + rată mai ↓ de hemoragii fără a fi nec. monitorizarea + mai puține interacțiuni medicamentoase
CRANIECTOMIE DECOMPRESIVĂ ef. în primele 48h de la un AVC în interiorul ACM – care cauzează un infarct ce cuprinde > 50% din teritoriul arterei pt a preveni hernierea cerebrală + pt a îmbunătăți prognosticul pe t. lung
n
recunoaștere + bun control HTA factori MAJORI – în prevenția primară / sec. AVC hipertensiunea tranzitorie – deseori obs. după AVC NU nec. trat. – atâta timp cât TAD < 100 mmHg hipertensiunea severă susținută nec. trat. după 72h TA trebuie ↓ încet pt a evita ↓ bruște ale perfuziei cerebrale
TERAPIE HIPOLIPEMIANTĂ
STATINE – ÎN GENERAL ATORVASTATINĂ 40 mg adm. tuturor pac. – dacă nu prez. CI țintă colesterol total < 4 mmol/l (lipoproteine cu densitate mică < 2 mmol/l)
zi
TERAPIE ANTIHIPERTENSIVĂ
Re
PREVENȚIE SECUNDARĂ
O
* internarea directă într-o unitate de AVC acut UNA DINTRE CELE MAI BUNE INTERVENȚII ÎN AVC ACUT – salvează vieți & ↓ dizabilitatea pe t. lung
MODIFICĂRI STIL DE VIAȚĂ & EDUCAȚIE
educația pac. & familiei aspect ESENȚIAL al prevenției sec. abandonul fumatului & educație despre dietă + sport + ↓ ponderală + consum de alcool începute în unitatea de AVC & continuate după externare
CHIRURGIE & STENTAREA STENOZELOR CAROTIDIENE
stenoze carotidiene simptomatice de grad înalt asoc. cu risc semnificativ de recurență AVC ischemic în săpt. imediat următoare după AIT / AVC ENDARTECTOMIA CAROTIDIANĂ trebuie ef. în primele 2 săpt. la pac. cu stenoze de 70-99% pe partea afectată – dacă AVC ischemic inițial NU a fost cu dizabilitate severă (o altă tehnică imagistică sec. – precum angioCT ef. pt a confirma rez. exam. Doppler) // pt pac. cu stenoze simptomatice moderate (50-69%) beneficiu modest în urma interv. STENTARE CAROTIDIANĂ alternativă a chir. – în cazul anumitor pac. (riscul major de AVC este la fel pt chir. & stentare – dar șansele unui AVC minor non-dizabilitant este > pt stentare !!!) dec. de intervenție în cazul stenozelor asimptomatice discutabilă – pac. cu stenoze de 70-99% au o ↓ modestă a riscului de AVC ischemic la 5 ani stenoze moderate + ocluzia carotidiană tratate conservativ screening-ul pac. asimptomatici pt stenoze carotidiene NU este folositor
AVC LA VÂRSTNICI
tromboliza NU ESTE CI pac. vârstnici beneficiază de reabilitare corespunzătoare trebuie avute în vedere izolarea socială + deficitul cognitiv preexistent + nutriția + îngrijirea corporală & sfincteriană + existența tulb. de deglutiție endartectomia carotidiană la pac. cu vârstă > 75 ani ↓ mai mică a riscului față de pac. tineri
REABILITARE – ABORDARE MULTIDISCIPLINARĂ
n
O
PROGNOSTIC
zi
fizioterapie val. particulară în primele săpt. după AVC – pt prevenirea spasticității + contracturilor & învățarea pac. să util. dispozitive ajutătoare de mers BACLOFEN ± TOXINĂ BOTULINICĂ uneori folositoare în trat. spasticității severe recuperarea vorbirii accelerată prin conversație dacă înghițitul NU este sigur alimentarea pe sondă nazo-gastrică / gastrostoma percutană vor fi nec. (fluoroscopie video asistată – în timpul încercării de a înghiți – poate fi utilă) fizioterapia + logopedia + ter. ocupațională ROL VITAL în privința evaluării & facilitării posibilităților de îngrijire ulterioară depresie frecventă în cadrul AVC la domiciliu – sunt nec. bare de suport la nivelul scărilor & a băii + lavoare portabile + dispozitive de ridicare + scânduri glisante + cărucioare + trepiede + lifturi la niv. scărilor + jaluzele electrice + modif. la nivelul dormitoarelor / bucătăriei / scărilor / podelelor / ușilor
≈ 25% dintre pac. decedează în primii 2 ani după AVC & 10% în prima lună (ac. mortalitate precoce > după hemor. intracraniană decât după AVC ischemic) prognostic nefavorabil mai probabil at. când intervin coma + devieri oculocefalogire + hemiplegie multe complicații – precum aspirația / ulcerele de decubit pot fi prevenite AVC recurente comune (10% în primul an) & mulți pac. decedează ulterior unui IM dintre supraviețuitorii inițiali AVC 30-40% rămân în viață la 3 ani după AVC îmbunătățire graduală – cu platou de recuperare atins după 12 luni (1/3 din supraviețuitori își recuperează mobilitatea independent & aproape 1/3 prez. dizabilitate ce nec. îngrijire instituțională)
Re
HEMORAGIE INTRACRANIANĂ
1. HEMORAGIE INTRACEREBRALĂ & CEREBELOASĂ 2. HEMORAGIE SUBARAHNOIDIANĂ 3. HEMORAGIE / HEMATOM SUBDURAL & EXTRADURAL
HEMORAGIE INTRACEREBRALĂ
responsabilă pt ≈ 10% din AVC asociată cu MORTALITATE ↑ (mai mare decât AVC ischemic – până la 50%) un hematom mare se poate comporta ca o lez. înlocuitoare de spațiu cauzând hipertensiune intracraniană cu deplasarea țes. cerebral & herniere
ETIOLOGIE
n
O
zi
HTA cele mai imp. complicații cu rol în patologia cerebrală sunt ruptura de anevrisme + degenerarea art. mici penetrante – hemor. de ac. fel sunt de obicei masive & fatale + au loc la pac. cu HTA cronică & în locuri bine definite (ggl. bazali / punte / cerebel / subst. albă subcorticală) (* drogurile vasopresoare (cocaina) pot cauza hemoragie & alcoolul este un FR) ANGIOPATIE AMILOIDĂ CEREBRALĂ (AAC) depunerea de amiloid-β în per. arterelor mici & medii la pac. normotensivi (în special cei cu vârstă > 60 ani) cauzează hemor. intracerebrală lobară (în special posterioară – lobi parietal / occipital) care este adeseori RECURENTĂ & este asoc. cu genotipuri particulare de apolipoproteine E (E2) & este mai comună la pac. cu b. Alzheimer (* microsângerările cerebrale sunt vizibile de obicei la secvențele de RMN sensibile la dep. de hemosiderină & AAC poate cauza ocazional simptome neurologice tranzitorii asemenea AIT !!!) CAUZE SECUNDARE malformații arteriovenoase + cavernoame + anevrisme + tromboze durale venoase – cauzează ≈ 20% dintre hemoragiile intracerebrale // coagulopatiile + anticoagulantele + tromboliza pot cauza hemoragii (transf. hemoragică a unui infarct ischemic de dim. mari se poate manif. clinic deseori ca și hemoragie)
CARACTERISTICI CLINICE & PARACLINICE
Re
la exam. clinică NU există nicio met. de încredere pt a putea distinge între hemoragie & infarct ischemic – hemoragia intracerebrală este mai frecvent asociată cu cefalee severă & comă pac. tratați cu anticoag. orale considerați ca având hemoragie – dacă NU se dovedește contrariul hemor. intracerebrală evid. prin CT – intraparenchimatoasă / intraventriculară / hemoragie subarahnoidiană
RMN de rutină poate să NU identif. o sângerare acută minoră cu acuratețe în primele câteva ore RMN / angiografia RM nec. pt a identifica o malformație vasculară – MAV / anevrism angiografia prin cateterism nec. la anumiți pac. care nu au FR evidenți / cauză identif. pe imagistică
TRATAMENT – AVC HEMORAGIC MEDICAL
monitorizare frecventă GCS + semne neurologice esențială – deoarece interv. neurochir. poate fi nec. trat. antiagregant plachetar CONTRAINDICAT !!! anticoagularea trebuie rapid ANTAGONIZATĂ când este posibil ac. lucru (pt pac. tratați cu warfarină se va adm. VIT. K IV + CONCENTRATE CU FACTORI DE COAGULARE) control HTA vital & trebuie realizat cu med. adm. IV într-o unitate ATI în cazul TAS > 180 mmHg măsuri de reducere a pres. intracraniene nec. – inclusiv ventilația mecanică + manitol adm. de factor VII activat recombinat poate preveni ↑ în dim. a hematomului – dar fără a se dem. o îmbunătățire a prognosticului
CHIRURGICAL
hematoamele cerebeloase pot cauza hidrocefalie obstructivă / comă – dat. compresiei la niv. trunchiului cerebral (evacuarea neurochir. de urgență a hematomului este salvatoare de viață & este nec. at. când hematomul > 3 cm / dacă pac. este somnolent / prez. deteriorare clinică) plasarea unui dren ventricular extern nec. dacă hidrocefalie apare de ex. odată cu extensia hemoragiei la nivelul sistemului ventricular
HEMORAGIE SUBARAHNOIDIANĂ
anevrism sacular – 70% malformații arteriovenoase – 10% nicio lez. arterială descoperită – 15% asocieri rare - < 5% o tulburări de sângerare o anevrisme micotice – endocardită o meningită bacteriană acută o tumori o arterite (LES) o malformații arteriovenoase spinale – hemoragie subarahnoidiană spinală o coarctație de aortă o sdr. Marfan / Ehlers-Danlos o boală polichistică renală
O
zi
ETIOLOGIE
n
SÂNGERARE ARTERIALĂ SPONTANĂ ÎN SPAȚIUL SUBARAHNOIDIAN ușor de rec. clinic dat. debutului dramatic ≈ 5% din totalul AVC & are incidență anuală de 6 la 100.000
Re
ANEVRISME SACULARE
apar la niv. poligonului Wilis / artere adiacente locații frecvente la niv. joncțiunilor arteriale
între ACP & ACI – anevrism de art. comunicantă post.
între art. comunicantă ant. & ACA – anevrism de art. comunicantă ant. & de ACA
la trifurcația / bifurcația ACM – anevrism de ACM
alte loc. anevrismale la niv. arterei bazilare / ACPI / ACI în segm. intracavernos / art. oftalmice anevrisme saculare descoperire incidentală în 1% din autopsii & pot fi multiple anevrismele pot cauza simptome prin ruptură spontană (când nu există istoric precedent) / compresiune directă a structurilor adiacente
MALFORMAȚII ARTERIOVENOASE (MAV)
malformații de dezv. vasculară de obicei prez. o fistulă între sistemul arterial & cel venos – cauzând flux ↑ prin MAV + ↑ pres. la niv. venelor drenante MAV se dgn de obicei după o hemor. intracerebrală spontană / după o criză epileptică (de obicei cu debut focal) riscul primei hemoragii la MAV nerupt (20% sunt fatale & 30% rez. cu dizabilitate permanentă) ≈ 2-3% / an odată ce MAV a cauzat o hemoragie riscul unei sângerări ↑ cu ≈ 10% pe an TRATAMENT ablație / trat. endovascular / microchirurgie / radioterapie stereotaxică hemangioamele cavernoase (cavernoamele) FRECVENTE – reprez. vase dilatate cu pres. ↓ & torturoase – fără a avea o arteră de vascularizație majoră (sunt de obicei asimptomatice & sunt descoperite incidental imagistic) cavernoame multiple pot cauza crize epileptice (hemoragii mici pot apărea – dar au o pres. a sângelui ↓ & rar cauzează deficit sever) – rezecția chir. rareori nec. (exceptând cavernoamele care ↑ gradual în dim / cauzează simpt. neurologice semnificative)
CARACTERISTICI CLINICE
INVESTIGAȚII
zi
O
n
cefalee severă debut brusc – de obicei occipitală vărsături comă deces (poate surveni) supraviețuitorii HSA pot rămâne comatoși / somnolenți timp de câteva ore, zile, mai mult HSA posibil dgn al oricărei cefalee cu debut brusc !!! după o HSA majoră rigiditatea cefei + semn Kernig ⊕ + edem papilar (câteodată prez) + hemoragie retiniană ± subhialoidă (formată sub membrana hialoidă retiniană) sângerările minore pot cauza puține semne – dar invariabil cauzează cefalee
Re
CT HSA ± intraventriculară – de obicei obs. (sensibilitatea CT este de 95% în primele 24 ore de la debut – dar mult mai mică de-a lungul zilelor urm.) puncție lombară NU este nec. dacă HSA este confirmată de CT – dar trebuie ef. dacă există dubii LCR devine galben (xantocrom) în primele 12 ore de la HSA & rămâne modif. pt încă 2 săpt. (inspecția vizuală a supernatantului LCR este de obicei suficient de sigură pt dgn) spectrofotometrie pt a estima bilirubina în LCR – ce a fost elib. de liza cel. & este util. pt a stabili HSA cu certitudine angiografie CT / angiografie prin cateterism fol. pt a identif. anevrismele / alte cauze de sângerare – la pac. care au indicație de interv. chir.
DIAGNOSTIC DIFERENȚIAL
MIGRENĂ durată scurtă de timp până la atingerea intensității maxime a cefaleei & redoarea de ceafă – indică de obicei HAS (* cefalee brusc instalată & violentă (thunderclap) util. pt a descrie HSA / cefalee bruscă (benignă) fără o cauză clară) SDR. VASOCONSTRICȚIEI CEREBRALE REVERSIBILE (SDR. CALL-FLEMING) prez. cefalee violentă thunderclap MENINGITĂ BACTERIANĂ ACUTĂ poate cauza ocazional cefalee bruscă at. când apare ruptura microabceselor meningeale DISECȚIE ARTERIALĂ CERVICALĂ poate să debuteze cu cefalee bruscă
COMPLICAȚII
sângele din spațiul subarahnoidian poate duce la hidrocefalee obstructivă – viz. pe CT (asimptomatică – dar poate evolua cu deteriorarea stării de conștiență după debutul HSA) – introd. unui șunt poate fi nec. spasmul arterial (viz. pe angiografie – cauză de comă / hemipareză) complicație serioasă HSA & indică prognostic rezervat
TRATAMENT
repaus la pat + măsuri suportive HTA trebuie controlată NIMODIPINĂ (blocant canale de Ca) adm. timp de 3 săpt - ↓ mortalitatea toate cazurile de HSA discutate de urgență cu un centru de neurochirurgie (≈ jum. din cazurile de HSA ajung decedate / muribunde la spital) în cazul în care angiografia evidențiază un anevrism (CAUZA PRINCIPALĂ ÎN HSA) TRAT. ENDOVASCULAR PRIN PLASARE DE BOBINE DE PLATINĂ prin int. unui cateter în int. sacului anevrismal – pt a produce tromboza & ablația anevrismului – este I linie de trat. !!!!!! (rată ↓ de complicații comparativ cu chir. – dar cliparea anevrismală prin chir. directă a pedicului anevrismal este nec. în cazuri selecționate) în cazul anevrismelor asimptomatice (nerupte) > 8 mm în diametru riscul trat. este < riscul de hemoragie dacă rămâne netratat pac. care rămân comatoși / prez. deficite severe persistente după HSA PROGNOSTIC REZERVAT
ac. afecțiuni pot cauza DECESUL în urma unui traumatism cranian – dacă NU sunt tratate corespunzător
O
n
HEMORAGIE SUBDURALĂ & EXTRADURALĂ
HEMATOM SUBDURAL (HSD)
HEMORAGIE EXTRADURALĂ (HED)
zi
urmează de obicei o linie de fractură craniană prod. ruperea unei ramuri a art. meningeale mijlocii sângerarea extradurală se acum. rapid în int. de minute / ore tablou caracteristic traumatism cranian urmat de scurtă pierdere a stării de conștiență urmat de ameliorare (interval de luciditate) – pac. devine apoi stupuros & apare dilatare pupilară ipsilaterală + hemipareză controlaterală + herniere transtentorială rapidă pupile dilatate & fixe bilateral + tetraplegie + stop respirator apar ulterior
Re
acum. de sânge în spațiul subdural în urma rupturii unei vene apare de obicei după un traumatism cranian (câteodată chiar și unul banal) intervalul între traumatism – simptomatologie câteva zile / săptămâni / luni cronic & aparent spontan FRECVENȚĂ ↑ vârstnici (dar poate apărea și în cazul pac. anticoagulați) cefalee + somnolență + confuzie comune – simpt. pot fi minore & pot fluctua deficite focale – hemipareză / deficit senzorial pot apărea epilepsia se produce ocazional stupor + comă + herniere cerebrală pot apărea ulterior
(* HSD acut progresiv poate avea tablou identic !!!)
TRATAMENT
suspiciune de sângerare extradurală / subdurală imagistică imediată CT cea mai sensibilă investigație RMN sensibil pt det. hematoamelor mici (secv. T1 la RMN evid. un hipersemnal dat. prez. methemoglobinei) HED INTERVENȚIE NEUROCHIR. DE URGENȚĂ – dacă este ef. timpuriu, prognosticul este excelent HSD nec. de obicei mai puțină atenție imediată – dar eval. neurochir. este nec. (chiar și colecțiile mari se pot rez. spontan – fără drenare & imagistica seriată este nec. pt a evalua progresia)
TROMBOZĂ VENOASĂ CORTICALĂ & TROMBOZA SINUSURILOR VENOASE DURALE
tromboză venoasă cerebrală de obicei asociată (> 50%) cu un FR protrombolitic (contraceptive orale / sarcină / stări protrombotice dobândite sau genetice / deshidratare) / traumatism cranian – infecția poate fi prez. // poate apărea spontan
TROMBOZĂ VENOASĂ CORTICALĂ infarctul venos conduce la cefalee + semne focale ± crize epileptice – infarctul cortical transformat hemoragic este evid. la RMN TROMBOZĂ DE SINUSURI VENOASE DURALE
tromboza de sinus cavernos durere oculară + febră + exoftalmie + chemosis (oftalmoplegia int. / ext. cu edem papilar poate apărea) tromboza de sinusuri venoase durale hipertensiune intracraniană + cefalee + edem papilar + crize epileptice frecvent & poate progresa până la comă
TRATAMENT
zi
O
n
RMN / venografia RM ocluzia sinusurilor ± venelor trat. inițial HEPARINĂ – urmată ulterior de WARFARINĂ / ALT ANTICOAGULANT ORAL – timp de 6 luni ANTICONVULSIVANTE adm. când este nec.
Re
MENINGITĂ
INFECȚIE GRAVĂ A MENINGELOR meningita bacteriană este FATALĂ dacă NU este tratată microorganismele ating meningele prin extensie directă din urechi + nazofaringe + lez. craniană / defect meningeal congenital / răspândire din fluxul sanguin pac. imunocompromiși expuși riscului de inf. cu organisme neobișnuite
ETIOLOGIE NON-INFECȚIOASĂ – A INFLAMAȚIEI MENINGEALE
meningită malignă med. intratecale sânge – în urma unei hemoragii subarahnoidiene
ETIOLOGIE INFECȚIOASĂ
CÂND VEZI CÂT COSTĂ
o
Listeria monocytogenes
o
Mycobacterium tuberculosis
O GEACĂ DE LA
o
Treponema pallidum
BELMONTON (BLMT)...
o
Streptococcus pneumoniae
o
Streoptococcus grup B
o
Staphylococcus aureus
o
Neisseria meningitidis
ȚI SE ACTIVEAZĂ ÎNTREGUL SISTEM NERVOS!
VIRUSURI o HIV o
Herpes simplex
o
Oreion
o
Poliomielită (ERADICATĂ LA NIVEL MONDIAL !!!)
o
Enterovirusuri (ECHO + Coxsackie)
o
Epstein-Barr
O
n
HOPE
zi
BACTERII o Bacili Gram ⊖ (E. Coli)
FUNGI o Cryptococcus neoformans o
Candida albicans
o
Coccidioides albicans / immitis
o
Histoplasma capsulatum & Blastomyces dermatitidis – SUA
Re
* acestea reprez. 70% din meningita bacteriană acută – în afara per. neonatale o largă varietate de ag. infecțioși sunt responsabili pt restul de 30% !!! * malaria se prez. adesea cu simptome cerebrale + febră
ANATOMIE PATOLOGICĂ
în meningita bacteriană acută piamater + arahnoida – infiltrate cu polimorfonucleare & se formează un strat de puroi – se poate organiza prin formare de aderențe, provocând paralizii ale nn. cranieni + hidrocefalie în inf. cronică (tuberculoză) creierul este acoperit de un exsudat vâscos gri-verde cu numeroși tuberculi meningeeni – aderențele sunt invariabile edemul cerebral apare în ORICE meningită bacteriană în meningita virală reacție LCR inflamatorie predominant limfocitară – fără formare de puroi / PMN-uri / adeziuni (există edem cerebral în cantitate ↓ / deloc – cu exc. dezvoltării unei encefalite)
TABLOU CLINIC – SINDROM MENINGEAN
TRIADĂ SIMPLĂ dureri de cap + rigiditate ceafă + febră fotofobie + vărsături – adesea PREZENTE în inf. bacteriană acută stare de rău intensă + febră + frisoane + dureri de cap severe + fotofobie + vărsături – se dezv. în câteva min. / ore (pac. este irascibil & preferă să stea nemișcat) rigiditate gât + semn Kernig ⊕ de obicei în câteva ore în cazuri mai puțin severe (meningită virală) mai puține semne meningeale proeminente – cu toate acestea inf. bacteriană poate avea debut ușor în meningita necomplicată conștiența rămâne intactă – orice pers. cu febră mare poate prez. DELIR instalare progresivă somnolență + semne de lateralizare + lez. nn. cranieni indică COMPLICAȚII – precum tromboză de sinus venos / edem cerebral sever / hidrocefalie dgn. alternativ – abces cerebral / encefalită
TIPURI SPECIFICE
n
indiciile clinice susțin dgn (dacă există acces în spațiul subarahnoidian prin fractură de craniu (recentă / veche) / spina bifidă ocultă – meningita bacteriană poate fi recurentă & organismul infectant este de obicei pneumococ !!!)
O
SIMPTOME CLINICE
CAUZE POSIBILE
ERUPȚIE PETEȘIALĂ
INFECȚIE MENINGOCOCICĂ
FRACTURĂ DE CRANIU AFECȚIUNI ALE URECHII LEZ. CONGENITALE SNC
INFECȚIE PNEUMOCOCICĂ
PAC. IMUNOCOMPROMIȘI
HIV CU INFECȚII OPORTUNISTE
RASH / DURERE PLEURITICĂ CĂLĂTORII INTERNAȚIONALE
zi
SIMPTOME
Re
OCUPAȚIE – LUCRĂTOR ÎN CANALE / APE POLUATE / ÎNOT RECREAȚIONAL CLINIC – MIALGII + CONJUNCTIVITĂ + ICTER
INFECȚIE CU ENTEROVIRUSURI MALARIE
LEPTOSPIROZĂ
MENINGITĂ BACTERIANĂ ACUTĂ
debut brusc frisoane + febră ↑ septicemie meningococică asoc. cu erupție peteșială – uneori difuză meningita poate face parte dintr-o septicemie meningococică generalizată cu șoc septic + infarcte vasculare periferice șocul septic acut se poate dezv. ÎN ORICE meningită bacteriană
MENINGITĂ MENINGOCOCICĂ & MENINGOCOCCEMIE – TRATAMENT ÎN URGENȚĂ
suspiciunea de inf. meningococică URGENȚĂ MEDICALĂ CE NEC. TRATAMENT IMEDIAT !!!
TABLOU CLINIC
erupție – roșială / peteșială / nespecifică febră + cefalee + rigiditate gât
* toate ac. caracteristici pot să NU fie prez. – inf. meningococică poate începe UNEORI ca orice inf. aparent non-gravă TRATAMENT IMEDIAT – MENINGITA MENINCOGOCICĂ SUSPECTATĂ LA PRIMUL CONTACT & ÎNAINTEA ALTOR INVESTIGAȚII
CEFALOSPORINĂ GEN. III (cefotaxim – ter. empirică (rate ↑ de rezistență la penicilaze)) înlocuire cu BENZILPENICILINĂ – dacă se confirmă sensibilitatea DEXAMETAZONĂ 0,6 mg/kg IV – cu / înainte de prima doză de antibiotic
LA SOSIREA ÎN SPITAL
n
analize de sânge – inclusiv hemoculturi monitorizare șoc septic
MENINGITĂ VIRALĂ aproape întotdeauna af. BENIGNĂ & AUTOLIMITANTĂ durată 4-10 zile durerea de cap poate persista câteva luni NU rămân sechele serioase – cu exc. cazului în care există encefalită
O
MENINGITĂ CRONICĂ DIAGNOSTIC DIFERENȚIAL distingere între cefaleea instalată din hemor. subarahnoidiană & migrenă & meningită acută dificilă meningita luată în serios la orice pers. care prez. dureri de cap & orice cefalee brusc instalată meningita cronică se aseamănă uneori cu tumoră intracraniană – cu cefalee + epilepsie + semne focale malaria cerebrală poate imita meningita bacteriană
Re
zi
TRATAMENT (vezi meningită meningococică !!!)
meningita bacteriană MORTALITATE + MORBIDITATE ↑ (chiar cu îngrijire optimă – mortalitatea este de 15%) trat. similar la copii când meningita meningococică este dgn clinic – prin erupția peteșială trebuie adm. antibiotice IV & recoltate hemoculturi (pcț. lombară este inutilă) în alte cazuri de meningită puncția lombară se ef. at. când NU există suspiciune clinice de lez. cu ef. de masă – dacă sunt suspectate totuși trebuie ef. CT deoarece pcț. lombară poate duce la hernierea amigdalelor cerebeloase // imagistica cerebrală normală NU exclude pres. intracraniană ↑ & prez. caracteristicilor clinice de hipertensiune intracraniană CONTRAINDICĂ pcț. lombară pres. LCR caracteristic ↑ MODIFICĂRI TIPICE LCR – ÎN MENINGITA VIRALĂ & BACTERIANĂ & TUBERCULOASĂ NORMAL
VIRAL
BACTERIAN
limpede / tulbure tulbure / purulent
TUBERCULOS
ASPECT
limpede
tulbure / vâscos
MONOCITE
< 5 / mm3
10-100 / mm3
< 50 / mm3
100-300 / mm3
POLIMORFONUCLEARE
absent
absent
200-300 / mm3
0-200 / mm3
PROTEINE
0,2-0,4 g/l
0,4-0,8 g/l
0,5-2 g/l
0,5-3 g/l
GLUCOZĂ
2/3-1/2 glicemie
> ½ glicemie
< ½ glicemie
< ½ glicemie
ANTIBIOTICE
ALTERNATIVE (ÎN CAZ DE ALERGIE)
PIOGEN NECUNOSCUT
cefalosporine gen. III - cefotaximă (+ vancomicină – în zone cu rezist. pneumococică ↑ la penicilină / cefalosporină)
benzylpenicilină + cloramfenicol
VÂRSTĂ > 50 ANI / PAC. IMUNOCOMPROMIS
cefalosporine gen. III - cefotaximă (+ vancomicină – în zone cu rezist. pneumococică ↑ la penicilină / cefalosporină) + ampicilină – pt a acoperi spectrul Listeria
MENINGOCOC
inițial cefalosporine gen. III schimbare cu benzylpenicilină dacă se confirmă sensib.
PNEUMOCOC
cefalosporine gen. III - cefotaximă
HAEMOPHILUS
cefalosporine gen. III - cefotaximă
O
cotrimoxazol – pt Listeria cefotaximă penicilină
zi
cloramfenicol
trat. adjuvant cu STEROIZI în doză mare – admin. cu / înainte de prima doză de antib. ↓ complicațiile neurologice în meningita bacteriană + ↓ mortalității în pop. occidentale recoltare sânge culturi + glicemie + t. de rutină – în unele cazuri evaluare imagistică craniu + torace frotiul din LCR pune în evidență microorg. (colorația Ziehl-Nielsen evid. bacilii acido-alcoolo-rezistenți – deși organismele TBC sunt rar numeroase) r. de polimerizare în lanț pt meningococi + virusuri / t. antigenice bacteriene din LCR ft importante serologie silifis ÎNTOTDEAUNA efectuată inf. locală (ex – sinuzită paranazală) trat. chir. dacă e nec. tratare fractură de craniu cu înfundare / ruptură meningeală
Re
ORGANISM
n
ANTIBIOTICE – ÎN MENINGITA BACTERIANĂ ACUTĂ
PROFILAXIE
inf. meningococică rap. direcției de sănătate publică & solicitaree sfaturi privind imunizarea + profilaxia contacților chimioprofilaxie cu rifampicină / ciprofloxacină prescrisă tuturor contacților apropiați vaccin MenC adm. în MB vaccin MenB disponibil pt imunizarea pop. la sugari & pt util. în focare vaccin meningococic A + C uneori util. anterior călătoriilor în MB & în reg. endemice (Africa / Asia) vaccin quadrivalent ACWY pt evenimente specifice – precum Hajj & Umrac din Mecca vaccin pneumococic conjugat adm. la sugari în multe țări vaccin pneumococic polizaharidic adulți mai în vârstă & celor cu imunodeficiență / splenectomie imunizarea pneumococică ↓ incidența meningitei pneumococice vaccin contra Hib (Haemophilus influenzae tip B) adm. de rutină copiilor din MB & multe alte țări – eliminând o cauză frecventă a meningitelor fatale
MENINGITĂ CRONICĂ
MENINGITĂ TUBERCULOASĂ & MENINGITĂ PNEUMOCOCICĂ debut cu dureri ușoare de cap + oboseală + anorexie + vărsături (meningita acută poate apărea – dar este neobișnuită) semne meningeale se instalează de cele mai multe ori în câteva săpt. somnolență + semne focale (diplopie / edem papilar / hemipareză) + convulsii FRECVENTE sifilis + sarcoidoză + b. Behcet provoacă meningită cronică în unele cazuri NU este identif. NICIODATĂ microorg. cauzator
imagistica cerebrală – de obicei RMN poate evid. mărirea meningelui + hidrocefalie + tuberculoame – deși poate fi normală în multe cazuri microorg. tuberculoase rare NU pot fi obs. la colorare testare PCR trebuie ef. – deși rez. pot fi ⊖ repetare examen LCR deseori nec. – pot trece săpt. până la confirmarea etiologiei cu ajutorul culturilor
O
TRATAMENT – MENINGITĂ TUBERCULOASĂ
zi
MED. ANTITUBERCULOASE (RIFAMPICINĂ & IZONIAZIDĂ & PIRAZINAMIDĂ) trebuie să înceapă pe o bază prezumtivă & să continue cel puțin 9 luni etambutol EVITAT – din cauza complicațiilor oculare CORTICOSTEROIZI ADJUVANȚI – PREDNISOLON 60 mg pt 3 săpt. recomandați (cu ↓ graduală doze) recidive & complicații FRECVENTE MORTALITATE > 60% - chiar și în cazul trat. precoce
MENINGITĂ MALIGNĂ
Re
n
INVESTIGAȚII – MENINGITĂ TUBERCULOASĂ
cel. maligne pot provoca un proc. meningeal subacut / cronic – neinfectant sdr. meningean / lez. ale nn. cranieni / parapareză / lez. ale rădăcinilor nervoase observate în tipare fluctuante / care produc confuzie citologie LCR poate evidenția cel. maligne – dar randamentul este ↓ a.î. mai multe puncții lombare pot fi nec. pt confirmare dgn
TRATAMENT AGENȚI CITOTOXICI INTRATECALI
CELULE ÎNTR-UN LCR STERIL - PLEIOCITOZĂ
nr. ↑ de cel. prez. în LCR fără o inf. evidentă în organism – pleiocitoză LCR (amestec de limfocite & polimorfonucleare)
CAUZE
zi
O
n
meningită – bacteriană parțial tratată / virală / tuberculoasă / fungică / neoplazică abces intracranian focare parameningeene (sinus paranazal) sifilis tromboză venoasă cerebrală malarie cerebrală infarct cerebral în urma hemor. subarahnoidiene encefalită – inclusiv HIV rarități – malarie cerebrală / sarcoidoză / sdr. Behcet / b. Lyme / endocardită / vasculită cerebrală
Re
ENCEFALITĂ
INFLAMAȚIE ACUTĂ PARENCHIM CEREBRAL
ETIOLOGIE de obicei virală
în encefalita virală febră (90%) + meningism – obișnuite schimbări de personalitate & comportament manif. precoce comune – progresează spre un nivel ↓ al conștienței & chiar comă convulsii (focale & generalizate) obișnuite semne neurologice focale (tulburări de vorbire) FRECVENTE
ENCEFALITĂ VIRALĂ
de obicei virusurile izolate de la cazurile adulte din MB – herpes simplex (HSV) + varicela zoster + alte virusuri din grupul herpes + HHV-6 & 7 + enterovirusuri + adenovirusuri ENCEFALITA HSV afectează inițial (tipic) lobii temporali & este adesea asimetrică (frecvent – virusul NU este niciodată identificat) pot apărea epidemii locale
INVESTIGAȚII
n
RMN zone de inflație & edem – în general în lobii temporali (în encefalita HSV) / pot apărea ↑ pres. intracraniene + deplasarea liniei mediene – ceea ce duce la HERNIERE EEG complexe de unde ascuțite & lente LCR limfocite ↑ (95%) detecție virală LCR prin PCR extrem de sensibilă pt multe virusuri (HVS & VSV) – un rez. fals ⊖ poate apărea în primele 48h de la debutul simptomatologiei serologie (sânge + LCR) utilă biopsie cerebrală rar nec. dat. RMN-ului & testării PCR
O
suspiciune de encefalită cu HSV & VZV ACICLOVIR IV (10 mg/kg de 3x pe zi – 14-21 zile) – chiar înainte ca rez. inv. să fie disponibile tratamentul timpuriu ↓ mortalitatea & lez. neurologice pe t. lung la pac. supraviețuitori crize ANTICONVULSIVANTE ocazional – CRENIECTOMIE DECOMPRESIVĂ prevenirea hernierii – dar apariția comei reprez. un prognostic slab
Re
zi
TRATAMENT
COMPLICAȚII PE TERMEN LUNG – FRECVENTE afectarea memoriei + schimbarea personalității + epilepsie
ENCEFALITĂ AUTOIMUNĂ
autoanticorpii îndreptați împotriva epitopilor neuronali provoacă BOALĂ ENCEFALITICĂ SUBACUTĂ – ENCEFALITĂ LIMBICĂ / PANENCEFALITĂ
ENCEFALITĂ LIMBICĂ evoluează pe parcursul a săpt. / luni cu tulburări de memorie + confuzie + tulburări psihice + convulsii – de obicei manif. ale af. lobului temporal, reflectând implicarea hipocampului & lobilor temporali meziali ENCEFALITĂ LIMBICĂ PARANEOPLAZICĂ (PLE)
obs. în special în cancerul pulmonar cu cel. mici & tumori testiculare asoc. cu o varietate de anticorpi inclusiv anti-Hu & anti-Ma2 (antic. pot fi det. în 60% din cazuri) PLE precedă dgn de cancer în cele mai multe cazuri ar trebui ef. investigații prompte pt identif. tumoră
RMN semnal ↑ în hipocamp ENCEFALITĂ LIMBICĂ CU IMPLICAREA CANALELOR DE K VOLTAJ-DEPENDENTE (VGKC)
anticorpii VGKC (care pot fi testați) produc o varietate de tulburări – inclusiv encefalită limbică cu convulsii distonice faciobrahiale caracteristice + confuzie + agitație + hipoNa manif. apar la pac. > 50 ani & sunt rareori asoc. cu cancerul (timom) neuromiotonie + sdr. de hiperexcitabilitate ale nn. periferici obs. când sunt implicați antic. împotriva VGKC
TRATAMENT STEROIZI doză mare ENCEFALITĂ CU ANTICORPI ANTI-RECEPTOR NMDA
se prez. ca o encefalită limbică – urmată de comă & status epileptic (adesea) diskinezii orofaciale CARACTERISTICE pac. de obicei mai tineri – maj. au teratoame (precum cel ovarian)
Re
zi
O
n
TRATAMENT IMUNOTERAPIE (imunoglobulină IV / schimb de plasmă) + STEROIZI / RITUXIMAB / CICLOFOSFAMIDĂ (* PLE răspunde mai puțin la trat.)
ASTM
BOALĂ CRONICĂ FRECVENTĂ !!! cauză incomplet înțeleasă SIMPTOME FRECVENTE wheezing + senzație de constricție toracică + tuse + dispnee ADESEA ACCENTUATE NOAPTEA ! DEBUT copilărie (3-5 ani) | se poate agrava / ameliora pe parcursul adolescenței AFECȚIUNE COMPLEXĂ simptome cauzate de dif. procese subiacente
* numeroși astmatici cu debut în copilărie prezintă WHEEZING la fact. declanșatori alergenici inhalatori CARACTERISTICI 1. OBSTRUCȚIE DIFUZĂ CĂI AERIENE REVERSIBILĂ – spontan / cu trat. 2. HIPERREACTIVITATE BRONȘICĂ (HRB) la o gamă variată de stimuli 3. INFLAMAȚIE BRONȘICĂ cu limfocite T + mastocite + eozinofile – se asociază cu EXTRAVAZARE PLASMATICĂ + EDEM + HIPERTROFIE CEL. MUSCULARE NETEDE + DEPUNERI COLAGEN LA NIV. MATRICEI + FORMARE DOPURI DE MUCUS + INJURIE EPITELIALĂ * în astmul de lungă durată, inflamația poate fi însoțită de obstrucție bronșică difuză IREVERSIBILĂ (rez. remodelării căilor aeriene – mari & mici) + impactare căi aeriene cu mucus ! CLASIFICARE
INDIVIZII NON-ATOPICI POT DEZVOLTA ASTM LA VÂRSTĂ MIJLOCIE DIN CAUZA UNOR FACTORI EXTRINSECI SENSIBILIZARE LA AG. OCUPAȚIONALI / INTOLERANȚĂ LA AINS (ASPIRINĂ) / PRESCRIERE MED. BLOCANTE REC. βADRENERGICI – BLOCHEAZĂ EF. PROTECTOR AL CATECOLAMINELOR ENDOGENE
ASTM CU DEBUT ÎN COPILĂRIE ADESEA însoțit de eczemă
ASTM INSTABIL / BRITTLE ASTHMA
ASTM CORTICO – REZISTENT
zi
O
prevalență ↑ începând cu jum. anilor 1980 copii & adulți tineri – 15% din pop. DES ÎNTÂLNIT ÎN ȚĂRILE DEZVOLTATE ar putea deveni mai frecvent pe măsură ce pop. adoptă un stil de viață “vestic” la nivel mondial MORTALITATE ≈ 1.000 oameni / zi
n
PREVALENȚĂ
* există pac. cu bronșită eozinofilică (eozinofilie în spută) cu ABSENȚA WHEEZING-ULUI neclar dacă este o stare pre-asmatică & dacă trat. anti-eozinofilic este eficient
Re
* 90% dintre copii si 70% dintre adulți cu astm persistent teste cutanate prick ⊕ la alergene inhalatorii comune (acarieni, epitelii de animale, fungi, polenuri) CAUZE EXTRINSECI LUATE ÎN CONSIDERARE ÎN TOATE CAZURILE DE ASTM !!! ETIOLOGIE
1. ATOPIE & ALERGIE [termenul de atopie = afecțiuni ce prezintă agregare familială + teste cutanate prick ⊕ + antic. alergene specifici în sânge] * IgE seric ↑ hiperreactivitate bronșică + prevalență astm (val. influențate de mai mulți fact. genetici & de mediu)
FACTORI GENETICI (inclusiv gene ce influențează prod. de citokine & IgE)
FACTORI DE MEDIU o
expunere timpurie copil la alergene + fumat matern influență MAJORĂ asupra prod. de IgE
o
bacterii intestinale & infecții intestinale rol în modelarea sistemului imun la începutul vieții
* ipoteza igienei petrecerea copilăriei într-un mediu curat predispune la răspuns de tip IgE la alergene * sporii fungilor de Aspergillus fumigatus afecțiuni pulmonare, inclusiv astm ! ASTM OCUPAȚIONAL CAUZĂ
SURSĂ / OCUPAȚIE
GREUTATE MOLECULARĂ MICĂ (INDEPENDENTE DE IgE) IZOCIANAȚI
lacuri de poliuretan + învelișuri industrale + vopsele tip spray
FUMURI DE COLOFON
sudură + industria electronicelor
PRAF DE LEMN (RUMEGUȘ) MEDICAMENTE ÎNĂLBITORI & COLORANȚI SĂRURI METALICE COMPLEXE (NICHEL, CROM)
ANTIBIOTICE
asistenți medicali + industria sanitară
LATEX
personal sanitar
ENZIME PROTEOLITICE
fabricarea pudrelor biologice de curățare
SĂRURI COMPLEXE DE PLATINĂ
purificarea metalelor
ANHIDRIDE ACIDE & AG. DE ÎNTĂRIRE A POLIAMINELOR
învelișuri industriale
Re
2. FACTORI DECLANȘATORI SENSIBILIZANȚI OCUPAȚIONALI (15% din totalul cazurilor de astm)
O
fermieri + muncitori în industria de procesare a păsărilor & fructelor de mare + lucrători din laboratoare
zi
ALERGENE – ANIMALE & INSECTE
n
GREUTATE MOLECULARĂ MARE (ASOCIATE CU IgE)
FACTORI NESPECIFICI (din cauza HRB – pac. cu astm vor reacționa la o gamă largă de stimuli nespecifici direcți & indirecți + alergene specifice) o
AER RECE & EF. FIZIC maj. astmaticilor prezintă WHEEZING după ef. fizic îndelungat / inhalare aer uscat & rece (simptomele apar DUPĂ efort)
* wheezing-ul produs de efort – gen. de eliberarea de histamine + prostaglandine + leucotriene din mastocite + stimulare nervoasă reflexă
o
POLUARE ATMOSFERICĂ & PARTICULE + VAPORI + FUMURI – IRITANTE maj. astmaticilor suferă de agravarea simptomelor la expunerea la fum de țigară / gaze de eșapament / solvenți / parfumuri puternice / concentrații ↑ pulberi aeriene
* nr. de exacerbări astmatice ↑ în timpul ep. de poluare atmosferică din timpul verii / iernii asociate cu inversiuni termice o
DIETĂ aport ↑ fructe & legume – ROL PROTECTOR
o
EMOȚII pac. cu risc ↑ de exacerbări amenințătoare de viață sunt mai anxioși
o
MEDICAMENTE
AINS (în principal aspirina & derivații de ac. propionic – indometacină / ibuprofen) fact. declanșatori astm la 5% din pac. * intoleranța la AINS prevalentă în special la cei care asociază POLIPOZĂ NAZALĂ + ASTM deseori asoc. cu rinită & edem tranzitoriu după exp. la med. !
β-blocante antagonizarea bronhoconstricției induse parasimpatic este strict dependentă de ADRENALINA CIRCULANTĂ – acț. prin intermediul rec. 𝛽2 adrenergici de la suprafața cel. musculare netede inhibarea acestui efect de către med. blocante neselective ale rec. β-adrenergici (propanolol) = bronhoconstricție + obstrucție bronșică difuză – DOAR LA SUB. ASTMATICI ! * blocanții selectivi 𝛽1 -adrenergici (atenolol) pot să inducă exacerbări astmatice
TABLOU CLINIC
ATACURI DE WHEEZING principalele simpt. // se agravează în timpul nopții DISPNEE EPISODICĂ tuse predomină în special la copii (tuse nocturnă – simptom de debut)
* astmul este o cauză MAJORĂ de alterare a calității vieții & are impact asupra muncii și recreerii ! INVESTIGAȚII DIAGNOSTICE
măsurători DEBIT EXPIRATOR DE VÂRF (PEF – peak expiratory flow) la trezire, înainte de admin. unui bronhodilatator + înainte de culcare, după admin. unui bronhodilatator foarte utile în demon. variabilității limitării fluxului de aer ce definește boala
O
n
1. EXPLORĂRI FUNCȚIONALE PULMONARE
* variația diurnă PEF = indicator bun al activ. astmului & utilă în evaluarea pe t. lung a bolii + răspunsul la trat.
SPIROMETRIE eval. reversibilității obstrucției căilor aeriene diagnostic de astm dem. unei ↑ > 15% a vol. expirator maxim în prima sec (VEMS) / PEF după admin. pe cale inhalatorie a unui bronhodilatator
zi
* test de difuziune CO val. normale în astm !
Re
2. TEST DE PROVOCARE BRONȘICĂ CU HISTAMINĂ / METACOLINĂ HRB caract. astmului poate fi dem. prin inhalarea de către pac. a unor concentrații ↑ TREPTAT de histamină / metacolină (pac. cu simpt. clinice de astm răspund la doze mici) – induce limitarea tranzitorie a fluxului de aer la pers. susceptibile (20% din pop.) * severitatea HRB poate fi clasificată în fcț. de doza de provocare (DP) / concentrația agonistului (PC) – prod. ↓ de 20% FEV1 * HRB poate fi evaluată prin testare la efort / inhalare de aer rece/uscat / manitol / sol. salină hipertonică !
3. TRATAMENT DE PROBĂ CU CORTICOSTEROIZI TOȚI PAC. CU OBSTRUCȚIE BRONȘICĂ DIFUZĂ SEVERĂ AR TREBUI SĂ PRIMEASCĂ TRAT. FORMAL DE PROBĂ CU CORTICOSTEROIZI se admin. PREDNISON oral 30 mg/zi – 2 săptămâni + măsurare fcț. pulmonară înainte & imediat după cură o ameliorare VEMS > 15% componentă reversibilă & prezice un răspuns favorabil la admin. de corticosteroizi inhalatorii o dacă dur. curei este ≤ 2 săpt. corticosteroizii orali se pot opri brusc fără ↓ treptată doză 4. OXID NITRIC DIN AER EXPIRAT măsoară inflamația căilor aeriene + indice răspuns la corticosteroizi + evaluarea eficienței corticoterapiei 5. TESTE SANGUINE & DIN SPUTĂ pac. astmatici prezintă nivel ↑ eozinofile în sânge periferic DAR eozinofilia sputei are specificitate diagnostică ↑↑ 6. RX TORACIC hiperinflație – caract. ep. acute / forme cronice severe excludere pneumotorax / detecția infiltrate pulmonare asoc. aspergilozei bronhopulmonare alergice 7. TESTE CUTANATE PRICK ÎN TOATE CAZURILE DE ASTM ! * IgE alergeni-specific măsurat în ser dacă nu se pot efectua teste cutanate prick / pac. ia medicație antihistaminică / nu sunt disponibile extracte alergenice adecvate 8. TESTE DE PROVOCARE ALERGENICĂ nec. în investigarea pac. cu suspiciune de astm ocupațional TRATAMENT OBIECTIVE eliminare simptome restabilire funcție pulmonară normală / la cele mai bune valori posibile ↓ risc exacerbări severe + absenteism școală / loc de muncă permitere ↑ normală copii
↔
educare pac. & familie cu privire la astm participare pac. + familie la trat. evitare cauze cunoscute utilizare cea mai ↓ doză eficace din medicații adecvate minimizare ef. sec. pe t. lung & scurt
n
1. CONTROL FACTORI EXTERNI
O
evitare fact. declanșatori alergenici specifici + fumat activ & pasiv + β-blocante (comprimate / picături oculare) IMUNOTERAPIE SUBLINGUALĂ (SLIT) cu acarieni din praful de casă ↓↓ exacerbări astmatice copii (NU ESTE RECOMANDATĂ LA ADULȚI !!!) pac. cu intoleranță la aspirină evitare AINS (ar putea tolera inhibitori de ciclo-oxigenază-2) indivizii cu sensibilizare la ag. ocupaționali 1/3 din ei ar putea fi vindecați dacă evită PERMANENT expunerea
zi
Re
2. TRATAMENT MEDICAMENTOS - ELEMENT CENTRAL UTILIZARE AG. TERAPEUTICI INHALATORI (AEROSOLI / PULBERI DIRECT ÎN PLĂMÂNI) – med. sunt livrate direct la nivelul căilor aeriene & evită prim-pasajul metabolic prin ficat (sunt necesare doze mai reduse, iar ef. sec. sistemice sunt minime !) CELE 3 PRINCIPII CE STAU LA BAZA TRAT. ASTMULUI
1. ASTMUL TREBUIE SĂ FIE AUTO-GESTIONAT DE CĂTRE PAC. CU MONITORIZARE REGULATĂ utilizare PEFmetru & plan terapeutic individual 2. ASTMUL ESTE O B. INFLAMATORIE ter. antiinflamatorie trebuie inițiată chiar și în forme ușoare 3. BRONHODILATATOARELE CU DUR. SCURTĂ DE ACȚ. (SALBUTAMOL, TERBUTALINĂ) SUNT FOLOSITE DOAR PT AMELIORAREA SIMPTOMELOR ÎNCĂ PERSISTENTE folosirea crescândă a med. bronhodilatatoare este un semn de deteriorare a bolii
MEDICAȚIE UTILIZATĂ ÎN ASTM CLASĂ
MEDICAMENTE
ACȚIUNE
UTILIZARE
EFECTE SECUNDARE
MEDICAȚIE DE SALVARE CU DURATĂ SCURTĂ DE ACȚIUNE (BADSA)
𝜷𝟐 AGONIȘTI INHALATORI
salbutamol 100 µg terbutalină 250 µg
selectivitate pt tractul respirator + NU stimulează rec. 𝛽1 -adrenergici de la niv. miocardului & inflamația bronșică subiacentă + relaxează fibrele musculare netede bronșice
foarte eficace în ameliorarea simptomelor 2 pufuri la nevoie * MONOTERAPIE CU BADSA DOAR PT. ASTMATICII CU FORMELE CELE MAI UȘOARE ȘI SIMPT. INTERMITENTE !
MEDICAȚIE DE SALVARE CU DURATĂ LUNGĂ DE ACȚIUNE / MEDICAȚIE DE CONTROL
𝜷𝟐 AGONIȘTI INHALATORI CU DUR. LUNGĂ DE ACȚIUNE (BADLA)
salmeterol formoterol
selectivitate pt tractul respirator + NU stimulează rec. 𝛽1 -adrenergici de la niv. miocardului & inflamația bronșică subiacentă + relaxează fibrele musculare netede bronșice
beclometazonă 50, 100, 200, 250 µg per puff CORTICOSTEROIZI INHALATORI
durată de acț. de până la 12 ore la admin. pe cale inhalatorie 1 / 2 ori pe zi * ar trebui utilizați în combinații cu doze fixe de un corticosteroid inhalator (salmeterol / fluticazonă & formoterol / budenosid) în același dispozitiv inhalator pac. cu simptome persistente regulate (chiar și ușoare) trat. cronic
budenosid fluticazonă
* doza ar trebui redusă pe o treaptă inferioară odată ce astmul este controlat
n
mometazonă
formoterol + budenosid
previne activarea multor cel. inflamatorii – în special mastocite + eozinofile + cel. epiteliale (NU LIMFOCITE !) – prin blocarea unui anumit canal de Cl oprirea influxului de Ca
zi
salmeterol + fluticazonă
pac. cu forme mai ușoare de boală
Re
CROMOGLICAT DISODIC
O
triamcinolon COMBINAȚII DE 𝜷𝟐 AGONIST CU DUR. LUNGĂ DE ACȚIUNE ȘI CORTICOSTEROID INHALATOR
candidoză orală + disfonie + cataractă subcapsulară (rară – vârstnici) + osteoporoză (la doze mari) + întârzierea creșterii la copii (pe termen scurt)
* NU SUNT UTILIZATE ÎN MOD OBIȘNUIT !
ANTAGONIȘTI AI LEUCOTRIENELOR
montelukast zafirlukast
țintește rec. cisteinil LT1
zileuton
admin. orală pac. cu astm necontrolat cu doze mici – moderate de corticosteroizi inhalatori + ef. aditiv cu BADLA & pac. cu astm cu intoleranță la aspirină & pac. cu asoc. de rinită & copii mici cu astm ± wheezing post-viral * trat. de probă de 4 săpt. cu ARLT este recomandat înainte de a lua decizia de a continua / nu această terapie
AGENȚI CU ACȚIUNE BRONHODILATATOARE
ANTICOLINERGICE INHALATORII
ipratropium (dur. scurtă de acț. + admin. prin nebulizare)
exacerbări astmatice acute severe * anticolinergicele cu dur. lungă de acț. pot fi încercate în cazuri mai severe
oxitropium aclidinium
PREPARATE DE TEOFILINĂ CORTICOSTEROIZI ORALI
prednison
40 mg zilnic
AGENȚI ANTIINFLAMATORI CE PERMIT ↓ NECESARULUI DE CORTICOSTEROIZI METOTREXAT
IMUNOGLOBULINE INTRAVENOASE leagă moleculele de IgE libere & ↓ nr. + activ. mastocite & bazofile
admin. subcutanată la fiecare 2-4 săpt. – în fcț. de nivelul IgE seric total și de greutatea corporală
O
ETANERCEPT, INFLIXIMAB, LEBRIKIZUMAB
omalizumab
zi
ANTICORP MONOCLONAL ANTI – IgE
n
CICLOSPORINĂ
Re
* dovezi contradictorii trat. de lungă durată al astmului sever cu macrolide – AZITROMICINĂ ef. antiinflamator + antibacterian
3. TERMOPLASTIE BRONȘICĂ (manieră nouă de abordare pac. cu astm persistent moderat-sever) procedură bronhoscopică ce util. curentul de radiofrecvență pt a încălzi per. bronșic & ↓ masa de țes. muscular neted ↓ bronhoconstricția EXACERBĂRI ASTMATICE
pot fi SPONTANE
CEL MAI FRECVENT cauzate de lipsa aderenței la trat. / inf. cu virusuri respiratorii asoc. cu rinită banală acută / expunere la alergen / expunere la med. declanșator (AINS) pac. trebuie să aibă un plan personalizat scris pe care să îl pună în aplicare în anticiparea / la începutul unei exacerbări – trebuie să includă OBLIGATORIU și inițierea precoce a unei cure scurte de corticosteroizi orali PEF > 150 L/min ameliorare majoră cu ter. prin nebulizare & nu necesită internare trat. de fond escaladat cu includerea unei cure de 2 săpt. cu 30-60 mg. PREDNISON + substituirea cu un corticosteroid inhalator (curele scurte de Prednison pot fi oprite brusc fără ↓ treptată a dozelor)
EXACERBARE ASTMATICĂ SEVERĂ exacerbare a astmului care nu a fost controlată de utilizarea med. standard incapac. de a termina o prop. în timpul unei singure respirații frecvență respiratorie ≥ 25 respirații / min tahicardie ≥ 110 / min PEF de 35 – 50% din valoarea prezisă / val. individuală maximală cea mai bună EXACERBARE AMENINȚĂTOARE DE VIAȚĂ
𝑃𝑎 𝐶𝑂2 ↑ (>45 mmHg) hipoxemie SEVERĂ 𝑃𝑎 𝑂2 < 60 mmHg în pofida oxigenoterapiei pH arterial ↓ / în ↓
O
EXACERBARE AMENINȚĂTOARE DE VIAȚĂ FOARTE SEVERĂ
zi
* ANALIZA GAZELOR SANGUINE ÎNTOTDEAUNA EF. LA PAC. ASTMATICI CE NECESITĂ SPITALIZARE ! * PULSOXIMETRIA UTILĂ ÎN MONIT. SATURAȚIEI OXIGENULUI PE TIMPUL INTERNĂRII & POATE ↓ NEVOIA DE PUNCȚII ARTERIALE REPETATE !
n
silențium respirator / cianoză / respirație superficială epuizare / alterare stare de conștiență bradicardie / hTA / aritmii PEF < 33% din val. prezisă / val. personală cea mai bună (≈ 150 L/min la adulți) // Sp𝑂2 < 92%
Re
TRATAMENT admin. prin nebulizare de bronhodilatatoare cu durată scurtă de acț. / nebulizare cu antimuscarinice (bromură de ipratropium) + hidrocortizon IV în paralel cu prednison oral (40-60 mg zilnic) dacă simpt. nu sunt controlate – admin. doză unică de sulfat de Mg IV (1,2 – 2 g în perfuzie timp de 20 min) * poate fi luată în considerare admin. IV de 𝛽2 -agoniști / aminofilină // ventilația mecanică este nec. la pac. care se deteriorează în pofida trat. inițial ! // RX pulmonar util pt excludere pneumotorax / altă cauză de dispnee
BRONHOPNEUMOPATIE OBSTRUCTIVĂ CRONICĂ / BPOC AFECȚIUNE CARACT. PRIN OBSTRUCȚIA DIFUZĂ A CĂILOR AERIENE CARE NU ESTE COMPLET REVERSIBILĂ // OBSTRUCȚIA ESTE DE OBICEI PROGRESIVĂ & SE ASOCIAZĂ CU UN RĂSPUNS INFLAMATOR ANORMAL AL PLĂMÂNILOR LA PARTICULE + GAZE NOCIVE
cuprinde o VARIETATE DE SDR. CLINICE (emfizem pulmonar + boală căi aeriene mici + bronșită cronică) asociate cu OBSTRUCȚIE DIFUZĂ CĂI AERIENE + DISTRUGERE PARENCHIM PULMONAR consecințe – hiperinflație pulmonară + dezechilibru ventilație/perfuzie + ↑ travaliu respirator + dispnee asociere FRECVENTĂ cu multiple COMORBIDITĂȚI BCI + HTA + DZ + IC + cancer (sugerează că ar face parte dintr-un proces inflamator sistemic generalizat)
ETIOLOGIE
expunere pe t. lung la particule & gaze nocive fumat de țigarete 90% din cazuri în țările dezvoltate inhalare fum rez. din ardere combustibili din biomasă + preparare hrană în încăperi cu ventilație inadecvată țări în curs de dezvoltare potențiali factori etiologici urbanizare + poluare aer + status socioeconomic + ocupație
FIZIOPATOLOGIE
n O zi
dpdv HISTOLOGIC inflamație căi aeriene + modif. structurale căi aeriene & parenchim pulmonar modif. de inflam. acută + cronică biopsiile endobronșice arată predominanța neutrofilelor + limfocitelor predominant CD8 + macrofage cicatrizare + fibroză căi aeriene mici distrugere per. alveolari EMFIZEM dpdv STRUCTURAL emfizem + afectare căi aeriene mici + ↑ nr. cel caliciforme în mucoasa bronșică BRONȘITĂ CRONICĂ (consecința fiziopatologică este dezv. obstrucției difuze a căilor aeriene)
Re
EMFIZEM
distensie anormală & permanentă a sp. aeriene aflate distal de bronhiola terminală + distrugerea per. acestor spații
1. EMFIZEM CENTRO – ACINAR (CEA MAI FRECVENTĂ FORMĂ) distensia & distrugerea țes. pulmonar se concentrează în jurul bronhiolei terminale – ductele alveolare & alveolele mai distale tind să-și păstreze arhitectura 2. EMFIZEM PAN – ACINAR se asociază cu DEFICIT DE £1-ANTITRIPSINĂ // distensia & distrugerea țes. pulmonar afectează ÎNTREGUL ACIN // în formele severe întreg plămânul este doar o colecție de bule consecințe – obstrucție severă căi aeriene + dezechilibru sever ventilație/perfuzie 3. EMFIZEM NEREGULAT fibroză + distrugere parechim pulmonar – PARCELARĂ, independent de str. acinară
consecințe limitare expiratorie debit de aer (OBSTRUCȚIE) + air-trapping (SECHESTRARE AER ÎN PLĂMÂNI) ↑ CPT pierdere recul elastic plămân colabarea prematură a căilor aeriene limitează debitul expirator pierderea alveolelor ↓ capac. de transfer gazos
STUDIILE CLASICE FLETCHER & PETO ↓ 50 ml/an VEMS la pac. cu BPOC față de 20 ml/an la indivizii sănătoși // un studiu mai recent a arătat o ↓ de 40 ml/an – numai la 38% din pac. din studiu NU A FOST IDENTIFICAT PÂNĂ ÎN PREZENT VREUN MARKER FIABIL CARE SĂ PREZICĂ RATA DE DECLIN PATOGENEZĂ FUMAT DE ȚIGARETE o lavaj bronhoalveolar + biopsii bronșice prelevate de la fumători neutrofile ↑ o granulocitele pot elibera elastaze & proteaze dezechilibrul între activ. proteazelor & anti-proteazelor = FACTOR CAUZAL ÎN DEZV. EMFIZEM ! o hipertrofie gl. mucoase din căi aeriene mari răspuns direct la ef. iritativ persistent al inhalării fumului de țigară o efect nociv asupra surfactantului fav. HIPERINFLAȚIA PULMONARĂ INFECȚII o inf. respiratorie DESEORI cauza precipitantă exacerbări acute boală o UTILIZARE PROMPTĂ ANTIBIOTICE + VACC. DE RUTINĂ ANTIGRIPALĂ & ANTIPNEUMOCOCICĂ !!! DEFICIT DE £1-ANTITRIPSINĂ o £1-antitripsină inhibitor de proteinază sintetizat la niv. hepatic – secretată în circ. sistemică & ajunge în plămâni prin difuziune inhibă enzimele proteolitice (elastază neutrofilică) care sunt capabile să distrugă ț. conjunctiv din pereții alveolari o proteina se acum. în ficat concen. mici la niv. pulmonar o peste 75 de alele ale genei £1-antitripsină o cele 3 fenotipuri principale MM (normal) MZ (deficit heterozigot) ZZ (deficit homozigot) o poate det. afectare hepatică !!!
zi
Re
O
n
TABLOU CLINIC SIMPTOME
tuse productivă spută sero-mucoasă wheezing dispnee
* pac. sunt mai predispuși la inf. ale tractului respirator inf. !
EFECTE SISTEMICE
HTA IC dreaptă Scădere – ponderală & masă musculară Osteoporoză Depresie Astenie fizică
SEMNE
forme ușoare semne clinice absente / raluri sibilante forme severe polipnee + expir prelungit forme avansate insuf. respiratorie + HTP + cord pulmonar folosire m. respiratori accesori / tiraj intercostal inspirator / expir cu buze pensate distanță crico-sternală + excursii costale respiratorii - ↓ hiperinflație plămâni matitate normală cardiacă & hepatică absentă pac. care își conservă răspunsul la 𝐶𝑂2 dispnee // RAREORI cianoză manif. rare IC & edeme – cu exc. cazului în care sunt evenimente terminale ! pac. care devin insensibili la variații 𝐶𝑂2 edeme + cianoză (FRECVENT) pac. cu hipercapnie vasodilatație periferică + puls amplu + asterixis (flapping tremor)
DIAGNOSTIC
zi
CEL MAI FRECVENT CLINIC – se bazează pe istoricul de dispnee + tuse productivă (la fumători cronici) * în abs. istoricului de fumat astmul este un diagn. mai probabil – cu exc. cazurilor de antecedente familiale ce sugerează def. de £1-antitripsină nu există manif. clinice patognomonice pac. poate prezenta semne de hiperinflație pulmonară + expir tipic cu buze pensate (pot fi prez. semne de hiperinflație – dar pot fi întâlnite și în alte boli precum astmul) emfizem centro-acinar, fără semne de hiperinflație torace trans. în BUTOI – un aspect similar poate apărea dat. osteoporozei vertebrale la bărbații în vârstă fără emfizem grad de dispnee SCOR DE DISPNEE MRC TEST DE EVALUARE BPOC evaluare simpt. de către pac. care cuantifică impactul bolii asupra sănătății și calității vieții
Re
O
* edemul papilar poate fi prezent nu este indicator pt BPOC
n
* hipercapnia severă induce stare confuzională + somnolență progresivă !!!
INVESTIGAȚII 1. TESTE FUNCȚIONALE PULMONARE
CLASIFICARE SEVERITATE OBSTRUCȚIE DIFUZĂ CĂI AERIENE (BAZATĂ PE VEMS POST-BRONHODILATATOR)
obstrucție difuză căi aeriene parțial reversibiliă la mulți pac.
raport VEMS/CVF (INDICE TIFFENEAU) ↓ + PEF ↓
vol. pulmonare normale / ↑
GOLD 1
ușoară
VEMS ≥ 80%
factorul de transfer gazos al monoxidului de carbon ↓ în prezența unui grad semnificativ de emfizem
GOLD 2
moderată
50% ≤ VEMS < 80%
GOLD 3
severă
30% ≤ VEMS < 50%
GOLD 4
foarte severă
VEMS < 30%
2. RX TORACIC
LA PAC. CU VEMS/CVF < 0,70
adesea normal – chiar și în stadii avansate
hiperinflație pulmonară cu hemidiafragme aplatizate & coborâte + (UNEORI) bule mari de emfizem
vascularizație aspect DESFRUNZIT – vase proximale ↑ + vascularizație săracă în câmpurile pulm. periferice
3. CT CU REZOLUȚIE ÎNALTĂ TORACIC poate fi utilă – mai ales atunci când RX este normal 4. HB + HCT ↑ dat. hipoxemiei persistente 5. GAZOMETRIE ARTERIALĂ identif. insuf. respiratorie 6. EXAMEN SPUTĂ S. pneumoniae + H. influenzae + Moraxella catarrhalis – pot cauza exacerbări inf. 7. ECG
deseori normală
pac. cu HTP sec. BPOC undă P înaltă & pot fi prez. bloc de ramură dreaptă + semne de hipertrofie ventriculară dreaptă
8. ECOCARDIOGRAFIE evaluare fcț. cardiacă (cazurile în care dispneea este disproporționată)
TERAPIE MEDICAMENTOASĂ BRONHODILATATOARE AGONIȘTI AI REC. β-ADRENERGICI forme ușoare dispneea se ameliorează după adm. agonist β-adrenergic – SALBUTAMOL 200 μg la 4-6 ore
o
forme mai avansate β-agonist cu dur. lungă de acțiune
ANTICOLINERGICE o
utilizare regulată anticolinergice cu dur. lungă de acțiune (LAMA – tiotropium) ameliorează fcț. pulmonară & dispneea & calit. vieții pac.
Re
o
O
SEVRAJ TABAGIC CEA MAI UTILĂ MET. TERAPEUTICĂ ESTE DE A CONVINGE PAC. SĂ OPREASCĂ FUMATUL !!! (sevrajul tabagic poate încetini rata de deteriorare & prelungi timpul până la apariția invalidității / deces chiar și în fazele avansate ale bolii)
zi
TRATAMENT
n
9. MĂSURARE NIVEL SERIC & GENOTIP £1-ANTITRIPSINĂ pac. nefumători / cu debut prematur al bolii
o
folosire LAMA NU previne declin VEMS
TEOFILINĂ beneficiu ↓ în BPOC INHIBITORI DE FOSFODIESTERAZĂ DE TIP 4 ROFLUMILAST propr. antiinflamatorii – adjuvant alături de bronhodilatatoare trat. de întreținere la pac. cu VEMS < 50% din val. prezisă & bronșită cronică * ROFLUMILAST LAST STAGES OF BPOC CORTICOSTEROIZI o o o
corticoterapia inhalatorie pac. cu exacerbări frecvente & VEMS < 50% din val. prezisă prez. eozinofiliei sanguine ar putea ident. pac. care au probabilitate ↑ de a avea un beneficiu după adm. de corticosteroizi inhalatori – se asociază cu o incidență ↑ a pneumoniei CORTICOTERAPIE ORALĂ exacerbări acute
ANTIBIOTICE o o o
scurtează dur. exacerbărilor FOLOSITE ÎNTOTDEAUNA ÎN EPISOADELE ACUTE previne spitalizarea & agravarea lez. pulmonare (pac. trebuie să aibă un antib. acasă – și-l vor administra imediat ce sputa devine GALBENĂ / VERDE) pac. cu exacerbări frecvente adm. pe termen lung de MACROLIDE – AZITROMICINĂ ↓ frecv. exacerbărilor & îmbunătățește calitatea vieții
AGENȚI MUCOLITICI o o
↓ văscozitatea sputei & frecv. exacerbărilor CARBOCISTEINĂ utilă în prevenția exacerbărilor BPOC la pac. care prezintă frecvent astfel de episoade
OXIGENOTERAPIE
𝑃𝑎 𝑂2 < 60 mmHg + policitemie sec. / hipoxemie nocturnă / edeme periferice / semne de HTP
o
𝑐𝑎𝑟𝑏𝑜𝑥𝑖ℎ𝑒𝑚𝑜𝑔𝑙𝑜𝑏𝑖𝑛ă < 3% (pac. care au oprit fumatul)
zi
o
O
n
2 studii (preponderent la bărbați) îmbunătățirea supraviețuirii după adm. continuă de oxigen cu debit de 2L/min – pe canule nazale pt. a obține o saturație în oxigen > 90% doar 30% din cei ce nu au primit oxigenoterapie pe termen lung au supraviețuit peste 5 ani ↓ presiunii în art. pulmonară a fost obț. la adm. oxigenului timp de 15 ore / zi – dar îmbunătățirea substanțială a mortalității a fost atinsă doar la adm. timp de 19 ore / zi oxigenoterapia pe t. lung la domiciu aduce un beneficiu pac. care prezintă o 𝑃𝑎 𝑂2 < 55 mmHg în aer ambiant măsurătorile se fac în 2 ocazii la minim 3 săpt. distanță între ele – după trat. bronhodilatator adecvat
Re
RECOMANDĂRI PT. UTILIZAREA OXIGENOTERAPIEI LA DOMICILIU – LA ADULȚI
BPOC cu 𝑃𝑎 𝑂2 < 55 mmHg în aer ambiant într-o per. de stabilitate clinică BPOC cu 𝑃𝑎 𝑂2 = 55 – 60 mmHg în prez. policitemie sec. / hipoxemie nocturnă / edeme periferice / semne de HTP astm cronic sever cu 𝑃𝑎 𝑂2 < 50 mmHg / dispnee persistentă invalidantă pneumopatie difuză cu 𝑃𝑎 𝑂2 < 60 mmHg & pac. cu 𝑃𝑎 𝑂2 > 60 mmHg cu dispnee invalidantă fibroză chistică cu 𝑃𝑎 𝑂2 < 55 mmHg / cu 𝑃𝑎 𝑂2 = 55 – 60 mmHg în prez. policitemie sec. / hipoxemie nocturnă / edeme periferice / semne de HTP HTP fără afectare parenchim pulmonar cu 𝑃𝑎 𝑂2 < 60 mmHg apnee obstructivă în somn – în pofida ter. cu pres. pozitivă continuă, după eval. de către un specialist cancer pulmonar / altă boală terminală cu dispnee invalidantă IC cu 𝑃𝑎 𝑂2 diurnă < 55 mmHg în aer ambiant / cu hipoxemie nocturnă
MĂSURI ADIȚIONALE
n
RECUPERARE RESPIRATORIE curele de recuperare respiratorie îmbunătățesc SEMNIFICATIV simpt. de dispnee & astenie + toleranța la efort
VACCIN pac. cu BPOC ar trebui să primească O SINGURĂ DOZĂ de vaccin pneumococic polizaharidic polivalent & vacc. antigripală anuală
TERAPIE DE SUBSTITUȚIE £1-ANTITRIPSINĂ recom. adm. săpt. / lunară - £1-antitripsină IV la pac. cu nivel seric < 310 mg/L & fcț. pulmonară alterată
IC trebuie tratată !!!
POLICITEMIE SECUNDARĂ flebotomie – dacă HCT > 55%
SENZAȚIE DE LIPSĂ DE AER la pac. cu dispnee refractară la trat. adm. unui sedativ cu durată scurtă de acț. (LORAZEPAM SUBLINGUAL / OPIOID) poate fi o măs. paleativă utilă // alte met. adjuvante – tehnici de respirație & ter. cu ventilator de cameră
CĂLĂTORIE CU AVION la oamenii sănătoși călătoria cu avionul det. ↓ Pa O2 de la 100 la 75 mmHg ↓ nesemnificativă 3% saturație // pac. cu BPOC moderată pot prez. o desaturare semnificativă
CHIRURGIE unii pac. au BULE EMFIZEMATOASE MARI care ↓ CP // excizia chir. a bulelor permite re-expansionarea parenchimului pulmonar adiacent colabat – restaurând parțial fcț. pulmonară TRANSPLANTUL UNI-PULMONAR este rec. la pac. cu emfizem pulmonar !!!
VALVE ENDOBRONȘICE obstruează bronhiile din plămânii emfizematoși hiperinflați & det. ↓ volume pulmonare îmbunătățirea calității vieții & capac. de efort la pac. selecționați
Re
zi
O
EXACERBARE BPOC
exacerbări acute precipitate de INFECȚII VIRALE / BACTERIENE pac. pot prezenta simpt. tuse + bronhospasm acut + dispnee exacerbări BPOC insuf. respiratorie tip I / II !!!
TRATAMENT CALE AERIANĂ, RESPIRAȚIE & CIRCULAȚIE (AIRWAY + BREATHING + CIRCULATION – ABC) trebuie evaluate OXIGENOTERAPIE o
SCOP PRINCIPAL – îmbunătățire Pa O2 oxigenoterapie continuă
o
mască cu procent fix (VENTURI) furnizare concen. controlate de oxigen – inițial se adm. oxigen 24%, ulterior concen. inspirată de oxigen este ↑ gradat (cu cond. ca Pa CO2 să nu ↑ la un nivel inacceptabil !!!)
o
insuf. respiratorie tip II Pa CO2 ↑ & pac. este DEPENDENT de stimulul hipoxic – adm. de oxigen suplimentar va provoca o ↑ suplimentară Pa CO2
o
pac. cu risc de HIPERCAPNIE oxigenoterapia se adjustează pt a menține saturația în int. 88-92%
o
este imp. monitorizarea atentă a gazometriei arteriale dacă există un risc de insuf. respiratorie de tip II decompensată !!!
o
argum. de acidoză respiratorie – în pofida trat. medical VENTILAȚIE NON-INVAZIVĂ (dacă nu există contraindicații)
O
EVALUARE CALE AERIANĂ + RESPIRAȚIE + CIRCULAȚIE → stop cardio-respirator – urmărire recom. din ghiduri
n
INDICAȚII VENTILAȚIE NON-INVAZIVĂ (VNI) BOLI ÎN CARE SE RECOMANDĂ SIMPTOME CLINICE & PARAMETRI BIOCHIMICI frecvență respiratorie > 23/min pH < 7,35 BPOC & OBEZITATE Pa CO2 > 49 mmHg afecțiune respiratorie cu frecvență respiratorie > 20/min – dacă capac. vitală uzuală este < 1L, chiar dacă Pa CO2 < 49 mmHg pH < 7,35 BOLI NEUROMUSCULARE Pa CO2 > 49 mmHg
→ RX toracic → pneumotorax → drenaj chirurgical (poate nec. ghidaj CT dacă există multiple bule emfizematoase) → pneumonie → antibiotice
Re
zi
→ gazometrie arterială → pH < 7,35 + Pa O2 < 60 mmHg + Pa CO2 > 49 mmHg → oxigenoterapie controlată cu mască Venturi pt menținere saturație țintă 88-92% + continuare trat. cu nebulizări & corticosteroizi + repetare gazometrie arterială peste 30-60 min → la repetare gazometrie arterială dacă pH < 7,35 + Pa CO2 > 49 mmHg – trebuie luată în considerare VNI (ventilație non-invazivă) dacă este adecvat dpdv clinic → dacă există deteriorări în pofida VNI & este adecvat dpdv clinic – se ia în considerare ventilația invazivă → pH > 7,35 + Pa O2 < 60 mmHg + Pa CO2 < 49 mmHg → oxigenoterapie controlată cu mască Venturi pt menținere saturație țintă 88-92% dacă există risc de hipercapnie + continuare trat. cu nebulizări & corticosteroizi → repetare gazometrie arterială dacă nec. de oxigen este în ↑ / dispneea se intensifică → la repetare gazometrie arterială dacă pH < 7,35 + Pa CO2 > 49 mmHg – trebuie luată în considerare VNI (ventilație non-invazivă) dacă este adecvat dpdv clinic → dacă există deteriorări în pofida VNI & este adecvat dpdv clinic – se ia în considerare ventilația invazivă
CONTRAINDICAȚII VNI – PE SECȚIE RELATIVE pH < 7,15 pH < 7,25 în prez. unor factori de gravitate scor Glasglow de evaluare a comei < 8 stare confuzională / agitație tulburări cognitive
ABSOLUTE deformări faciale severe arsuri faciale astm vărsături
CORTICOSTEROIZI & ANTIBIOTICE & BRONHODILATATOARE o administrate în FAZA ACUTĂ a exacerbării – decizia de adm. pe t. lung trebuie amânată după remiterea ep. acut ELIMINARE SECREȚII RETENȚIONATE o pac. trebuie încurajați să elimine secrețiile respiratorii prin tuse – fizioterapia toracică este utilă pt obținerea unei eliminări adecvate a secrețiilor INSUFICIENȚĂ RESPIRATORIE DE TIP II ÎN BPOC TRATAMENT SUPORT RESPIRATOR o VNI în cazurile cu acidoză respiratorie persistentă cu pH < 7,35 (↓ nec. intubării traheale & mortalitatea) o ventilația asistată prin sondă nazo-traheală ocazional nec. la pac. cu BPOC care prezintă insuf. respiratorie severă – numai în cazurile în care există fact. precipitant evident & prognosticul general este rezonabil PROGNOSTIC vârstă înaintată + obstrucție căi aeriene (↓ VEMS) FACTORI DE PROGNOSTIC NEFAVORABILI INDICE BODE
n
0 1 2 3 ≥ 65 50 – 64 36 – 49 ≤ 35 VEMS DISTANȚĂ PARCURSĂ ÎN 6 MIN (m) ≥ 350 250 – 349 150 – 249 ≤ 149 0–1 2 3 4 SCALĂ DE DISPNEE MMRC > 21 ≤ 21 INDICE DE MASĂ CORPORALĂ
* un pac. cu indice BODE de 0-2 are o RATĂ DE MORTALITATE de 10% la 4 ani – în comparație cu 80% pt cineva cu indice BODE de 7-10 !!
O
PUNCTE
* util în det. mom. de trimitere pt evaluare în vederea unui transplant pulmonar
zi
VARIABILĂ
Re
PNEUMONII
inflamația parenchimului pulmonar
PATOGENEZĂ bacterii / virusuri / fungi TABLOU debut acut cu tuse + expectorație purulentă + dispnee & febră + semne fizice & radiologice compatibile cu condensarea pulmonară (la vârstnici simptomatologia poate fi mai discretă !) CLASIFICARE 1. PNEUMONIE COMUNITARĂ (DOBÂNDITĂ ÎN COLECTIVITATE) la o pers. fără imunosupresie / neoplazie subiacentă 2. PNEUMONIE NOSOCOMIALĂ (DOBÂNDITĂ ÎN SPITAL) 3. PNEUMONIE DE ASPIRAȚIE asoc. cu aspirația de prod. alimentare / conținut gastric în plămâni – det. de alterarea deglutiției 4. PNEUMONIE LA PAC. CU IMUNODEPRESIE det. de un defect genetic / med. imunosupresoare / imunodeficiență dobândită (ca în inf. HIV) 5. PNEUMONIE ASOCIATĂ VENTILAȚIEI prin ventilație mecanică într-o unitate de terapie intensivă
PNEUMONIE COMUNITARĂ / PC APARIȚIE la orice vârstă FRECVENȚĂ ↑ vârste extreme CEA MAI FRECVENTĂ CAUZĂ STREPTOCOCCUS PNEUMONIAE (în 30 – 50% din cazuri nu este identif. niciun microorganism, în timp ce la ≈ 20% din cazuri sunt prez. mai multe microorganisme)
n
PNEUMONIE LOBARĂ infecție LOCALIZATĂ (1 / mai mulți lobi sunt afectați în totalitate)
Comorbidități HIV + DZ + BCR + malnutriție + infecție respiratorie virală recentă Vârstă < 16 ani / > 65 ani Alte afecț. respiratorii FC + bronșiectazii + BPOC + lez. obstructive Stil de viață fumat de țigarete + exces de alcool + folosire droguri IV Iatrogen trat. imunosupresor (inclusiv corticoterapie prelungită !)
TABLOU CLINIC variază în fcț. de statusul imun al pac. & ag. infecțios
CVASI
Re
FACTORI DE RISC
zi
O
BRONHOPNEUMONIE infecție DIFUZĂ (lobulii pulmonari sunt predominant afectați – DESEORI dat. unei infecții centrate pe bronhii / bronhiole)
tuse uscată / productivă ± (UNEORI) hemoptizie dispnee + febră (dacă este oscilantă poate indica prez. empiemului) durere toracică (POSIBIL !) – de natură pleuritică & dat. inflamației pleurale & se poate ausculta o frecătură pleurală în faza inițială a bolii
manif. extrapulmonare o mialgii + artralgii + stare generală alterată FRECVENTE – mai ales în inf. det. de Legionella / Mycoplasma o miocardită + pericardită manif. cardiace ale infecției – cel mai frecv. în pneumonia cu Mycoplasma o cefalee frecventă în pneumonia cu Legionella (meningoencefalita & alte anomalii neurologice pot să apară RAR) o durere abdominală + diaree + vărsături FRECVENTE (hepatita poate fi o manif. a pneumoniei cu Legionella) o reactivare herpes simplex labial RELATIV FRECVENTĂ în pneumonia pneumococică o rash-uri cutanate eritem polimorf & nodos – pneumonia cu Mycoplasma / sdr. Stevens-Johnson (complicație RARĂ potențial amenințătoare de viață) la vârstnici stare confuzională / simpt. nespecifice – căderi recurente PC TREBUIE LUAT ÎNTOTDEAUNA ÎN CONSIDERARE ÎN DIAGN. DIF. LA PAC. VÂRSTNICI SUFERINZI, DAT. TABLOULUI CLINIC FRECVENT ATIPIC !
EVALUARE INIȚIALĂ
teste microbiologice diagnostice NU sunt necesare în forme ușoare care trebuie tratate la domiciliu cu ANTIBIOTICE ORALE STANDARD (AMOXICILINĂ / CLARITROMICINĂ – PAC. CU ISTORIC DE ALERGIE LA PENICILINĂ) RX toracic NU este recom. de rutină la pac. cu forme ușoare de boală – cu exc. absenței ameliorării după 48 – 72 ore severitate evaluată cu SCOR CURB – 65 / CRB – 65 (folosit în ambulatoriu unde ureea serică nu este de obicei disponibilă) oferă orientare asupra riscului probabil de deces, dar alegerea antib. trebuie ÎNTOTDEAUNA ponderată de evaluare & judecată clinică, luând în considerare alți fact. asociați cu rată ↑ de mortalitate SCOR CURB – 65 C
CONFUSION – confuzie prezentă (scor test mental abreviat < 8/10)
U
UREA – nivel uree sanguină > 42 mg/dl (7 mmol/L)
R
RESPIRATORY RATE – frecvență respiratorie > 30 respirații / min
B
BLOOD PRESSURE – TAS < 90 mmHg + TAD < 60 mmHg
65
VÂRSTĂ > 65 ani
1 PUNCT PT FIECARE DINTRE CELE ENUMERATE SCOR 0 -1 tratați în ambulator
SCOR 2 internați în spital SCOR 3+ deseori necesită îngrijire într-o unitate de terapie intensivă * rata mortalității ↑ direct proporțional cu scorul !
TABLOU PARACLINIC toți pac. cu suspiciune de PC trebuie să efectueze RX toracic + analize sanguine + teste microbiologice
ANALIZE DE SÂNGE
zi
RX normal la prezentare trebuie repetat după 2-3 zile în caz de suspiciune clinică de PC RX trebuie repetată după 6 săpt. pt a exclude cancer bronșic subiacent ce a det. pneumonie sec. obstrucției bronșice
hemoleucogramă completă + creatinină + ionogramă serică + biochimie + CRP STREPT. PNEUMONIAE nr. leucocite > 15 x 103 /μL (cu neutrofilie 90%) + probe inflamatorii biologice ↑↑ - VSH > 100 mm/oră + PCR > 100 mg/L MYCOPLASMA nr. leucocite normal – în abs. anemiei trebuie exclusă hemoliza (T. Coombs direct + măsurare aglutinine la rece) LEGIONELLA limfopenie fără leucocitoză marcată + hipoNa + hipoalbuminemie + transaminaze serice ↑
Re
O
RX TORACIC (anomaliile radiologice pot să apară mai târziu față de semnele clinice)
n
CULTURĂ SPUTĂ & HEMOCULTURI necesare la toți pac. care au PC moderată / severă, ideal înainte de admin. antibioticelor GAZOMETRIE ARTERIALĂ necesară dacă saturația oxigenului < 94%
TEST HIV tuturor pac. cu pneumonie (este o formă frecventă de debut în inf. HIV nediagnosticată anterior) ABORDARE TERAPEUTICĂ ANTIBIOTICE I doză adm. ÎN PRIMA ORĂ DUPĂ IDENT. ORICĂRUI CRITERIU DE RISC ↑ & nu trebuie întârziat în timpul așteptării investigațiilor cele parenterale trebuie înlocuite cu unele orale după ce temp. s-a stabilizat pt o per. de 24 ore – condiția să nu existe contraindic. la adm. pe cale orală dacă pac. nu răspunde la trat. inițial – necesar consult de boli infecțioase + luare în considerare diagn. alternative ALGORITM – EVALUARE + TRAT. PC CRB-65 = 1 – 2
MANAGEMENT
trat. la domiciliu
MORTALITATE
TESTE
TRATAMENT
nu sunt necesare
amoxicilină oral 500 mg x 3/zi / claritromicină oral 500 mg x 2/zi / doxiciclină 100 mg/zi (doză inițială de încărcare 200 mg) – dacă e alergic la penicilină
CURB65 = 4-5
CURB-65 = 3-5
↑
↑↑↑
spitalizare de scurtă durată / trat. ambulatoriu
admin. antibiotic cât de curând posibil
< 3%
9%
15 – 40%
nu sunt necesare – cu exc. suspiciunii unui focar epidemic / epidemie cu Mycoplasma
hemoculturi + spută (dacă nu a luat antib.) + antigen pneumococic în caz de suspiciune clinică (cultură dacă este pozitiv) + serologie / PCR în caz de epidemie
hemoculturi + spută (dacă nu a luat antib.) + antigen pneumococic & Legionella + serologie & PCR virală
amoxicilină oral 500 mg x 3/zi / claritromicină oral 500 mg x 2/zi / doxiciclină 100 mg/zi (doză inițială de încărcare 200 mg) – dacă e alergic la penicilină
CURB-65 = 3-5
amoxicilină 500 – 1000 mg x 3/zi + claritromicină 500 mg x 2/zi oral (IV dacă nu e posibil pe cale orală) alergie la penicilină – doxiciclină 100 mg/zi (doză inițială de încărcare 200 mg) / levofloxacină 500 mg x 2/zi oral / moxifloxacină 400 mg/zi oral
amoxiclav 1,2 g x 3/IV + claritromicină 500 mg x 2/zi IV (fluorochinolonă dacă e suspectă boala legionarilor) alergie la penicilină – cefalosporină IV (ceftriaxonă 2g/zi) + claritromicină 500 mg x 2/zi benzilpenicilină (penicilină G) IV 1,2g x 4/zi / la fiecare 4 ore + o florochinolonă (levofloxacină / moxifloxacină)
n
mic
CURB-65 = 2
O
RISC DECES
CURB-65 = 1
zi
CRB-65 = 0
CRB-65 = 3 – 4
Re
OXIGEN pt menținere saturație între 94% și 98% (condiția ca pac. să nu fie la risc de retenție bioxid de carbon, dat. pierderii stimulului hipoxic în BPOC) la pac. cu BPOC cunoscută – saturația trebuie menținută 88% - 92% LICHIDE IV necesare la pac. HIPOTENSIVI ce prez. orice semn de depleție volumică & hTA TROMBOPROFILAXIE la pac. internat > 12 ore – doză mică de HEPARINĂ cu greutate moleculară mică + aplicare ciorapi compresivi (în abs. contraindicațiilor) FIZIOTERAPIE nu este nec. – cu excepția situațiilor în care retenția sputei este o problemă SUPLIMENTARE NUTRIȚIONALĂ nevoie evaluată de un dietetician – în special în forme severe ANALGEZICE simple (PARACETAMOL / AINS) ajută la trat. durerii pleuritice & ↓ riscul de complicații ulterioare dat. restricției respirației sec. durerii CAUZE – PNEUMONIE LENT REZOLUTIVĂ TRAT. ANTIMICROBIAN INCORECT / INCOMPLET COMPLICAȚIE PNEUMONIE COMUNITARĂ
rezistență antib. subiacentă
doză / durată inadecvată
malabsorbție
non-aderență
revărsat lichidian pleural parapneumonic (exudat)
empiem
abces pulmonar
LEZ. NEOPLAZICĂ / ALTĂ BOALĂ PULM. SUBIACENTĂ
lez. obstructivă
carcinom bronhioalveolar
bronșiectazii
TB
DIAGNOSTICE ALTERNATIVE
TEP
pneumonie în organizare criptogenică
pneumonie eozinofilică
hemoragie alveolară
PREVENȚIE pac. fumători sfat & suport pt sevraj tabagic VACCINARE ANTIGRIPALĂ recomandată pt grupuri de risc (toți pac. ce depășesc v. de 65 ani trebuie să primească vaccinul pneumococic înainte de externarea din spital)
COMPLICAȚII PLEUREZIE PARAPNEUMONICĂ & EMPIEM
n
revărsat lichidian pleural insuficiență respiratorie pleurezie FRECVENTĂ la pac. cu pneumonie – complică ≈ 1/3 până la jum. din cazurile de PC maj. sunt empiem revărsate exudative simple, dar poate apărea EMPIEMUL (lichid purulent în spațiul pleural) abces pulmonar febră persistentă + ↑ / menținere valori ↑ probe inflamatorii biologice în pofida trat. antib. indicatori precoce sepsis – insuficiență organică multiplă pneumonie în organizare EMPIEM toracocenteză diagn. sub ghidaj eco + trimitere lichid pt colorație Gram & cultură & măsurare concen. pleurală proteine & glucoză & LDH CRITERIILE LIGHT pt a decide dacă revărsatul este transudat / exudat revărsat exudativ cu pH în lichid pleural < 7,2 intens sugestiv pt EMPIEM !!! antibiogramă alegere terapie antib. dacă empiemul se dezvoltă lichidul trebuie drenat urgent pt a preveni complicațiile ulterioare – pahipleurită / spitalizare prelungită PREZENȚĂ EMPIEM RISC DECES !!! – este necesară prelungirea trat. antib. (ghidată de rez. culturilor) cazuri severe intervenție chirurgicală toracică
ABCES PULMONAR
LOCALE
O
GENERALE
zi
COMPLICAȚIILE PNEUMONIEI
Re
supurație pulmonară localizată severă + formarea unei cavități vizibile pe RX toracic / CT – deseori cu nivel lichidian (indică o interfață hidro-aerică)
ABCES PULMONAR CAUZE
MICRO-ORGANISME CAUZALE
pneumonie de aspirație TB staphylococcus aureus / klebsiella pneumoniae emboli septici – conțin de obicei stafilococi pneumonie comunitară tratată inadecvat
Klebsiella pneumoniae
Staphylococcus aureus
bacili enterici Gram -
Mycobacterium tuberculosis
Streptococcus millieri
bacterii anaerobe (post aspirație)
Haemophilus influenzae
diseminare de la un abces hepatic amoebian obstrucție bronșică prin cancer endoluminal aspirație de corp străin
nou debut tuse + expectorație purulentă + modif. radiologice compatibile – dem. prezența unei CONDENSĂRI la pac. spitalizați de cel puțin 2 zile / au fost într-o instituție medicală în ultimele 3 luni A DOUA CEA MAI FRECVENTĂ FORMĂ DE INF. NOSOCOMIALĂ, după inf. de tract urinar RISC SEMNIFICATIV DE DECES – în special la vârstnici / cei cu comorbidități (AVC / boli respiratorii / DZ) virusurile / fungii afectează doar gazdele imunodeprimate
MICRO-ORGANISME IMPLICATE
n
O
PNEUMONIE NOSOCOMIALĂ (DOBÂNDITĂ ÎN SPITAL) / PN
bacterii Gram – (Pseudomonas, E. spp, Klebsiella) bacterii anaerobe S. Aureus (inclusiv cel meticilino – rezistent) Acinetobacter spp.
zi
manif. clinice pneumonie persistentă / agravată + cant. mari de spută (deseori are miros specific fetid – dat. ↑ micro-organismelor anaerobe) + febră oscilantă (de obicei !) + alterare stare generală + ↓ ponderală examen fizic hipocratism digital – în supurație cronică anemie normocitară + probe biologice inflamatorii ↑ (VSH / CRP) CT (ESENȚIAL !) + bronhoscopie obținere de probe clinice / extragere corpi străini tratament ghidat de rez. culturilor disponibile / judecata clinică – DESEORI PRELUNGIT (4-6 SĂPT.) !!! drenaj chirurgical deseori necesar
Re
PNEUMONIE ASOCIATĂ VENTILAȚIEI
apare în contextul ventilației mecanice în unit. de terapie intensivă micro-organisme responsabile Gram – (deseori) cu multiple rezistențe la antibiotice – necesită selecție atentă antib. adecvat în colaborare cu un microbiolog clinician
PNEUMONIE DE ASPIRAȚIE
aspirație acută de conținut gastric în plămâni boală EXTREM DE SEVERĂ & FATALĂ (uneori) – dat. puterii distructive intense a ac. gastric poate complica an. generală – în special în timpul sarcinii (sdr. Mendelson) dat. anatomiei bronșice – materialul aspirat ajunge CEL MAI FRECVENT în lobul mijlociu drept & segmentele superior + postero-bazal ale lobului inferior drept PNEUMONIE PERSISTENTĂ dat. anaerobilor & poate progresa spre abces pulmonar / bronșiectazii dacă este prelungită VITAL identif. oricărei probleme subiacente – aspirația va recidiva în abs. măsurilor de corectare adecvate
TRATAMENT îndreptat împotriva bacteriilor izolate din culturi – dacă acestea sunt disponibile CO-AMOXICLAV (AMOXICILINĂ / AC. GLAVULANIC) forme ușoare & moderate – acoperă bacteriile Gram - & anaerobe spectru terapeutic extins dacă nu există răspuns în forme severe
PNEUMONIE LA PACIENȚI IMUNODEPRIMAȚI
pac. imunodeprimați LA RISC – dat. tuturor micro-organismelor uzuale care pot det. pneumonie & patogenilor oportuniști care nu ar fi de așteptat să cauzeze o boală (microorganisme frecvent întâlnite – ubicuitare în m. înconjurător / bacterii / virusuri / fungi (mai rar))
TABLOU CLINIC asemănător PC / nespecific – este nec. un grad ↑↑ de suspiciune clinică în eval. unui pac. imunodeprimat
O
n
PNEUMONIE CU PNEUMOCYSTIS JIROVECII una din cele mai frecv. infecții oportuniste întâlnite în practica clinică af. pac. sub terapie imunosupresoare (corticoterapie cronică / antic. monoclonali / metotrexat pt boli autoimune) / pac. sub medicație anti-rejet după transplant de organe solide sau cel. stem hematopoietice / pac. cu infecții HIV LA RISC pac. cu nr. de cel. CD4 < 200/𝑚𝑚3 pneumocystis jirovecii prezent în aer produsă prin re-infecție decât prin reactivarea micro-organismelor persistente dobândite în copilărie
zi
TABLOU CLINIC febră înaltă + dispnee + tuse seacă EXAM. FIZIC desaturare rapidă la efort (MANIF. CARACTERISTICĂ !)
TRAT. EMPIRIC pac. cu risc ↑↑ & forme severe de boală
Re
RX aspect tipic de opacități alveolare & interstițiale bilat. difuze care încep în reg. perihilare și se extind spre periferie – ASPECT DE FLUTURE infiltrat localizat / noduli / cavitate / pneumotorax
TRAT. I LINIE CO-TRIMOXAZOL doză mare + CORTICOTERAPIE AJUDVANTĂ – pac. cu infecție HIV
* diagn. trebuie confirmat prin IMUNOFLUORESCENȚĂ INDIRECTĂ PE SPUTA INDUSĂ / LICHID DE LAVAJ BRONHOALVEOLAR !
TUBERCULOZĂ / TB
UNA DIN CELE MAI FRECVENTE BOLI INFECȚIOASE LA NIVEL MONDIAL !!! 1/3 din pop. globală este infectată cu TB – maj. cazurilor (65%) în Africa & Asia INCIDENȚA TB cu tulpini multidrog-rezistente & extrem de rezistente la med. – în ↑ alături de co-inf. HIV det. o povară sanitară imensă asupra națiunilor cu resurse limitate MORTALITATE ↑↑ ÎN CAZUL CO-EXISTENȚEI TB + HIV infecție transmisă pe CALE AERIANĂ – prin tuse via picături respiratorii nec. inhalarea unui nr. mic de bacterii pt dezvoltarea inf. (nu toți cei infectați dezv. boală activă)
PATOGENEZĂ Mycobacterium tuberculosis (patogen intracel. aerob = bacili acid-alcoolo-rezistenți) – face parte din familia Mycobacteriaceae (inclusiv M. leprae)
FACTORI CARE AFECTEAZĂ INCIDENȚA & RISCUL DE A DEZVOLTA TB ÎN ȚĂRI DEZVOLTATE
trat. cu corticosteroizi / imunosupresoare chimioterapie deficiență nutrițională (vit. D)
călătorii frecvente în regiuni cu incidență MARE
abuz de droguri / alcool fără adăpost / locuințe aglomerate
DZ BCR
deținuți
malnutriție / greutate corporală > 10% sub greutatea ideală
TABLOU CLINIC & DIAGNOSTIC
SIMPTOME GENERALE febră transpirații nocturne ↓ ponderală
ÎN TOATE CAZURILE DE SUSPICIUNE DE TB – ÎN FCȚ. DE SEDIUL BOLII – TREBUIE OBȚ. URMĂTOARELE
SPUTĂ PROBE BIOPTICE LICHID PT. EXAM. MICROSCOPIC CULTURI
studii polimorfisme genetice la gemeni
Re
SIMPTOME CARDINALE tuse hemoptizie
SUSCEPTIBILITATE GENETICĂ
n
HIV
FACTORI LEGAȚI DE STILUL DE VIAȚĂ
O
origine dintr-o țară cu incidență MARE (> 40 / 100.000)
IMUNODEFICIENȚĂ
zi
CONTACT CU GRUPURI CU RISC ↑
* în TB EXTRAPULMONARĂ simpt. respiratorii sunt DESEORI absente & simpt. generale sunt adesea ignorate de pac. + medici
TUBERCULOZĂ PRIMARĂ prima inf. cu TB – bacteriile ajunse la macrofagele alveolare sunt ingerate & r. inflam. consecutivă det. NECROZĂ TISULARĂ + GRANULOAME
leziuni granulomatoase zonă centrală material necrotic = CAZEUM – înconjurată de cel. epiteloide & gigante Langhans ulterior – zonele cazeoase se vindecă complet multe devin calcifiate unii noduli calcificați conțin micobacterii izolate de sistemul imun & rămân în stare dormantă MAI MULȚI ANI FOCAR PRIMAR / FOCAR GHON al bolii (pe RX se vede ca un mic nodul calcifiat) la primul contact cu inf. < 5% dezv. boală activă ↑ până la 10% în primul an după expunere
TUBERCULOZĂ DE REACTIVARE
la maj. oamenilor infectați cu Mycobacterium spp. sistemul imun izolează inf. & pac. dezv. memorie imună mediată cel. față de bacterie TB LATENTĂ MAJ. CAZURILOR DE TB ACTIVĂ SUNT DAT. REACTIVĂRII INF. LATENTE, LA CARE CONTACTUL INIȚIAL S-A PRODUS DE OBICEI CU MULȚI ANI / DECADE MAI DEVREME !!!
n O
maj. pac tineri & anterior sănătoși // pot avea 1/mai mulți factori implicați în dezv. bolii active o co-infecție HIV o ter. imunosupresoare (chimioter. / trat. cu antic. monoclonali – inclusiv corticosteroizi) o DZ o BCR în stadiu terminal o malnutriție o îmbătrânire maj. cazurilor de TB ACTIVĂ nivel pulmonar // poate apărea și inf. extrapulmonară prin diseminare la ggl. limfatici (lanțuri cervicale & intratoracice) det. boală activă în 20-25% din cazuri pe cale hematogenă organe îndepărtate – creier / oase / piele
zi
pac. FRECVENT SIMPTOMATICI tuse productivă + (OCAZIONAL) hemoptizie + simpt. generale în caz de af. laringiană disfonie + tuse severă afectarea pleurii dur. pleuritică – DESEORI SIMPT. DE DEBUT !!!
Re
TUBERCULOZĂ PULMONARĂ
RX condensare ± excavare + revărsat lichidian pleural / lărgire mediastin – dat. adenopatiei hilare / paratraheale
TABLOU PARACLINIC necesar colectarea a MINIM 3 EȘANTIOANE DE SPUTĂ (ideal dimineața devreme) – dacă nu poate prod. spută poate fi nec. provocarea sputei / ef. unei bronhoscopii
* pac. a căror spută este microscopic ⊕ pt TB contagioși & izolați în spital ! (pac. cu microscopie ⊖ nu este necesar să stea izolați – este nec. o atenție mai mare când printre contacți sunt pac. imunodeprimați) !!! TUBERCULOZĂ GANGLIONARĂ
GGL. LIMFATICI A DOUA CEA MAI FRECVENTĂ LOCALIZARE ! ggl. extratoracici mai frecvent interesați decât cei intratoracici / mediastinali
TABLOU CLINIC
adenopatie cervicală / supraclaviculară – consistență fermă & nedureroasă zona centrală devine necrotică & se poate lichefia – DEVINE FLUCTUANT DACĂ ESTE PERIFERIC ! PREZENTĂ CÂTEVA LUNI ÎNAINTEA DIAGNOSTICULUI tegumentul de deasupra FRECVENT indurat / se poate constitui un traiect fistulos cu scurgere purulentă (în mod caract. nu prezintă eritem – ABCES RECE) la CT aria centrală are aspect necrotic ECO ENDOBRONȘICĂ (EBUS) biopsiere ggl. intratoracici
TABLOU PARACLINIC
puncție-aspirație cu ac fin ghidată eco biopsie ggl. pe ac rezecție ggl. completă
trimise pt microscopie BAAR + culturi
* cancerul trebuie exclus prin exam. citologic ! LOCALIZĂRI FRECVENTE INF. TB – MANIF. RADIOLOGICE + INVESTIGAȚII DIAGNOSTICE INVESTIGAȚII
TB PULMONARĂ + PLEURALĂ + LARINGIANĂ
MICROSCOPIE + CULTURĂ spută (≥ 2 eșantioane ↑ randamentul diagnostic) spută indusă (inhalare sol. hipertonă – induce tusea) l. de lavaj bronhoalveolar – dacă tusea e neproductivă & inducerea sputei nu e posibilă aspirație de l. pleural biopsie pleurală aspirat gastric – util la pac. pediatrici endoscopie nazo-faringo-laringiană bronhoscopie / biopsie corzi vocale cu microscopie / cultură + histologie – TB laringiană
zi
O
n
RADIOLOGIE
hemoculturi l. de lavaj bronhoalveolar IRM cerebral + puncție lombară ÎN TOATE CAZURILE – ÎN ABS. CONTRAINDICAȚIILOR (pt. evaluarea afectării SNC – modif. dur. trat.)
Re
TB MILIARĂ
TB CEREBRALĂ
comisie multi-disciplinară neurologie – neurochirurgie biopsie cerebrală dubii de diagnostic puncție lombara dacă nu există contraindicații proteine LCR ↑↑ >2-3g/L + glucoză LCR < ½ glucoză sanguină + limfocitoză LCR
TB GANGLIONARĂ eșantioane ex. histopatologic + microscopie + cultură puncție-aspirație cu ac fin / biopsie pe ac ggl. limfatic afectat (sub ghidaj imagistic) biopsie adenopatii mediastinale (puncție aspirativă transbronșică ghidată prin eco endobronșică, mediastinoscopie / mediastinotomie)
TUBERCULOZĂ GASTROINTESTINALĂ
TUBERCULOZĂ CUTANATĂ DIAGNOSTIC MICROBIOLOGIC o
O
PERICARDITĂ TB
zi
TUBERCULOZĂ SNC
Re
TUBERCULOZĂ MILIARĂ
n
TUBERCULOZĂ OSOASĂ & VERTEBRALĂ
identif. rapidă prezență micobacterii – prin colorații specifice ÎN PRIMELE 24 ORE (cultura din probele prelevate det. sensibilitatea la antib. a tulpinii infectante)
COLORAȚII cu auramină – rodamină (mai sensibilă) decât colorația Ziehl-Neelsen – nec. microscopie cu fluorescență & evid. bacilii în galben-portocaliu pe un fundal verde CULTURĂ cultură micobacterii pe medii lichide cu bulion în + față de mediile solide (Lowenstein-Jensen / Middlebrook agar) – t. de cultură mai scurt față de m. solide (1-3 săpt. față de 3-8 săpt.) // folosire culturi pe m. lichide în prez. med. antiTB (I linie de obicei) stabilește sensib. la med. a tulpinii respective – dur. 3 săpt.
AMPLIFICARE AC. NUCLEICI & R. ÎN LANȚ A POLIMERAZEI
test amplificare ac. nucleici (NAAT) identif. rapidă complex Mycobacterium tuberculosis – utilă pt. diferențiere complex MTb & micobacterii netuberculoase + identif. MTb în probe microscopic ⊖ folosire reacție în lanț polimerază pt replicare & identif. ADN micobacterian (cultura & colorația specifică sunt nec. – nu trebuie înlocuite de
PCR) * PCR utilă doar în stadiul inițial al dgn. – rămâne frecvent ⊕ în pofida trat. (dat. detecției micro-org. moarte) * identif. ADN micobacterian nec. pt că permite începerea rapidă a trat. & identif. rapidă a rezist. la med. – mutațiile genetice din ADN bacterian care conferă rezistență la RIFAMPICINĂ sunt ↑↑ predictive de multi-drog rezistență ! disponibile kit-uri comerciale (GeneXpert) – pot realiza testare molec. fiabilă în teren & dur. mai puțin de 2 ore (larg folosite în țări cu venituri mici & medii pt detectare mutații genetice asoc. cu rezistența la rifampicină) TRATAMENT
SEDIU BOALĂ
DURATĂ TRAT.
REGIM TERAPEUTIC
zi
TRAT. UZUAL & DURATA LUI ÎN TB CU GERMENI SENSIBILI
O
cazuri în care există îndoieli asupra aderenței la trat. / dificultăți în admin. medic. abordare intensivă de caz (ECM) + ter. sub directă observare (DOT)
2 luni ter. cvadruplă + 4 luni izoniazidă & rifamipicină (de 3 ori pe săpt)
PULMONARĂ EXTRAPULMONARĂ MILIARĂ
6 luni
TB SNC
12 luni
2 luni ter. cvadruplă + 10 luni izoniazidă & rifamipicină + dexametazonă 0,3-0,4 mg/kg/zi cu sevraj progresiv 8-12 săpt. (sau doză echivalentă de prednison)
TB LATENTĂ
3 luni / 6 luni
3 luni rifampicină & izoniazidă / 6 luni izoniazidă
2 luni ter. cvadruplă + 4 luni izoniazidă & rifamipicină
Re
n
* teste sanguine uzuale + screening hep. virală + test HIV înainte de trat. toți pac. !!! (pac. cu hep. virală acută dezv. mult mai frecvent hep. medicamentoasă fatală & nec. monitorizare + consiliere atentă) CRITERII IMPLEMENTARE DOT pac. cu TB sensibilă la med. 6 LUNI DE TRAT. (excepție TB SNC dur. 12 luni) pac. considerați puțin probabil să fie aderenți la MED. ANTI-TB I LINIE (TER. CVADRUPLĂ) trat.(istoric de boală mentală severă / istoric de lipsă de aderență la trat. TB sau alte boli / trat. anterior TB) izoniazidă TB multidrog-rezistentă rifampicină oameni fără adăpost pirazinamidă istoric de detenție etambutol abuz de substanțe (droguri recreaționale & alcool) * în f. localizate niv. SNC / pericard corticosteroizi – adjuvanți la inițierea trat. pt a ↓ complic. pe t. lung !
EF. SECUNDARE
CELE MAI FRECVENTE greață + vărsături + rash cutanat + prurit (antiemetic / antihistaminic pt ameliorarea lor // întreruperea trat. în anumite cazuri)
* testele fcț. hepatice devin alterate (hep. medicamentoasă) nec. oprirea tuturor celor 4 med. & reintroducerea lor pe rând !!! – med. oprite numai dacă bilirub. serică / transaminaze ↑ x 3 ori IZONIAZIDĂ polineuropatie (sec. deficienței B6) – pt. prevenție se admin. simultan B6 + piridoxină 10 – 25 mg/zi r. alergice – OCAZIONAL (rash cutanat / febră) hepatită (1% din cazuri) – dacă med. este continuat poate evolua spre TRANSPLANT HEPATIC / DECES RIFAMPICINĂ inductor al enzimelor hepatice temporar ↑ în ser trat. medic. concomitent poate fi mai puțin eficace & va fi nec. o eval. atentă a trat. de fond al pac. – în special med. antidepresivă, anticoagulante, anticonvulsivante) // contracepție orală ineficientă met. alternative de contracepție colorează secrețiile org. în ROȘU / ROZ – pac. trebuie avertizați de schimbarea culorii urinii, lacrimilor, transpirației trombocitopenie PIRAZINAMIDĂ toxicitate hep. prurit + rash + artralgii ↓ excreția renală ac. uric precipită guta hiperuricemică
* mono-rezistența la izoniazidă 10% din cazurile de TB în Marea Britanie FACTORI ASOCIAȚI CU UN RISC ↑ DE TB REZISTENTĂ LA MED.
istoric de trat. anterior TB co-inf. HIV avansată + trat. anterior TB inf. dobândită într-o regiune cu prevalență ↑↑ a rezistenței la med. contact cu un caz cunoscut de TB rezistentă eșec trat. empiric TB în pofida unei aderențe documentate expunere la cure multiple de fluorochinolone – pt ep. de presupusă pneumonie comunitară
zi
MONO - / MULTIDROG-REZISTENȚA dat. trat. med. incomplet / incorect (dobândită) TB EXTREM DE REZISTENTĂ LA MED. (XDR – TB) rezist. înaltă la rifampicină + izoniazidă + fluoroquinolone + cel puțin 1 med. inj. (amikacină / capreomicină / kanamicină)
Re
O
REZISTENȚĂ LA MED.
n
ETAMBUTOL nevrită optică retrobulbară dependentă de doză – discromatopsie pt verde + ↓ acuitate vizuală + scotom central (nec. eval. acuității vizuale & vederii în culori înainte de trat. – folosind diagrama Snellen + planșe Ishihara) --- afecț. REVERSIBILĂ cu cond. opririi med. în mom. apariției simpt.
personal sanitar expus la cazuri cu TB rezistentă TB ÎN SITUAȚII SPECIALE 1. INFECȚIE CU MYCOBACTERIUM BOVIS apare la oameni care au consumat lapte nepasteurizat / fermieri care lucrează cu vaci infectate / lucrători din abatoare loc. extrapulmonare (ggl. limfatici) MULT MAI FRECVENTE imunosupresie fact. de risc test tuberculinic ⊕ TRATAMENT izoniazidă + rifampicină + etambutol (rezist. la pirazinamidă frecventă !!!) 2. CO-INFECȚIE HIV morbiditate + mortalitate ↑ apariția interacțiunilor & intoleranței med. risc ↑ toxicitate med. + incidență ↑ rezistență la med. 3. INFECȚIE TB LATENTĂ diagnostic dem. memorie imună la prot. micobacteriene (2 tipuri de teste) în anumite grupuri – CHIMIOPROFILAXIA este oferită pt a ↓ riscul de inf. activă o contacți familiali & apropiați de la locul de muncă ai pac. cu TB pulm. / laringiană o personal medical o imigranți recenți din țări cu risc ↑ o pac. imunodeprimați o cei ce urmează să înceapă trat. cu ag. biologici o cei ce urmează să primească transplant cu cel. stem / organ solid TRATAMENT izoniazidă + rifampicină 3 luni / izoniazidă 6 luni
T. DE ELIBERARE A INTERFERON-GAMMA
det. secreția de IFN-y de către limfocitele T după exp. la antigene specifice M. tuberculosis (ESAT-6, CFP-10) la pers. anterior / în mod curent inf. cu TB limf. T activate din cadrul extractului de sânge total secretă cant. cuantificabile de IFN-y ca răsp. la re-expunere la antig. specifice TB t. nu poate diferenția între inf. latentă & cea activă specificitate ↑↑ comparativ cu TCT + sensibilitate similară / mai bună – nec. o singură vizită a pac.
VACCINARE BCG
vaccin viu atenuat derivat din M. bovis care și-a pierdut virulența eficacitate VARIABILĂ – este încă recom. în țări dezv. (anumite situații) dar nu mai este oferit de rutină
zi
O
rezultat ⊕ r. de hipersensibilitate întârziată evidentă la 48 – 72 ore după inj. intradermică derivat de proteină purificată (PPD) – lez. indurată + papuloasă rezultat fals ⊖ (anergic) frecvent la pac. cu imunosupresie dat. inf. HIV + cei cu trat. imunosupresoare + cei cu vârste extreme + cei cu boală activă rezultat fals ⊕ dat. reactivității încrucișate cu micobacterii netuberculoase & vacc. cu bacil Calmette-Guerin (BCG)
Re
n
TEST CUTANAT TUBERCULINIC (T. MANTOUX)
TUMORI MALIGNE CANCER BRONHOPULMONAR
CEA MAI FRECVENTĂ TUMORĂ MALIGNĂ – LA NIVEL MONDIAL !!! 1,76 milioane decese ANUAL CEA MAI FRECVENTĂ CAUZĂ DE DECES PRIN CANCER – BĂRBAȚI & FEMEI
FACTORI DE RISC
FUMAT (inclusiv expunere pasivă) 80% din cauzele de cancer pulmonar la bărbați // 90% la femei factori de mediu expunere la radon / azbest / hidrocarburi aromatice policiclice & radiații ionizante / expunere prof. la arsen, crom, nichel, produse petroliere, uleiuri factori ce țin de gazdă boli pulmonare preexistente (fibroză pulmonară) / inf. cu HIV / fact. genetici
* incidența este mai mare în spațiul urban comparativ cu cel rural FIZIOPATOLOGIE
CEL MAI COMUN TIP – din Europa
origine prod. de cel. epiteliale asoc. cu producție de keratină
ocazional det. CAVITĂȚI CU NECROZĂ CENTRALĂ
cauzează lez. obstructive bronșice cu inf. post-obstrucție
diseminare locală COMUNĂ
metastazează relativ TARDIV !
CARCINOM CU CEL. MICI
origine cel. neuroendocrine (cel. APUD) ADESEA secretă h. polipeptidici metastazează PRECOCE ! se dezvoltă CENTRAL
n
1. CARCINOM SCUAMO – CELULAR
2. ADENOCARCINOM INCIDENȚĂ ↑ din 2005 conținut ↓ de gudron din țigarete
origine cel. glandulare secretoare de mucus
CEL MAI COMUN TIP DE CELULE – la nefumători !
cauzează lez. periferice pe CT / RX toracic
printre subtipuri carcinom bronhoalveolar (secreție abundentă mucus + boală multifocală)
metastaze FRECVENTE pleură & ggl. limfatici & cerebrale & osoase & gl. suprarenale
3. CARCINOM CU CEL. MARI slab diferențiate
metastazează relativ PRECOCE !
O
CARCINOM MICRO-CELULAR
zi
cancer pulmonar clasificat în carcinom cu cel. mici (pe baza asp. histologice ale cel. tumorale indentif. intratumoral –oferind inf. prognostice & det. cel mai bun trat.) carcinom micro-celular descrise o serie de caract. molec. în subtipurile de cancer conferă un potențial beneficiu prognostic & poate avea ca rez. posib. de a furniza o met. terapeutică personalizată folosind ag. biologici țintiți o mutații de activare din cadrul rec. factorului de creștere epidermică – EGFR întâlnit CEL MAI FRECVENT la nefumători + femeie + asiatici o prez. oncogenei de fuziune a kinazei limfomului anaplazic – ALK întâlnit CEL MAI FRECVENT la nefumători / foști fumători + pac. tineri
Re
TABLOU CLINIC
semne & simptome diferite – în fcț. de întindere + localizare
EFECTE LOCALE
Tuse CEL MAI FRECVENT ÎNTÂLNIT SIMPTOM !!! Tumori traheale dispnee progresivă + stridor + ↓ DRAMATICĂ flux inspirator Dispnee tum. centrale det. obstrucția căilor aeriene mari – cauzează colaps plămâni + dispnee de efort
TO DO LIST
* pac. pot dezvolta pleurezie dat. invaziei metastatice a pleurei !
Durere toracică tum. periferice invadează per. toracic / pleura cauzând dur. intensă de tip pleuritic (adenopatiile mediastinale voluminoase det. ADESEA dur. toracică centrală surdă) Disfonie ggl. mediastinali / invazia tumorală directă det. compresie n. laringeu recurent stâng Hemoptizie Compresie nervoasă tumori Pancoast de la apexul pulmonar invadează plexul brahial paralizie C8/T1 + ușoară atrofie musculară la niv. mâinii + slăbiciune + durere (iradiază de-a lungul brațului) (POSIBIL) sdr. Horner – cauzat de compresia n. simpatici (caracteristici clasice de mioză + ptoză palpebrală + anhidroză) Obstrucție VCS Infecții recurente tumorile care provoacă obstrucția parțială a căilor respiratorii cauzează pneumonie post-obstructivă Wheezing monofonic – at. când se dat. obstrucției parțiale a unei căi aeriene de către tumoră Nerv frenic – invazie directă carcinomul bronșic care invadează n. frenic det. paralizia hemidiafragmului ipsilateral (poate implica esofagul – DISFAGIE PROGRESIVĂ & pericard – REVĂRSAT PERICARDIC + ARITMII MALIGNE)
MANIFESTĂRI EXTRAPULMONARE NON-METASTATICE
O zi
carcinomul bronhipulmonar invadează FRECVENT ggl. mediastinali + cervicali + axilari / intraabdominali situsuri frecvente o FICAT – anorexie + greață + ↓ ponderală o OASE– durere osoasă + fracturi patologice urmare a invaziei tumorale * dacă este implicată col. vertebrală risc de compresie a măduvei spinării = TRAT. DE URGENȚĂ !!! o GLANDE SUPRARENALE – nu duc de obicei la insuf. suprarenală & sunt in general ASIMPTOMATICE o CREIER – lez. înlocuitoare de spațiu cu ef. de masă + semne de presiune intracraniană ↑ * f. de prezentare mai puțin frecvente meningită carcinomatoasă cu af. n. cranieni + cefalee + confuzie o PLEUREZII MALIGNE – dispnee + durere de tip pleuritic
Re
n
METASTAZARE LA DISTANȚĂ
HOMEWORK CLEANING ORGANIZE INSTAGRAM WATCH NETFLIX
manif. hematologice extrapulmonare minore ale cancerului pulmonar anemie normocitară + trombocitoză – DESTUL DE FRECVENTE !!! hipocratism digital osteoartropatie hipertrofică pulmonară
INVESTIGAȚII
necesare pentru stadializare extensie boală ef. diagnostic histopatologic (pt diferențiere cancer pulmonar cu cel. mici de cancerul pulmonar non-microcelular + detaliere caracteristici moleculare) evaluare stare generală de sănătate – pt a putea fi supus unui trat.
STADIALIZARE & DIAGNOSTIC RX TORACIC dovezi clare cancer pulmonar / poate prezenta modif. nespecifice în unele cazuri – imaginea inițială este normală (lez. este mică / boala se autolimitează la structurile centrale) ASPECTE CANCER PULMONAR PE RX TORACIC TIP
PARTICULARITĂȚI
FORMAȚIUNI TUMORALE leziuni vizibile dacă sunt > 1 cm în diametru spiculate + cavitare / cu margini netede adesea cu descoperire accidentală de obicei ASIMPTOMATICE dacă sunt mici pe măsură ce simpt. respiratorii sunt prezente RX este aproape întotdeauna anormală
n
PLEUREZIE
Re
LĂRGIRE MEDIASTINALĂ / ADENOPATII HILARE
zi
O
de obicei UNILATERALĂ poate masca o formațiune subiacentă / tumoră pleurală mezoteliom & boală metastatică din alte situsuri tumorale diagnostic diferențial
limfadenopatie deformare carină / lărgire hil / opacitate paratraheală
CONSOLIDARE PERSISTENTĂ
obstrucție parțială bronșie acumulare secreții + proliferare bacteriană + infecție ulterioară
COLAPS
tumoră endoluminală colaps complet al unui plămân + deplasare mediastinală asociată / colaps lob sau segment (duce la pierderea de volum pe partea afectată cu ascensionare diafragm / deviere trahee)
OPACITATE RETICULARĂ
n
neoplasm EXTINS prin canale limfatice ale plămânului LIMFANGITĂ CARCINOMATOASĂ de obicei UNILATERAL asociat cu dispnee frapantă !!! în limfangita bilaterală cercetat rapid situsul primar, altul decât plămânul – sân / stomac / colon
O
NORMAL
CT extindere boală imaginile trebuie să cuprindă – ficat + glande suprarenale (situsuri comune pt metastaze)
Re
zi
RX cu aspect normal nu exclude tumoră subiacentă !!! o minoritate a tumorilor limitate la căile respiratorii principale & mediastin – fără modif. evidente pe RX simplă * investigare hemoptizie izolată cu RX normal este adesea negativă RX toracică normală nu trebuie să descurajeze investigațiile ulterioare – în special la fumătorii > 40 ani !
* folosind criteriile CT (T = dim. tumoră // N = invazie ggl. // M = invazie metastatică) ggl. limfatici < 1 cm nu sunt clasificați ca fiind măriți, dar totuși pot conține cel. maligne ! * suspiciune de metastaze cerebrale CT cerebral
PET-CT evaluare extensie la distanță cancer RMN nu este utilă pt dgn. tumori pulmonare primare – în afară de tumori Pancoast cu invazie nervoasă / pt evaluarea implicării per. toracic – înainte de interv. chirurgicală RMN de col. vertebrală – necesar dacă există suspiciune clinică de compresie a măduvei spinării RMN cerebral – evaluare metastaze cerebrale * dacă pac. descrie dureri osoase care nu sunt incluse în câmpul CT – scanarea osoasă poate fi utilă pt a evidenția metastaze osoase dacă sunt identificate – RADIOTERAPIA LOCALĂ poate fi utilă în controlul simptomelor locale precum durerea INVESTIGAȚII HISTOLOGICE & CITOLOGICE
EVALUARE STARE GENERALĂ DE SĂNĂTATE PT INIȚIERE TRAT.
fibrobronhoscopie
la toți pac. cu suspiciune de malignitate ! – înainte de trat. radical
eco endobronșică
evaluare funcțională pulm. completă – inclusiv f. de transfer gazos
puncție – biopsie transtoracică ghidată CT / eco de la niv. leziunilor pulmonare
dacă este prez. afectare CV – testare de efort cardio-pulmonară + ecocardiografie de stres / ocazional angiografie preoperatorie
puncție – biopsie transtoracică ghidată eco de la niv. ggl. limfatici / metastazelor hep. / lez. cutanate toracocenteză ghidată eco toracoscopie medicală / video-asistată
investigații pt identif. manif. extrapulmonare non-metastatice ale neoplasmului
O
examen biochimic – evaluare implicare ficat + prez. hipercalcemie & hiponatremie
zi
hemoleucogramă completă – detectare anemie
Re
ALTE INVESTIGAȚII
n
mediastinoscopie
STADIALIZARE TNM NOTARE
DESCRIERE T – TUMORĂ PRIMARĂ
TX
tumora primară nu poate fi evaluată / tumora este dovedită prin prez. cel. maligne în spută / l. de lavaj bronșic dar nu a fost vizualizată prin met. imagistice/bronhoscopie
T0
fără dovezi tumoră primară
TIS
carcinom in situ
T1
tumoră ≤ 3 CM înconjurată de ț. pulmonar / pleură viscerală – fără evidență bronhoscopică a invaziei proximal de bronșia lobară (nu în bronșia principală !) 3 CM < tumoră < 5 CM / tumoră cu urm. caracteristici
T2
implică bronhia principală – indiferent de dist. față de carină, FĂRĂ IMPLICAREA CARINEI invadează pleura viscerală asociată cu telectazie / pneumonie obstructivă care se extinde spre regiunea hilară & implică fie o parte din acesta, fie întregul plămân
T2a
3 CM < tumoră < 4 CM
T2b
4 CM < tumoră < 5 CM
T3
5 CM < tumoră < 7 CM / tumoră care invadează direct oricare dintre urm. pleură parietală / per. toracic / n. frenic / pericard parietal / noduli tumorali în același lob cu tumora primară
T4
tumoră > 7 CM / DE ORICE DIM. – invadează oricare dintre urm. diafragm / mediastin / cord / vase mari / trahee / n. laringeu recurent / esofag / corp vertebral / carină + noduli tumorali în alt lob ipsilateral cu tumora primară N – GGL. LIMFATICI REGIONALI ggl. limfatici regionali nu pot fi evaluați
N0
fără metastaze în ggl. regionali
N1
metastaze în ggl. peribronșici ipsilaterali ± ggl. hilari ipsilaterali & intrapulmonari + implicare prin extensie directă
N2
metastaze în ggl. mediastinali ipsilaterali ± subcarinari
N3
metastaze în ggl. mediastinali controlaterali / hilari controlaterali / scaleni ipsilaterali / controlaterali / subclaviculari
absență metastaze la distanță
M1
metastaze la distanță
O
Re
M0
zi
M – METASTAZE LA DISTANȚĂ
n
NX
M1a
noduli tumorali separați într-un lob contralateral, tumoră cu noduli pleurali / revărsat pleural/pericardic malign
M1b
o singură metastază extratoracică într-un singur organ
M1c
multiple metastaze extratoracice într-unul sau mai multe organe
GRUPARE PE STADII CARCINOM OCULT
TX
N0
M0
0
TIS
N0
M0
IA
T1
N0
M0
IB
T2a
N0
M0
IIA
T2b
N0
M0
T1, T2a, T2b
N1
M0
T3
N0
M0
T1, T2a, T2b
N2
M0
T3
N1
M0
T4
N0, N1
M0
T1, T2a, T2b
N3
M0
T3, T4
N2
M0
IIIC
T3, T4
N3
M0
IV
oricare T
oricare N
M1
IVA
oricare T
oricare N
M1a, M1b
IVB
oricare T
oricare N
M1c
IIB
IIIA
Re
zi
O
n
IIIB
TRATAMENT
planificat de o echipă multidisciplinară comorbiditățile pot să împiedice trat. radical pt cancerul pulmonar non-microcelular & carcinomul cu cel. scuamoase doar 25-30% dintre pac. supraviețuiesc la 1 an după diagnostic & doar 6-8% după 5 ani !!! carcinom cu cel. mici boală limitată / extinsă – trat. & prognosticul diferă de cancerul pulmonar non-microcelular
SUPRAVIEȚUIRE PAC. CU CANCER BRONHOPULMONAR CU CEL. MICI & CANCER FĂRĂ CEL. MICI - ÎN FCȚ. DE STADIUL CLINIC AL BOLII STADIU
SUPRAVIEȚUIRE LA 5 ANI
Ia1
92%
Ia2
83%
Ia3
77%
IB
68%
IIA
60%
IIB
53%
IIIA
36%
IIIB
26%
IIIC
13%
IVA
10%
IVB
0%
RADIOTERAPIE CU INTENȚIE CURATIVĂ
în cazuri selectate de pac. cu funcție pulm. adecvată & NSCLC în stadiu incipient RADIOTERAPIE ÎN DOZE MARI / RADIOTERAPIE HIPERFRACȚIONATĂ CONTINUĂ & ACCELERATĂ – oferă o alternativă bună la rezecția chir., cu rez. aproape comparabile TRAT. DE ELECȚIE – DACĂ INT. CHIR. NU ESTE POSIBILĂ DAT. COMORBIDITĂȚILOR ASOCIATE ! în 10-15% din cazuri PNEUMONITĂ POST-RADIOTERAPIE (infiltrat acut limitat doar la zona de iradiere & apare la 3 luni de la radioterapie) FIBROZĂ PULMONARĂ POST-IRADIERE modif. fibrotică care apare în 1 an / mai mult de la radioterapie & NU se limitează doar la zona de iradiere & este întâlnită într-o oarecare măsură în toate cazurile pac. cu comorbidități CV / respiratorii semnificative în stadiul I de boală RADIOTERAPIE STEREOTACTICĂ DE ABLAȚIE ABLAȚIE PRIN RADIOFRECVENȚĂ – ghidată imagistic & folosește căldura pt a distruge tumorile periferice de mici dim.
zi
O
intervenția chir. se efectuează ÎN STADIU INCIPIENT AL NSCLC (STADIU I + II + IIIA SELECTATE) cu intenție curativă numeroși pac. cu stadiul III de boală sunt radio-chimiotratați în vederea micșorării stadiului bolii facilitează rezecția chir. în cazurile în care stadializarea chir. a cancerului pulmonar dem. implicarea ggl. CHIMIOTERAPIE ADJUVANTĂ
Re
n
TRATAMENT CHIRURGICAL
RADIOTERAPIE PALIATIVĂ
radioterapia rol în ameliorarea simpt. cauzate de neoplasmul pulmonar dureri osoase & ale per. toracic din cauza metastazelor / invaziei directe + hemoptizie + obstrucție bronșică + obstrucție VCS răspund FAVORABIL la iradierea pe t. scurt radioterapie adm. la sf. chimioterapiei – pt a consolida ef. trat. în cancerul pulmonar cu cel. mici
CHIMIOTERAPIE & TER. ȚINTITĂ & IMUNOTERAPIE
chimioter. & radioter. adjuvantă îmbunătățesc rata de răspuns & prelungesc rata de supraviețuire medie în NSCLC AG. ȚINTIȚI ÎMPOTRIVA EGFR & TIROZIN KINAZELOR & KINAZEI LIMFOMULUI ANAPLAZIC rez. mai bune la pac. selectați & pot fi util. și la cazurile în care chimioter. IV det. un grad ↑↑ de toxicitate / ag. chimioter. de linia II IMUNOTERAPIE CU INHIBITORI AI PCT. DE CONTROL & INHIBITORI AI PDL-1 modulează răsp. imun & oferă o alternativă terapeutică pt grupe specifice de pac.
LASERTERAPIE & CRIOTERAPIE & STENTURI TRAHEOBRONȘICE
tehnici util. în ÎNGRIJIREA PALEATIVĂ a pac. cu cancer pulmonar INOPERABIL – care prez. îngustare diam. traheobronșic din cauza tumorii intraluminale / a compresiei extrinseci ce det. dispnee invalidantă + tuse persistentă + complicații (infecții + hemoptizie + insuf. respiratorie) LASER NEODIM-YAG inserat într-un fibrobronhoscop vaporizare carcinom intraluminal care implică segm. scurte ale traheei / bronșia principală tumori benigne + stricturi + lez. vasculare – tratate în mod eficient cu ameliorarea simpt. CRIOTERAPIE tehnică endobronșică (inserarea unei criosonde într-un bronhoscop) – criosonda îngheață & dezgheață tumora în mod repetat ceea ce permite excizia unor părți din aceasta, restabilind permeabilitatea căilor respiratorii fără a produce sângerare ! STENTURI TRAHEOBRONȘICE (din silicon / metalice expandabile) inserate la niv. stricturilor cauzate de tumoră / compresie externă / slăbire & colaps per. traheobronșic
O
zi
pac. diagn. cu cancer pulmonar & care sunt pe moarte atenție asupra stării lor generale se poate interveni astfel încât perioada rămasă din viața pac. să fie cât mai activă posibil & lipsită de simptome sprijin psihologic + emoțional pac. & rude
Re
n
ÎNGRIJIRE PALEATIVĂ
MEZOTELIOM
ORIGINE CEL. MEZOTELIALE DE LA NIV. PLEUREI PARIETALE / VISCERALE CARE TAPETEAZĂ PLĂMÂNUL tumori APROAPE ÎNTOTDEAUNA corelate cu EXPUNEREA LA AZBEST se dezvoltă de obicei din plăci pleurale preexistente CEA MAI FRECVENTĂ MANIFESTARE revărsat pleural + durere persistentă la niv. per. toracic CT / biopsie ghidată cu US / biopsie pleurală VATS adesea necesare pt a obține țes. suficient în vederea stabilirii diagnosticului perspective limitate ale trat. – pt maj. pac.
TUMORI SECUNDARE
metastaze pulmonare FOARTE FRECVENTE !!! – de obicei detectate pe RX / CT toracic la pac. care sunt deja diagn. cu o formă de cancer, însă pot fi decelate și la prima prez. a pac. TUMORĂ PRIMARĂ rinichi / prostată / sân / oase / tract GI / col uterin / ovar carcinomul – în special cel de la niv. stomacului / pancreasului / sânului poate implica ggl. limfatici mediastinali & poate disemina la niv. sistemului limfatic al AMBILOR PLĂMÂNI dispnee progresivă & severă (LIMFANGITĂ CARCINOMATOASĂ) metastaze pulmonare unice îndep. chirurgical // la fel cum CT decelează prez. unor metastaze mici (nedetectate pe RX toracic) – înaintea op. este esențială realizarea unor investigații imagistice amănunțite, inclusiv PET-CT
RX TORACIC limfadenopatie bilaterală + opacități liniare bazale – se extind la niv. ambelor arii pulmonare
NODUL PULMONAR SOLITAR
carcinom bronșic primar metastaze pulmonare lez. inflamatorii (pneumonie / abces) granulom tumoră pulm. benignă (hamartom) noduli reumatoizi chist hidatic
SCREENING CANCER PULMONAR
O
DIAGNOSTIC DIFERENȚIAL
zi
SCOR BROCK util pt estimare risc de malignizare – în fcț. de caracteristicile & dim. nodulului
n
OPACITATE DISCRETĂ DIAMETRU < 3 CM odată cu ↑ utilizării CT a ↑ frecvența det. acc. a nodulilor asimptomatici – de dim. mici, infracentimetrici maj. sunt BENIGNI (urmărirea radiologică trebuie realizată la int. de timp stabilite în conformitate cu recom. ghidurilor – în fcț. de dim. & riscul de malignizare)
Re
screening-ul pt cancer pulmonar prin CT ELICOIDAL CU DOZE MICI – în pop. cu risc ↑ de fumători & ex-fumători beneficiu de 20% în ceea ce privește mortalitatea pac.
TUMORI CARCINOIDE BRONȘICE
tumori RARE neoplasme cu grad ↓ de malignitate + ↑ lentă – derivate ale proenteronului (secretă ACTH) ORIGINE tumori neuroendocrine 1% din totalul tumorilor bronșice maj. pot fi ASIMPTOMATICE unii pac. simptome legate de obstrucție / infecții recurente / hemoptizie
ASPECT HISTOLOGIC variază de la tumori tipice de grad ↓ până la tumori atipice TRATAMENT DE ELECȚIE chirurgie (pac. necesită supraveghere pe t. lung !!!)
Re
zi
O
n
STADIALIZARE aceeași NSCLC
BOALĂ VENOASĂ TROMBOEMBOLICĂ EMBOLIA PUMONARĂ (EP) A 3-A CEA MAI FRECVENTĂ CAUZĂ CV DE DECES (DUPĂ IMA & AVC) TROMBOZA VENOASĂ PROFUNDĂ (TVP) DUCE LA APARIȚIA EP & FRECVENT A SDR. POST-TROMBOTIC (care este o cauză majoră a dizabilității pe t. lung) TROMBOEMBOLISM VENOS (TEV) DESCRIE AMBELE BOLI
etiologia TEV multiplă – boala apare adesea ca urmare a acț. unor factori provocatori tranzitori / în contextul predispoziției ereditare / dobândite (etiologia rămâne nec. în 50% din cazuri) clinicianul trebuie să fie familiarizat cu TEV – deoarece ac. boală este frecventă – în special la pac. spitalizați / cei care au avut interv. chir / au suferit un traumatism / prez. alte cauze de mobilitate ↓
este amenințătoare de viață
poate fi prevenită
poate fi dificil de dgn – aspectele clinice & investigațiile de rutină (în special pt EP) sunt adesea nespecifice & ac. lucru duce la stabilirea cu întârziere a dgn. + posibile consecințe grave
tratamentul poate fi periculos – ter. anticoagulantă poate fi adm. timp îndelungat & este eficientă & prez. risc de hemoragie majoră + fatală & poate fi deosebit de dificilă în cazul pac. cu comorbidități
este o cauză semnificativă de morbiditate – sechelele pe t. lung sunt frecvente & afectează calitatea vieții în mod semnificativ
PATOGENEZA TROMBOZEI
n
O
tromboză proces patologic prin care, în int. unui vas de sânge apare o masă localizată solidă – formată din constituenți ai sângelui (cheag de sânge / tromb) în cea mai mare parte ca urmare a generării fibrinei & cu participarea (în proporție variabilă) a trombocitelor + alte cel. tromboza diferă de hemostaza fiziologică procesul în care apare este o urmare a unei leziuni – un cheag de sânge bogat în fibrină & situat în afara endoteliului trombii se formează pe per. vasului & sunt atașați de ele – dar fragmente ale lor (emboli) se pot desprinde & obstruează vasele din aval
TROMBOZĂ ARTERIALĂ & VENOASĂ
tromboza poate apărea în artere & vene patogeneza trombozei apărute în aceste 2 localizări este diferită reflectă forțele de forfecare diferite – prez. în artere & vene + contribuția pe care ruptura plăcilor ateromatoase o are la inițierea trombozei arteriale coaguli arteriali trombi albi – trombocitele au contribuție la formarea lor coaguli venoși trombi roșii – hematiile au contribuție la formarea lor
FACTORI CARE INFLUENȚEAZĂ TROMBOZA
se consideră că tromboza apare ca urmare a interacțiunii dintre 3 factori – TRIADA LUI VIRCHOW
Re
zi
o
modificări ale fluxului sanguin (stază / turbulență)
o
disfuncția per. vascular
o
modificări ale componentelor sanguine – care duc la hipercoagulabilitate
importanța componentelor individuale ale triadei Virchow diferă în tromboza arterială & în cea venoasă turbulență + disfuncție per. vascular – prod. de plăci eritematoase tromboză arterială
stază + hipercoagulabilitate tromboză venoasă
DEFINIȚII
tromboză venoasă – origine cel mai frecvent – în venele profunde ale membrului inf. – TVP (se presupune că procesul începe în buzunarul uneia dintre valvele per. venos – unde fluxul poate fi turbulent & unde se poate dezvolta hipoxie localizată & duce la disfuncție endotelială trombul poate rămâne localizat în venele membrului inf. / poate migra prin circulație – rez. un EMBOL PULMONAR) ≈ 10% din ep. de tromboză venoasă apar în alte sedii membrul superior / sinusurile venoase cerebrale / venele splanhnice (hepatice + portă + mezenterice) trombul limitat la venele gambei TVP DISTALĂ / A GAMBEI netratat – trombul se poate extinde în sens proximal & dacă ajunge la v. poplitee / deasupra ei TVP PROXIMALĂ – trombii de la ac. nivel sunt mai mari & mai predispuși la embolizare + pot fi transportați de fluxul sanguin prin v. mari ale pelvisului & abd. în AD & apoi în VD --- de acolo ei sunt trimiși în art. pulmonare care se divid progresiv în artere mai mici pe măsură ce străbat plămânii pt a ajunge la alveole & a le iriga embolii se opresc acolo unde calibrul art. pulm. NU le mai permite deplasarea – astfel ei blochează circ. sângelui în ramurile distale se consideră că este nevoie de cel puțin câteva zile pt ca trombii venoși să producă manif. clinice
FACTORI DE RISC TEV TRANZITORI
Cancer activ
Traume – în special majore pe membrele inf. / pelvis
Călătorii recente > 4h
Trombocitopenie indusă de heparină
Cateter venos central
Tromboză venoasă superficială
Aparat gipsat
Adm. de estrogeni (combinații hormonale
Interv. chir. – în special cele majore (pe membrele inf. / pelvis) . kegate de cancer
Internare pt urgențe medicale
Imobilizare (repaus la pat > 3 zile)
contraceptive / hormonoterapie orală)
Sarcină / per. postnatală
Re
o
O
incidența anuală TEV 1 la 1000 / an & este dependentă de vârstă boala este neobișnuită în copilărie date autopsice sugerează că ≈ 10% din decesele pac. internați în spital s-au produs din cauza EP > 5% din pop. va dezvolta pe parcursul vieții 1 / mai multe ep. de TEV cea mai mare incidență TEV persoane cu descendență africană cea mai mică indicență TEV asiatici (pop. albă – incidență intermediară) dpdv clinic ≈ 60% dintre ep. de TEV se prez. sub forma TVP – în celelalte 40% apare EP însoțită / nu de manif. clinice TVP
zi
n
EPIDEMIOLOGIE & FACTORI DE RISC
CASTI
o
PERSISTENȚI Vârstă avansată 2
IMC > 30kg/𝑚
Istoric de TEV
Boli inflamatorii – BII / LES / sdr. Behcet
Etnie
Sdr. nefrotic
Sdr. antifosfolipidic
Pareza membrului inf. (ex – după AVC)
Trombofilii ereditare
Neoplasme mieloproliferative
VIBES PTN
FR diferă între ei în ceea ce privește gradul în care ↑ probabilitatea de apariție TEV FR PUTERNICI - ↑ riscul de 10-50 ori & includ interv. chir. majore / traumatisme / repaus absolut la pat
FR MODERAȚI - ↑ riscul de 3-10 ori & printre ei sunt sarcina / ter. cu estrogeni / interv. chir. minore sub an. generală (cele mai multe trombofilii ereditare ↑ riscul de 3-10 ori)
FR SLABI - ↑ riscul de până la 3 ori & includ obezitate / călătorii pe distanțe lungi
ASPECTE CLINICE
DIAGNOSTIC
Re
zi
O
n
TVP o durere + tumefierea unui membru inf. – poate fi roșu & cald la palpare o sensibilitate de-a lungul traiectul venelor profunde + dilatarea v. superficiale EP o 65% din cazuri durere toracică de tip pleuritic + dispnee (însoțite uneori de hemoptizie) + tahipnee + tahicardie + raluri crepitante + frecătură pleurală (în zona de proiecție a infarctului pulmonar) o 25% din cazuri dispnee izolată (uneori evidentă doar în timpul efortului) o în 10% din cazuri aspecte clinice de severitate ↑ - episoade sincopale + hTA sistolică / șoc + ischemie miocardică asoc. cu durere medio-toracică pac. – tahipnee + tahicardie + vasoconstricție periferică (undă a proeminentă la îregistrarea PVJ) + impuls ventricular drept (parasternal stg.) + ritm de glaop + dedublare largă a zgomotului II stop cardiac – poate apărea prin disociație electromecanică severitatea manif. clinice depind de masa trombotică implicată + rezerva cardiopulmonară individuală minim 1/3 din pac. cu TVP au EP asimptomatică ≈ 70% dintre pers. care se prez. cu EP simptomatică au TVP asoc. – este simptomatică în ≈ ¼ din cazuri
în cazul a > 80% dintre pac. care se prez. cu suspiciune de TEV dgn este mai degrabă de excludere – decât de confirmare manif. clinice adesea nespecific & maj. persoanelor care mor din cauza EP o fac pt că au fost ratate semne precoce de avertizare (decât din cauza colapsului / morții subite / eșecului trat.)
DIAGNOSTIC DIFERENȚIAL TEV TVP
SCOLIOSIS CAUSES THE SPINE TO CURVE TO THE RIGHT / LEFT / OR BOTH!
Sdr. posttrombotic Celulită Osteoartrită / osteomielită / sinovită / fractură / tumori Ocluzie arterială acută Limfedem IC congestivă & hipoalbuminemie – de obicei det. edem bilateral al piciorului Tromboză venoasă superficială Traumă musculo-tendinoasă / hematoame / miozită / tendinită Ruptură de chist Baker EP Sdr. coronarian acut Osteocondrită
SODA + PIE
Dur. musculoscheletale / fractură costală Disecție de aortă Astm bronșic Anxietate / hiperventilație Pneumotorace cancer Pulmonar
Exacerbarea BPOC
INVESTIGAȚII INIȚIALE (adesea lipsite de valoare dgn la pac. cu EP)
ECG aspect de suprasolicitare ventriculară dreaptă cu inversarea undei T în deriv. inf. (II + III + AVF) & precordiale drepte (V1-V4) – aspectul ECG clasic (prez. doar la o minoritate de pac.) este acela de S1Q3T3 cu undă S proeminentă în DI + undă Q proeminentă + undă T inversată în DIII (mai frecvent se obs. tahicardie sinusală) RX TORACIC normal – dar cel mai adesea prez. modif. nespecifice precum atelectazie / anomalii parenchimatoase / cardiomegalie / ascensionarea hemidiafragmului / colecție pleurală GAZOMETRIE SÂNGE ARTERIAL hipoximie + hipocapnie – nespecifice & nu apar întotdeauna BIOMARKERI AI LEZĂRII CARDIACE BNP / NT-proBNP ↑ - din cauza supraîncărcării VD & troponina poate fi ↑ - din cauza lezării VD det. de întindere (modif. nespecifice)
Re
O
IC congestivă
zi
Inf. la niv. toracelui / pneumonie
n
hipertensiune Pulmonară primară
DIAGNOSTIC TVP & EP SCOR DE RISC
sunt disponibile mai multe scoruri de predicție SCOR WELLS CU 2 NIVELURI MODIFICAT PT TVP + SCOR WELLS CU 2 NIVELURI PT EP (ele NU confirmă & NU exclud dgn de TEV – a.î. este nec. o eval. suplimentară) SCOR WELLS – PENTRU TVP CARACTERISTICĂ CLINICĂ
PUNCTE
cancer activ (sub trat. / în ultimele 6 luni / paleație)
1
paralizie / pareză / imobilizare recentă cu aparat gipsat a membrelor inf.
1
repaus la pat recent ≥ 3 zile / interv. chir. majoră în ultimele 2 săpt. – sub an. generală / regională
1
traiect dureros indurat în aria de distribuție a sistemului venos profund
1
edem al întregului picior
1
gambă edemațiată – cu cel puțin 3 cm mai mare decât gamba asimptomatică
1
edem cu godeu la niv. membrului inf. simptomatic
1
v. colaterale superficiale (nevaricoase)
1
istoric documentat de TVP
1
dgn. alternativ la fel de probabil ca și TVP
-2
TVP PROBABILĂ
≥2
TVP IMPROBABILĂ
≤1
PUNCTE
semne & simptome de TVP (cel puțin edem al piciorului & durere la palparea venelor profunde)
3 3
dgn alternativ mai improbabil decât EP alură ventriculară > 100/min
1,5
cancer (sub trat. în ultimele 6 luni / paleație) EP PROBABILĂ EP IMPROBABILĂ MĂSURARE D-DIMERI
în cazul pac. la care scorul WELLS arată că TEV este improbabil următorul pas este testarea D-dimerilor
1,5 1 1
Re
hemoptizie
1,5
zi
imobilizare (> 3 zile) / interv. chir. în ultimele 4 săpt. istoric de TVP / EP
O
CARACTERISTICĂ CLINICĂ
n
SCOR WELLS – PENTRU EP
>4 ≤4
D-dimeri produși de degradare a fibrinei – pot fi det. cantitativ în plasmă prin t. de lab. cu sensibilitate înaltă / calitativ prin analiza sângelui integral în afara lab. (în locul unde este preluat bolnavul) valori ↑ activarea sistemului de coagulare – dar NU sunt specifice pt TEV (sunt întâlnite la vârstnici / în inflamație & infecții / postoperator / în cancer / în timpul sarcinii) importanța D-dimerilor în dgn TEV valoarea lor predictivă ⊖ ↑- TEV este foarte puțin probabilă la un pac. care are o probabilitate pre-test ↓ de TVP / EP pe baza scorului Wells & la care D-dimerii (det. printr-o met. sensibilă) sunt sub valoarea prag predefinită ac. pac. NU nec. t. diagnostice suplimentare pt TEV (există o rată mică de eșec (< 2% în 3 luni) & NU se poate exclude complet TEV) pac. al căror scor WELLS arată că TEV este puțin probabilă – dar D-dimerii sunt ↑ nec. imagistică de mare acuratețe pt a confima / exclude TEV examinarea imagistică nec. pt toți pac. ai căror WELLS arată că TEV este probabilă
EXAMINARE IMAGISTICĂ TVP
n
dgn TVP confirmat ULTRASONOGRAFIA sistemului venos profund – rapidă & neinvazivă explorare ultrasonografică minimală exam. sistem venos proximal – prin comprimare cu ajutorul transductorului a v. poplitee & femurale pt a det. dacă acestea sunt compresibile / nu inf. sunt completate prin viz. directă a trombului & venei dilatate + prin evaluarea fluxului sanguin prin tehnica Doppler sensibilitate ultrasonografia foarte sensibilă pt dgn TVP proximală (> 95%) & mai puțin (70%) pt TVP distală o scanare ⊕ va confirma dgn la cei cu un scor WELLS care indică faptul că TVP este probabilă NU va exclude dgn – întrucât NU va identifica un nr de pac. care au TVP distală & este nevoie de evaluare suplimentară alternativ – se poate ef. ultrasonografia întregului membru înlătură nec. repetării scanării – dar presupune mai mult timp & o expertiză mai mare dgn TVP la cei cu eventiment anterior problematic – din cauza prez. unei ocluzii venoase reziduale
O
EXAMINARE IMAGISTICĂ EP
zi
în principiu – abordare dgn EP este similară cu cea a TVP at. când WELLS indică faptul că EP este puțin probabilă D-dimerii ⊖ exclud dgn fără a mai fi nevoie de investigații suplimentare examinarea imagistică este ESENȚIALĂ la pac. care au nivel ↑ de D-dimeri / sunt clasif. pe baza WELLS ca fiind susceptibili de a prez. EP cea mai comună tehnică ANGIOGRAFIE PULMONARĂ PRIN TOMOGRAFIE COMPUTERIZATĂ (CTPA) – sensibilă & disponibilă pe scară largă + poate oferi dgn alternativ at. când este exclusă EP examinare alternativă SCINTIGRAFIE PULMONARĂ DE VENTILAȚIE PERFUZIE CU IZOTOPI – efectuat în 2 etape fază de perfuzie – se injectează pe cale IV agregate de albumină marcate cu technețiu & se eval. fluxul de sânge spre plămâni
Re
fază de ventilație – pac. inhalează xenon / technețiu marcate radioactiv pt a evalua aportul de aer în plămâni
dgn de EP stabilit dacă există anomalii de perfuzie – ce indică ↓ fluxului sanguin
spre plămâni (contrastând cu ventilația normală – deoarece intrarea aerului în plămâni NU este afectată) rez. normal al scintigrafiei pulm. de ventilație-perfuzie exclude dgn de EP – are avantajul unei doze mai mici de radiație & este preferată în cazul pac. cu IR + alergie la ag. de contrast adm. pe cale IV & are dezavantaje – tehnica este mai puțin disponibilă + rez. adesea NU permit stabilirea dgn – deoarece alte boli pulmonare pot prod. def. concordante / mici anomalii neconcordante de ventilație-perfuzie
CALENDARUL EFECTUĂRII INVESTIGAȚIILOR
examinările nec. stabilirii dgn de TEV de urgență & completate în primele 24h de la prezentare înainte de evaluare imagistică adm. o primă doză de anticoagulant – dacă se anticipează că intervalul de timp nec. inv. este > 1h în cazul suspiciunii de EP & > 4h în cazul TVP
PREZENTĂRI ÎN URGENȚĂ
în cazul unei minorități de pac. cu suspiciune de EP – care se prez. cu hTA mortalitatea este ↑ - stabilirea cu promptitudine a dgn este esențială dacă NU este posibilă ef. unui CTPA de urgență ecocardiografia transtoracică la patul pac. poate avea rol dgn – dovedind existența HTP acute & a disfuncției cerebrale ventriculare drepte
TERAPIE ANTICOAGULANTĂ TRATAMENT STANDARD TEV – clasif. în 3 faze FAZA ACUTĂ – durată 5-10 zile
FAZA DE MENȚINERE – durată minim 3 luni
FAZĂ DE LUNGĂ DURATĂ – dincolo de faza de menținere
în I fază scopul este de a preveni extinderea trombului & de a ↓ riscul de embolizare – scopul ulterior este de a preveni reapariția trombului (recurența)
TRATAMENT INIȚIAL TRATAMENT TRADIȚIONAL
zi
TRATAMENT
O
algoritmul de dgn – în caz de suspiciune de tromboză profundă a membrului superior NU este așa de bine stabilit pac. cu manif. clinice sugestive (edem + durere la nivelul brațului) nec. examinare ultrasonografică
Re
n
TVP MEMBRU SUPERIOR
trat. de lungă durată TEV adm. ANTICOAGULANT INJECTABIL – CEL MAI FRECVENT HEPARINĂ CU GREUTATE MOLECULARĂ MICĂ pe cale subcutanată – heparină nefracționată (UFH) adm IV / fondaparinux pe cale subcutanată --- alternativ
este indicat în + ANTAGONIST ORAL AL VIT. K – WARFARINĂ inițial se fol. anticoag. injectabile – deoarece activ. lor anticoagulantă se instalează aproape imediat (warfarina nec. cel puțin 5 zile pt asigurarea anticoagulării terapeutice – apreciate prin impactul său asupra INR) at. când INR ≥ 2 timp de 2 zile consecutive arată că antagonistul vit. K asigură anticoagulare suficientă & se poate opri adm. heparinei / fondaparinuxului & se continuă doar cu wafarină
ANTICOAGULANTE ORALE DIRECTE (DOAC)
sunt doar 4 DOAC autorizate pt trat. TEV
3 inhibitori direcți ai factorului Xa o
APIXABAN
o
ENDOXABAN
o
RIVAROXABAN
inhibitor direct al trombinei
DABIGATRAN
EDOXABAN + DABIGATRAN precedate de anticoagularea parenterală (LMWH) timp de 5 zile ant. începerii adm. izolate DOAC – se trece direct de la LMWH la acestea în ziua 6 (fără nicio suprapunere) APIXABAN + RIVAROXABAN NU nec. anticoagulare parenterală & DOAC este util. singur de la început – deși în doză inițială mai mare timp de 7 respectiv 21 zile
ÎNGRIJIRE ÎN AMBULATORIU
O
SCOR PESI – ORIGINAL & SIMPLIFICAT
n
mulți pac. cu TVP îngrijiți în regim ambulatoriu – internarea fiind rez. celor cu tablou clinic complex / cu comorbidități semnificative EP cu risc ↓ poate fi gestionată în ambulatoriu / printr-o externare precoce după 24-48h pac. cu risc ↓ indentif. folosind INDICELE DE SEVERITATE AL EP – PESI / PESI SIMPLIFICAT pac. cu risc mai ↑ internare pt supraveghere atentă + adm. de oxigen cu flux înalt
VERSIUNE ORIGINALĂ
VERSIUNE SIMPLIFICATĂ
vârstă
vârstă în ani
1 punct (dacă vârsta > 80 ani)
sex masculin
+ 10 puncte
cancer
+ 30 puncte
IC congestivă
+ 10 puncte
boală pulm. cronică
+ 10 puncte
alură ventriculară > 110/min
+ 20 puncte
zi
PARAMETRU
1 punct
Re
1 punct
1 punct
TAS < 110 mmHg
+ 30 puncte
FR > 30 / min
+ 20 puncte
temperatură < 36℃
+ 20 puncte
status mental alterat
+ 60 puncte
saturația oxigenului arterial < 90%
+ 20 puncte
CLASA I ≤ 65 PUNCTE – RISC FOARTE REDUS DE MORTALITATE LA 30 ZILE (0 – 1,6%) CLASA II 66-85 PUNCTE – RISC REDUS (1,7 – 3,5%)
1 punct
1 punct
0 PUNCTE – MORTALITATE LA 30 DE ZILE 1% (95% IC 0-2,1%)
CLASA III 86-105 PUNCTE – RISC MODERAT DE MORTALITATE (3,2 – 7,1%) CLASA IV 106-125 PUNCTE – RISC CRESCUT DE MORTALITATE (4 – 11,4%)
≥ 1 PUNCT = MORTALITATE LA 30 DE ZILE 109& (95% IC 8,5-30,2%)
CLASA V > 125 PUNCTE – RISC FOARTE CRESCUT DE MORTALITATE (10 – 24,5%) SITUAȚII SPECIALE FEMEILE GRAVIDE
warfarina + DOAC traversează placenta & NU trebuie util. în timpul sarcinii – a.î. LMWH reprez. trat. de elecție warfarina prod. embriopatie în 6-12 săpt. de sarcină – însoțită de anomalii scheletice incluzând hipoplazie nazală + epifize punctate & mai târziu produce hemoragie fetală însoțită de anomalii neurologice + risc semnificativ de deces intrauterin la femeile care rămân însărcinate în timp ce iau warfarină med. este sigur până în cea de-a 6-a săpt. & prin urmare este imp. depistarea precoce a sarcinii + înlocuirea warfarinei în săpt. 6 de sarcină cu LMWH care NU traversează placenta & este sigură pt făt
n
MAME CARE ALĂPTEAZĂ warfarină + LMWH sigure pt femeile care alătează DOAC trebuie evitate
O
LMWH mai eficientă decât warfarina în trat. TEV la pac. cu cancer activ care prez. risc deosebit de mare de tromboză recurentă în contextul cancerului DOAC pot fi la fel de eficiente ca LMWH în prevenirea trombozei recurente – dar pot ↑ riscul de sângerare
ROLUL TROMBOLIZEI
Re
zi
PACIENȚI CU CANCER
anticoagulantele ajută la prevenirea extinderii & recurenței trombozei – dar NU dizolvă trombii (spre deosebire de ag. trombolitici) ag. trombolitici RAREORI fol. în trat. TEV – deoarece prez. risc mai mare de hemoragie majoră + risc de 2% de hemoragie intracraniană la pac. cu EP masivă – caract. prin hTA sistolică există risc ↑ de moarte precoce & tromboliza sistemică adm IV / ocazional prin infuzie prin cateter direct în tromb – poate salva viața prin restabilirea rapidă a perfuziei pulmonare
rolul trombolizei în trat. EP cu risc intermediat (fără hTA sistolică – dar cu dovezi de disfuncție VD + niveluri ↑ pro-BNP / troponină) controversat tromboliza – sistemică / direcționată pe cateter / farmacomecanică util. ocazional în rarele cazuri de management al trombozei venoase ilio-femurale care pune în pericol membrul inf. tromboliza locală fol. uneori în tromboza ilio-femurală care NU amenință membrul – pt a ↓ simptomele & a preveni sdr. post-trombotic
ABORDĂRI INTERVENȚIONALE EMBOLECTOMIE CHIRURGICALĂ at. când pac. se prez. cu EP masivă & tromboliza este CI – embolectomia pulm. de urgență poate salva vieți FILTRE DE VENĂ CAVĂ INFERIOARĂ
ocazional – pac. recent dgn cu TEV CI de anticoagulare (de ex – sângerare activă / risc major de sângerare) – poate fi inserat de către un radiolog intervenționist un filtru în VCI (pt a NU permite embolilor proveniți din v. profunde ale membrului inf. să ajungă în plămâni) CI anticoagulării temporare – trat. antiocoagulant trebuie început imediat ce acesta devine sigur deoarece filtrele NU împiedică în totalitate embolii pulm. & sunt asoc cu risc ↑ de TVP filtrele VCI NU ↓ riscul de EP recurentă – comparativ cu anticoagularea singură deoarece filtrele VCI pot da naștere unor complicații – migrare + embolizare filtrele recuperabile sunt preferate față de cele permanente & ar trebui îndepărtate imediat ce anticoagularea este ef. în condiții de siguranță
DURATA TRATAMENTULUI
n
O
RISC DE RECURENȚĂ
zi
în cazul tuturor pac. cu TVP proximală / EP anticoagularea trebuie să continue minim 3 luni decizia de a întrerupe mai devreme asoc. cu risc ↑ de recurență după 3 luni decizia privind oprirea trat. / continuarea anticoagulării pe t. lung pt prevenția sec. – adoptată individualizat & se ia în considerare riscul de recurență + sângerare + opinia pac. anticoagulantele ↓ riscul relativ de tromboză recurentă cu 80-90% - dar prezintă RISC ABSOLUT DE HEMORAGIE MAJORĂ de 1-3% / an ep. trombotice recurente + sângerarea majoră asoc. anticoagulantului risc semnificativ de morbiditate & mortalitate beneficiile anticoagulării pe t. lung depășesc potențial riscurile de hemoragie majoră la cei cu risc mai mare de tromboză recurenteă în alte cazuri riscurile unui trat. pe t. lung pot depăși beneficiile în cazul tuturor pac. care primesc anticoagulare pt TEV dacă trat. este oprit după cel puțin 3 luni – riscul de tromboză recurentă este de ≈ 5% în următorul an (dacă riscul de recurență > - trebuie luată în considerare continuarea anticoagulării & dacă riscul este < - anticoagularea ar trebui oprită)
riscuri mai mari de recurență obs. la pac. cu ep. de TEV neprovocate - ≈ 10% la 1 an & 30% la 5 ani + la cei cu FR persistenți riscurile mai mici de recurență obs. la cei cu FR provocatori tranzitorii & cu cât este mai puternic factorul provocator tranzitoriu – cu atât este mai mic riscul de recurență (* cu condiția ca factorul provocator tranzitoriu să NU mai fie prezent !!!) riscurile de recurență mai mari la bărbați + la cei cu al 2-lea even. trombotic + la cei cu EP / TVP proximală riscul de EP recurentă mai mare la cei a căror prezentare inițială este cu EP & NU cu TVP deoarece rata de fatalitate a cazurilor este mai mare la bolnavii cu EP decât la cei cu TVP – ac. lucru sugerează că pragul pt anticoagularea continuă ar putea fi mai mic la pac. care prez. EP este relevantă rezerva cardiopulmonară a fiecărui pac. – deoarece aceia cu rezerve insuficiente sunt mai puțin capabili să compenseze ef. circulatorii acute ale EP
Re
PREDICȚIA DE ACURATEȚE A RISCULUI
regulile de predicție iau în considerare o serie de caracteristici clinice & de cele mai multe ori det. D-dimerilor la 1 lună după întreruperea warfarinei normele de predicție pt riscul de hemoragie majoră mai puțin dezvoltate pragul de recurență TEV – pt luarea în considerare a anticoag. pe t lung poate fi diferit la pac. aflați în linie de trat. cu DOAC – decât la cei cu warfarină pac. cu FR persistenți pt recurență luați în considerare pt continuarea anticoagulării – din mom. ce persistă FR (de ex – riscul de recurență este foarte mare la pac. cu tromboză asoc. cancerului – atâta timp cât cancerul rămâne activ & de obicei după minim 6 luni și odată ce cancerul este în remisie – anticoagularea poate fi întreruptă) riscul de recurență este mai mic în cazul trombozei izolate a v. gambiere maj. TVP distale simptomatice tratate timp de 3 luni – după care anticoagularea este oprită (la cei cu risc ↓ de recurență dat. unui factor provocator tranzitoriu care s-a rezolvat – se poate reduce ac. durată la 6 săpt. !!!) trat. TVP a membrelor superioare respectă aceleași principii ca în cazul trombozei v. membrului inf. – multe astfel de ep. sunt asoc. cu prez. liniilor venoase centrale menținute timp îndelungat & în general anticoagularea ar trebui să continue timp de cel puțin 3 luni / chiar mai mult (în cazul în care cateterul rămâne in situ)
COMPLICAȚII MORTALITATE
odată stabilit dgn & început trat. TEV rata mortalității pe t. scurt este mai ↓ la pac. cu TVP decât la cei cu EP în cazul bolnavilor cu EP rata mortalității la 1 lună este de 5% - deși cel puțin jum. din aceste decese se dat. comorbidităților decât EP în comparație cu pers. fără TEV pac. cu TEV au mortalitate ↑ pe t. lung & scurt – cu rata de mortalitate obs. de 10-20% / an cancer principala cauză de deces
CANCER ASOCIAT
mobilitate ↓
util. cateterelor venoase centrale – care provoacă tromboză locală asoc. cateterului
combinația cancer-tromboză PROGNOSTIC DEOSEBIT DE NEFAVORABIL – până la 5% dintre pac. care prez. un episod aparent neprovocat de TEP sunt dgn cu cancer în urm. 12 luni
SINDROM POST-TROMBOTIC (SPT)
n
impactul suplimentar al chir. ± chimioterapiei
O
zi
tromboza asoc. cancerului comună – a.î. 10-20% dintre toate ep. de TEV sunt dgn. la pers. cu cancer patogeneza multifactorială & include hipercoagulabilitate indusă direct de cateter
în cazul multor pac. cu TEV după stabilirea dgn & ef. trat. inițial – calitatea vieții este afectată pe t. lung prin dezv. SPT SPT apare la ≈ 40% dintre pers. după TVP proximală & prod. simptome de severitate variabilă la niv. membrului inf. interesat – inclusiv durere
tumefiere
senzație de greutate
claudicație venoasă la efort
Re
mâncărime
modificarea culorii
simptomele pot fi persistente / intermitente & ↓ capac. funcțională + mobilitatea în forma sa cea mai severă STP duce la afectarea permanentă a pielii – cu roșeață + hiperpigmentare + ectazii venoase + fibroză cutanată (lipodermatoscleroză) & 5-10% dintre pac. dezv. ulcerația membrului inf. (dificil de tratat & are tendința să reapară) STP rezultă din o ocluzia venoasă proximală – cu blocarea circulației de reîntoarcere o
deteriorarea valvelor venoase care permit în mod normal trecerea fluxului de sânge din sistemul superficial în cel profund & de la segmentele distale la cele proximale
o
dezvoltare circulație colaterală
o
hipertensiune venoasă
o
extravazarea plasmei – la nivel capilar
o
inflamație localizată
în ↓ riscului de SPT rolul ciorapilor cu lungime până la genunchi & cu compresie graduală care asigură cel puțin 24mmHg la nivelul gleznei – controversat (pac. care dezv. STP beneficiază uneori dpdv simptomatic de ef. ciorapilor de compresie graduală) pac. care dezv. ulcerații venoase nec. abordare multidisciplinară în cazul ocluziei venoase reziduale ilo-femurale trebuie solicitată opinia unui chirurg vascular – deoarece unii pac. pot beneficia de inserția unui stent venos
HIPERTENSIUNE PULMONARĂ
zi
O
n
după ep. de EP < 5% dintre pac. rămân cu dispnee persistentă din cauza HTP tromboembolice cronice (CTEPH) – apărute în contextul rezoluției incomplete a embolilor pulmonari dgn. suspectat la cei cu simptome persistente & se bazează pe monitorizarea prin CPTA – care dovedește ocluzia reziduală + ecocardiografie – care sugerează HTP o parte dintre pac. tratați cu succes – ENDARTECTOMIE PULMONARĂ
Re
INVESTIGAREA CAZURILOR NOI CU TROMBOZĂ VENOASĂ INVESTIGAȚII GENERALE
toți pac. cu TEP neprovocată recent dgn trebuie să beneficieze de examen clinic & urm. teste generale o hemoleucogramă o
teste ale fcț. renale & hepatice – inclusiv Ca seric
o
coagulogramă
o
RX toracic
o
analiza urinei
în fcț. de rez. exam. inițiale pote fi nec. o evaluare suplimentare recomandarea NICE la pac. cu vârsta > 40 ani cu TEV neprovocată – să se ia în considerare evaluarea suplimentară inclusiv scanare CT abdomen & pelvis + la femei mamografie
TESTAREA TROMBOFILIEI
termenul de trombofilie predispoziția la tromboză ereditară / dobândită – care poate fi identif. în laborator
TROMBOFILII EREDITARE
CREȘTEREA ACTIVITĂȚII FACTORILOR PROCOAGULANȚI
O
FACTORUL V LEIDEN rez. printr-o mutație a factorului V al coagulării – det. ca factorul V al coagulării activat să devină rezistent la inactivarea sa de către CRP & prin urmare să conducă la o ↑ a generării trombinei factorul V Leiden heterozigot prez. la ≈ 5% dintre indivizii de origine europeană / mediteraneană – dar NU se găsește în alte grupuri etnice & ↑ riscul de apariție TEV de-a lungul vieții de 5 ori & interacționează sinergic cu factorii de risc dobândiți (contraceptive hormonale combinate / sarcină) astfel riscul de tromboză este ↑ de ≈ 30 ori la purtătoarele heterozigote de factor V Leiden care consumă pilula contraceptivă orală combinată (în comparație cu non-purtătoarele care NU consumă ac. pilulă) deși riscul absolut de TEV este ↓ la femei tinere chiar și o ↑ de 30 ori a riscului rămâne semnificativ < 0,5%/an pt orice persoană în general factorul V Leiden este prez. la ≈ 20% din cazurile de TEV persoanele care sunt homozigote pt factorul V Leiden mult mai rare – dar au risc mai mare de tromboză (de 10 ori) decât cele care sunt heterozigote o mutație în regiunea 3 netranslatată a genei protrombinei (G202210A) care det. ↑ nivelului de protrombină ↑ riscul de TEV de 2-3 ori de-a lungul vieții – ac. mutație este prez. la 2% din pop. albă + 5% dintre pers. cu TEV
zi
PIERDEREA FUNCȚIEI FACTORILOR ANTICOAGULANȚI
n
pot fi depistate în ≈ 20% din cazurile de TEV – dar NU joacă rol semnificativ în tromboza arterială pot fi clasificate mutații care det. ↑ activ. factorilor procoagulanți / pierderea funcției factorilor anticoagulanți
Re
antitrombină serpină (inhibitor de serin protează) care funcționează ca un anticoagulant – inhibând predominant reacțiile trombinei & factorului Xa (care sunt catalizate de heparină) & prin urmare ↓ activ. antitrombinei duce la ↑ generării + activității trombinei predispune la tromboză
deficitul heterozigot de antitrombină rar în populație – dar ↑ riscul de TEV de ≈ 10 ori – tulburarea este identif. prin măsurarea activ. antitrombinei (NU prin testare genetică – deoarece au fost descrise multiple mutații genetice) dgn de laborator NU este simplu – deoarece un nivel ↓ de antitrombină poate fi dobândit după o boală acută / după o interv. chir. – ca urmare a trat. cu heparină în boli hepatice & alte boli (precum sdr. nefrotic) persoanele cu deficiență de trombină prez. adesea TEV la vârstă tânără & sunt mai susceptibile să aibă evenimente recurente deoarece antitrombina este nec. pt acț. heparinei cei cu deficit de antitrombină pot fi relativ rezistenți la heparină prot. C & S anticoagulante naturale dependente de vit. K – împreună inhibă formele activate ale cofactorilor sistemului de coagulare (factorul Va & VIIIa) & deficiența lor duce la ↑ generării trombinei + predispune la tromboză deficiențele heterozigote de prot. C & S mai puțin frecvente în pop. & ↑ riscul de tromboză venoasă de cel puțin 5 ori (au fost descrise multiple mutații genetice care afectează sinteza / funcția proteinelor) dgn se bazează pe măs. activității / concen. proteinelor & este adesea dificil de realizat deoarece nivelurile ↓ pot fi dobândite – de ex în boli acute / hepatice / trat. cu warfarină / deficit de vit. K / în cazul proteinei S – sarcină sau ter. cu estrogeni (* foarte rar pot apărea deficiențe homozigote ale prot. C /S – manif. clinic prin purpură fulminantă neonatală)
TRATAMENT
n
O
o
bolnavii cu TEV în vârstă < 50 ani
o
femei de vârstă fertilă – pt asistență în vederea gestionării sarcinilor viitoare
o
pac. cu tromboze cu localizări neobișnuite
TROMBOFILIE DOBÂNDITĂ
zi
în general – cele mai frecvente defecte ereditare det. o formă clinică mai ușoară decât cele rare cum ar fi deficit de antitrombină trat. TEV în fază acută NU este af. de prez. / absența trombofiliei ereditare & dgn deficiențelor de antitrombină + prot. C + prot. S este problematic în condițiile TEV acute – deoarece niv. acestor prot. este adesea ↓ de tromboza în sine / de anticoagulantele util. în trat. identificarea unui def. trombofilic ereditar NU afectează trat. pe t. lung – deoarece maj. defectelor NU influențează riscul de TEV recurentă dacă se dorește căutarea unei trombofilii ereditare ar trebui să se facă (de preferință) odată ce faza acută s-a încheiat & pac. a terminat anticoagularea de cel puțin 3 luni & trat. s-a încheiat / poate fi întrerupt în siguranță pt a permite măsurarea nivelelor de anticoag. naturale testarea trombofiliilor ereditare poate fi luată în considerare în urm. situații o pers. cu TEV neprovocată – care intenționează să oprească anticoagularea (în special dacă au antecedente familiale)
Re
numeroși FR pt tromboză det. o stare de hipercoagulabilitate dobândită – dar dpdv al investigațiilor de lab. principala trombofilie dobândită este sdr. antifosfolipidic
SINDROM ANTIFOSFOLIPIDIC (SAFL)
tromboză venoasă cu localizare neobișnuită
o
ep. de tromboză venoasă recurente – mai ales dacă apar sub trat. anticoagulant
o
tromboză arterială la vârstă tânără (< 50 ani) inexplicabilă
o
morbiditate în legătură cu sarcina – pierderea a 3 / mai multor embrioni înaintea celei de-a 10-a săpt. de sarcină (după excluderea altor cauze – cum ar fi anomaliile cromozomiale) ± unul / mai multe decese fetale neexplicate după cea de-a 10-a săpt. de sarcină ± nașterea prematură a unui nou-născut normal morfologic înainte de cea de-a 34-a săpt. de sarcină (din cauza eclampsiei / pre-eclampsiei / insuf. placentare)
o
anomalii detectate incidental cu ocazia testelor de coagulare ef. din alte motive (în mod tipic APTT este prelungit – mai rar timpul de protrombină este prelungit și el & ac. modif. ar sufera o tendință la sângerare – dar în practică se obs. tendința de a forma trombi)
n
prez. SAFL la pac. cu TEV asoc. cu un risc ↑ de ep. recurente – poate influența deciziile privind durata anticoagulării după un ep. de TEV există dovezi că DOAC ar fi mai puțin eficiente decât WARFARINA – în prevenirea trombozei recurente în SAFL tratament SAFL care se prez. cu tromboză arterială controversat – există dezbatere continuă cu privire la faptul că cea mai bună variantă este anticoagularea cu warfarină la intensitate standard (INR 2-3) / la intensitate mai mare (INR 3-4) ± ter. antiplachetară femeilor cu SAFL în context obstetrical ASPIRINĂ doze mici + LMWH în doză profilactică – pe tot parcursul sarcinii
O
o
zi
afecțiune protrombotică dobândită care are caract. clinice & de laborator specifice dgn SAFL trebuie luat în considerare la pac. care se prezintă cu o TEV la vârstă tânără (< 50 ani) – în special dacă este neprovocată / provocată de un FR minor
Re
PROFILAXIE
EP cea mai frecventă cauză prevenibilă a decesului legat de spitalizare (studiile clinice au arătat beneficiile & cost-eficacitatea tromboprofilaxiei în prevenirea TEV simptomatice la pac. supuși unei interv. chir. majore & la pac. cu risc ↑ internați pt boli medicale) toți adulții internați în spital nec. o evaluare formală a riscului de TEV & hemoragie pt pac. considerați cu risc de TEV – dar care NU prezintă risc de sângerare profilaxie farmacologică ± măsuri mecanice suplimentare pt pac. care prez. risc de hemoragie profilaxie mecanică
SCOR DE EVALUARE TEV & SÂNGERARE – AL REGATULUI UNIT PACIENȚI LA RISC DE TEV
pac. medicali la care se așteaptă să aibă mobilitate ↓ comparativ cu normalul pac. chirurgicali
RISC DE TROMBOZĂ LEGAT DE PACIENT
RISC DE SÂNGERARE
cancer – activ / în tratament
vârstă > 60 ani
sângerare activă
deshidratare
coagulopatie
trombofilii cunoscute
util. de anticoagulante cu risc ↑ de sângerare
2
LEGAT DE PACIENT
obezitate (IMC > 30 kg/𝑚 )
AVC acut
1 / mai multe comorbidități medicale importante (boală cardiacă metabolică / endocrină / respiratorie / BI)
trombocitopenie
APP / AHC (rudă de gradul I) de TEV
HTA sistolică necontrolată (≥ 230/120 mmHg)
ter. hormonală de înlocuire / contraceptivă cu estrogeni
patologii hemoragice ereditare (hemofilie / b. von Willebrand)
flebită varicoasă
sarcină / < 6 săpt. postpartum
O
LEGAT DE INTERNARE
n
interv. neurochirurgicală pe col. vertrebrală / oftalmologică
LEGAT DE INTERNARE
alte proceduri cu risc mare de sângerare
mobilitate semnificativ ↓ ≥ 3 zile
puncție lombară / epidurală / spinală anestezică în urm. 12h
protezare de genunchi / șold
puncție lombară / epidurală / spinală anestezică în ultimele 4h
fractură de șold
anestezie totală + dur. operației > 90 min
interv. chir. pe pelvis / membru inf. cu anestezie totală + dur. operației > 60 min
interv. chir. de urgență cu boli inflamatorii / interv. pe abdomen
internare în secția de ATI
interv. chir. cu ↓ semnificativă a mobilității
Re
zi
PROFILAXIE MECANICĂ o o o o
mobilizare precoce ridicare membre inferioare util. ciorapi anti-embolici cu lungime până la genunchi / până la niv. coapse – NU trebuie util. la pac. cu boală arterială perif. / AVC / situații în care ar putea prod. lez. cutanate dispozitive de compresie intermitentă – pot fi aplicate pac. în timpul operației / pe parcursul repasului la pat & au ca scop îmbunătățirea fluxului sanguin
PROFILAXIE FARMACOLOGICĂ prescriere de anticoagulante în doze mai mici decât cele terapeutice
n O zi
o
cel mai adesea – LMWH sunt fol. în timpul internării în spitale & în unele cazuri adm. lor este continuă pt o per. de timp după externare în doză mică – DOAC au fost aprobate pt prevenirea TEV în urma unei interv. chir. majore de înlocuire a șoldului + genunchiului (artroplastie) & sunt continuate timp de 2-5 săpt. după operație s-a dovedit că aspirina ↓ riscul de tromboză venoasă după artroplastie
Re
o o
MEDICAȚIE ANTICOAGULANTĂ
rolul fiziologic al sistemului de coagulare de a produce rapid & local enzima (serin proteaza) trombină – care transformă fibrinogenul plasmatic circulant & solid în fibrină insolubilă drept răspuns la o injurie vasculară (facilitând hemostaza) coagularea se realizează printr-o serie complexă de reacții la niv. suprafețelor cel. expuse & plachetelor activate în care f. de coagulare circulanți & inactivi se activează local întrun mod secvențial & coordonat inițierea în urma legării factorului VII circulant de factorul tisular – un rec. exprimat pe cel. subendoteliale & adventițiale – duce la prod. factorului X activat (sistem extrinsec) & la rândul său acesta duce la o primă producere de trombină & amplificare ulterioară a procesului prin activarea sistemului intrisec --- conducând la activarea suplimentară a factorului X + generarea trombinei medicamentele anticoagulante acț. prin inhibarea procedurii ± activ. trombinei în diferite moduri
ANTICOAGULANTE INJECTABILE PROPRIETĂȚI FARMACOLOGICE ALE ANTICOAGULANTELOR INJECTABILE HEPARINĂ CU GREUTATE MOLECULARĂ MICĂ
FONDAPARINUX
SURSĂ
biologică
biologică
sintetică
GREUTATE MOLECULARĂ
3.000 – 30.000
2.000 – 9.000
1.500
ȚINTĂ (VIA ANTITROMBINĂ)
Xa = IIa
Xa > IIa
Xa
TIMP DE ÎNJUMĂTĂȚIRE
1h
4h
18h
MONITORIZARE
APTT
anti-factor Xa
anti-factor Xa
ELIMINARE RENALĂ
nu
nu se util. de obicei
nu se util. de obicei
ANTIDOT
protamină sulfat
protamină sulfat (reversibilitate parțială)
nu există
Re
zi
O
n
HEPARINĂ NEFRACȚIONATĂ (STANDARD)
HEPARINĂ
amestec de polizaharide de orig. biologică – cu greutăți moleculare diferite heparinele distruse în stomac – fiind nec. adm. parenterală heparină anticoagulant indirect – acț. prin legarea printr-o secvență pentazaharidică specifică de antitrombina care este prez. în mod normal în plasmă & induce o modif. conformațională care ↑ activ. inhibitoare a antitrombinei de cel puțin 1000 ori rez. este inhibarea mult mai rapidă a câtorva dintre f. de coagulare activați din categoria serin proteazelor – mai ales a trombinei (IIa) & factorului Xa heparine UFH LMWH
HEPARINĂ NEFRACȚIONATĂ (UFH) – STANDARD
în trat. TEV adm. de obicei inj. în bolus + o doză calculată în fcț. de greutatea corporală în perfuzie util. dificilă în practică nec. monitorizare cu regularitate a ef. asupra APTT & adjustarea ratei de perfuzie pt a menține valoarea APTT în interv. terapeutic (de obicei APTT de 1,5 – 2,5 ori valoarea nivelului de control) risc mic – dar semnificativ sângerare majoră + apariția unei r. adv neobșnuite – trombocitopenia indusă de heparină (HIT) (reacție adv. protrombotică importantă & mediată imunologic) util. în trat. TVP limitată la cazuri particulare cu risc ↑ - în care timpul de înjumătățire scurt + reversibilitatea + lipsa excreției renale reprez. propr. favorabile rar util. pt tromboprofilaxie din cauza timpului scurt de înjumătățire – implică adm. prin inj. s.c. de 2/3 ori pe zi
HEPARINĂ CU GREUTATE MOLECULARĂ MICĂ (LMWH)
n
O
o
la pac. cu tromboză asoc. unui cancer l LMWH sunt mai eficiente decât warfarina
zi
principalul tip de heparine care se adm. dat. proprietăților farmacocinetice favorabile – care le facilitează util. în practica clinică prod. prin degradarea chimică / enzimatică a heparinei nefracționate – rez. lanțuri polizaharidice mai scurte & cu greutate molec. < decât a UFH deoarece inhibarea trombinei de către antitrombină nec. prez. lanțurilor lungi cu cel puțin 18 zaharide – în timp ce factorul Xa este inhibat de lanțurile mai scurte drept consecință – LMWH inhibă factorul Xa într-un grad mai mare decât trombina nec. prudență la adm. la pac cu insuf. renală avantaj adm. fixă – în doză bazată pe greutatea corporală fără a fi nec. monitorizarea de lab – astfel maj. pac. cu TVP & EP pot fi tratați în ambulator avantaje LMWH față de UFH eficiența + siguranța & prez. risc mai mic de HIT efectul LMWH este parțial reversibil prin adm. de sulfat de protamină se preferă adm. pe t. lung a LMWH în detrimentul anticoagulantelor orale o la femeile însărcinate – LMWH este util. în mod uzual deoarece NU traversează placenta
Re
util. pe scară largă pt tromboprofilaxia pac. internați în spital / cei la care sunt supuși unor interv. chirurgicale – având avantajul unei adm. unice & risc mai ↓ de HIT față de UFH LMWH util. pt a ↓ morbiditatea + mortalitatea în sdr. coronarian acut – se adm. de obicei de 2x per zi
TROMBOCITOPENIA INDUSĂ DE HEPARINĂ
o
trebuie întrerupt orice trat. cu heparină (inclusiv cel adm. de ex. pt spălarea cateterelor)
o
r. alergică trebuie consemnată în fișa pac.
o
un trat. anticoag. non-heparinic ar trebui adm. luând în considerare rata ↑ a trombozei
anticoag. alternative cel mai des util. DANAPAROID (heparinoid) + ARGATROBAN (inhibitor direct al trombinei cu adm. IV) + FONDAPARINUX pac. care dezv. HIT NU trebuie expuși din nou la heparină – pe viitor
FONDAPARINUX
ANTICOAGULANTE ORALE ANTAGONIȘTII VITAMINEI K
anticoagulante indirecte inhibă etapa finală a sintezei hepatice de proteine – dependentă de vit K factorii de coagulare – II + VII + IX + X a anticoag. naturale prod. de organism
proteina C
proteina S
principalul antagonist al vit. K util în MB WARFARINA
zi
pentazaharid sintetic se leagă de antitrombină & dat. lanțului său scurt inhibă doar factorul Xa & NU trombina se adm. prin inj. s.c. & are timp de înjumătățire mai lung decât al heparinei – de ≈ 18h se excretă pe cale renală & NU poate fi util. la pac. cu IR importantă & efectul NU este inversat de sulfatul de protamină
Re
n
trombocitopenia cauzează de obicei tendință la sângerare – dar cea obs. în HIT este asoc. cu o puternică tendință protrombotică din cauza activării trombocitelor & sistemului de coagulare r. adversă apare de obicei la 5-14 zile de la adm. de heparină – cu ↓ > 30% a nr. de trombocite care apare în decurs de 1 / 2 zile trombocitopenia de obicei ușoară până la moderată & rar se întâmplă ca trombocitele să ↓ sub 20 x 109 / l HIT mediată imunologic – prin dezv. de către organismul pac. a unor anticorpi (IgG) la contactul cu un complex al heparinei cu factorul 4 plachetar (FP4) care se găsește & este eliberat din granulele trombocitare în abs. unui dgn & trat. prompte riscul de tromboză (venoasă / arterială) este de 50% în urm. câteva zile dgn pe baza caracteristicilor clinice + confimarea de lab. a IgG îndreptați împotriva complexului heparină / FP4 dacă HIT este suspectată ± confirmată o trebuie solicitat sfatului unui specialist
O
atingerea ef. anticoagulant complet durează minim 5 zile – deoarece ac. afectează doar sinteza de noi proteine (prot. deja circulante / complet sintetizate în hepatocite NU sunt afectate & scad în fcț. de timpul lor de înjumătățire – care poate varia de la 6 ore (factorul VII) la 60 ore (protrombină)) la debutul TVP – unde se dorește un ef. anticoagulant imediat este nec. începerea ter. cu un anticoagulant cu acț. rapidă (heparină) + continuarea acesteia până când warfarina singură asig. o anticoagulare eficientă ef. anticoagulant al antagoniștilor vit. K se eval. prin det PT – care măsoară căile extrinsecă + comună ale sistemului de coagulare a fost elaborat un sistem de standardizare a evaluării gradului de anticoagulare al antagoniștilor de vit. K PT al fiecărui pac. testat este convertit într-un raport standardizat (INR) – ceea ce permite compararea rez. obț. în dif. laboaratoare cu dif. intervale țintă din cadrul trialurilor clinice + luare în calcul în practica clinică de rutină cu cât este mai ↑ INR cu atât este mai mare intensitatea anticoagulării pt maj pac. aflați sub trat. cu warfarină valoarea țintă INR este de 2-3 o mică parte a pac. (de obicei cei care suferă un nou episod de TEV deși INR se află în intervalul țintă) nec. o anticoagulare mai intensă – cu un nou interval țintă de 3-4 + prelungire suplimentară PT warfarina metabolizată pe cale hepatică & are un timp de înjumătățire de ≈ 36 ore & are indice terapeutic îngust & varietate de interacțiuni cu factori alimentari + alcool + alte medicamente (cele care induc / inhibă metabolismul warfarinei prin sistemul citocromului P450 - ↓ / ↑ nivelurile de warfarină & INR /// interacțiuni cu aspirină & clopidogrel – care NU afectează nivelurile warfarinei ci sporesc și mai mult riscul de sângerare prin ef. lor antiplachetare)
MONITORIZAREA TRAT. CU WARFARINĂ
consecința adm. trat. în per. inițierii trat. anticoagulant cu warfarină concomitent cu cel cu heparină – este nec. măsurarea frecventă INR (aproape zilnic) a.î. doza de warfarină să poată fi adjustată & heparina să poată fi întreruptă at. când INR se află în int. țintă pt 2 zile consecutive (după ac. per. inițială – frecvența monit. INR poate fi ↓ - dar pe t. lung rămâne nec. cel puțin 1 dată la 8-12 săpt. la pac. al căror control INR este stabil & mai frecvent în cazul celor cu INR instabil pt a permite adjustarea frecventă a dozei) monitorizare INR în cadrul clinicii specializate pe anticoagulare / prin med. de familie & un nr. mic de pac. își măs. singuri INR-ul folosind coagulometre din centre de îngrijire
warfarina NU ar trebui util. în sarcină traversează placenta & este teratogenă în săpt. 6 + 12 de sarcină & provoacă sângerări fetale mai târziu warfarina NU trece în laptele matern fiind sigură în per. alăptării
TRAT. INR ↑ & A SÂNGERĂRII CAUZATE DE WARFARINĂ INR > 5 – FĂRĂ SÂNGERARE 1. se oprește warfarina 2. se ↓ doza de întreținere 3. se investighează cauza INR ↑ INR > 8 – FĂRĂ SÂNGERARE / CU SÂNGERARE MINIMĂ 1. se oprește warfarina
zi
principalul risc sângerare – maj. lor NU sunt majore dar pot fi un pericol considerabil pt pac riscul unei sângerări majore 2% pe an & ≈ 0,25% pac. pe an vor avea o sângerare fatală – de obicei din cauza unei hemoragii intracraniene maj. sângerărilor apar at. când INR-ul se află în int. terapeutic – dar cu cât ↑ mai mult cu atât ↑ riscul unei sângerări majore
Re
O
RISCURILE TRAT. CU WARFARINĂ
n
SARCINĂ & ALĂPTARE
2. dacă NU există sângerare – se adm. vit. K 1-5 mg oral 3. dacă există sângerare minimă – se adm. vit. K 1-3 mg IV 4. se va remăsura INR în urm. 24h SÂNGERARE MAJORĂ 1. se oprește warfarina 2. se va adm. complex de protrombină concentrată (PCC) 25-50 u/kg / plasmă proaspăt congelată 15 ml/kg dacă PCC nu este disponibil 3. se va adm. vit. K 5 mg IV 4. se va repeta INR după adm. de PCC * în caz de sângerare se va căuta o cauză anatomică locală ANTICOAGULANTE ORALE DIRECTE – DOAC
anticoagulante non-antagoniste de vit. K propr. farmacologice ale acestora sunt ft diferite de cele ale warfarinei PROPRIEȚĂTI FARMACOLOGICE – ALE ANTICOAGULANTELOR ORALE APIXABAN
ENDOXABAN
RIVAROXABAN
DABIGATRAN
ȚINTĂ
II + VII + IX + X
Xa
Xa
Xa
IIa
EFECT MAXIM
5 zile (variabil)
2h
2h
2h
2h
TIMP DE ÎNJUMĂTĂȚIRE APROXIMATIV
40h
12h
12h
9h
15h
ELIMINARE RENALĂ
nu
25%
50%
33%
80%
INTERACȚIUNI MEDICAMENTOASE
multiple
INTERACȚIUNI CU DIETĂ / ALCOOL
da
nu
nu
MONITORIZARE
da
nu
nu
ANALIZĂ
INR
anti-Xa
anti-Xa
ANTIDOT
vit. K PCC
P-gb 3A4 nu
P-gp
n
3A4
P-gp
nu
nu
anti-Xa
timp de trombină diluată
NU prez. interacțiuni med. cu factori alimentari / alcool
prez. interacțiuni limitate (în comparație cu warfarina) cu alte med.
pot fi adm. în doză fixă fără monitorizare – un avantaj clinic major
sunt eliminate variabil – pe cale renală
au timp de înjumătățire de 12h
idarucizumab
zi
andaxenet (nu e autorizat) andaxenet (nu e autorizat) andaxenet (nu e autorizat)
toate DOAC se adm. pe cale orală & nivelurile lor maxime sunt obs. la ≈ 2h după ingestie au indice terapeutic mai larg decât warfarina
nu
O
P-gp
Re
WARFARINĂ
trialurile clinice au arătat că SUNT LA FEL DE EFICIENTE CA HEPARINA & WARFARINA în trat. + prevenirea secundară a TVP prez. risc similar / mai ↓ de sângerare majoră – dar cu risc ↓ de hemoragie intracraniană parțial contrabalansate cu risc ↑ de hemoragie GI utilizare trat. TEV + prevenție secundară
SITUAȚII SPECIALE
traversează placenta – NU ar trebui folosite de femeile însărcinate / cele care încearcă să conceapă & NU în timpul alătării inbibitorii factorului Xa aprobați pt trat. TEV până la un clearance de 15 ml/min – dar datele sunt limitate în cazul pac. cu un clearance al creatininei < 30 ml/min (limita inf. pt dabigatran) interacțiunile semnificative cu an. med. – precum inhibitorii de protează & multe antiepileptice împiedică adm. lor la anumiți pac CI pac. care au suferit înlocuire mecanică a valvelor cardiace / cu stenoză mitrală moderat-severă DOAC sunt la fel de eficiente ca LMWH în trat. trombozei asoc. unui cancer – cu toate acestea ↑ riscul de sângerare GI LMWH rămâne opț. de trat. preferat la pac. cu cancer
TRATAMENTUL SÂNGERĂRII LA PAC. SUB TRATAMENT CU DOAC
o
trat. suportiv lichide adm. IV & componente ale sângerării – cum ar fi masa eritrocitară ar trebui adm. după caz
o
trebuie luată în considerare ef. unei interv. de specialitate (endoscopia)
O
n
în cazul unei sângerări care poate pune viața în pericol antidoturile specifice pot fi opț. suplimentare
zi
în cazul apariției unei HEMORAGII MAJORE sub trat. cu DOAC trat. trebuie să urmărească principii stabilite o adm. DOAC trebuie oprită
Re
RESUSCITARE CARDIACĂ
majoritatea deceselor datorate simptomatologiei cardiace cauzate de FIBRILAȚIE VENTRICULARĂ / TAHICARDIE VENTRICULARĂ RAPIDĂ (o proporție mai mică – bradiaritmii severe) BOALĂ ARTERIALĂ CORONARIANĂ 88% DIN CAUZELE DE MOARTE SUBITĂ – ÎN ȚĂRI OCCIDENTALE !!! ischemia tranzitorie este suspectată ca fiind factor declanșator major doar o mică proporție din supraviețuitori prez. semne & simptome evidente IMA STOP CARDIAC SUPORT VITAL DE BAZĂ INIȚIAT IMEDIAT (cu cât dur. stopului CV este mai lungă – cu atât șansa de revenire este mai mică) LANȚUL SUPRAVIEȚUIRII recunoaștere timpurie stop cardiac alertare rapidă servicii de urgență resuscitare cardio-pulmonară imediată defibrilare rapidă + suport vital avansat îngrijire post-resuscitare
SUPORT VITAL DE BAZĂ / BLS (BASIC LIFE SUPORT)
pas I evitare expunere la pericole suplimentare pas II testare stimuli verbali / dureroși – dacă nu se obține niciun răspuns trebuie solicitat ajutor imediat
* dacă victima nu respiră / respiră anormal BLS trebuie inițiat imediat !
CĂI AERIENE
CIRCULAȚIE
detectare puls poate fi uneori dificilă ! pac. neresponsiv / cu respirații anormale compresiuni toracice externe inițiate imediat !!!
* sternul este comprimat ritmic la o ADÂNCIME DE 5-6 cm & FRECVENȚĂ de 100-120 / minut
zi
obstacole din cav. bucală / faringe eliminate proteze dentare mobile îndepărtate căi aeriene deschise ATENT flexie gât + extensie cap (* nu este recom. dacă este suspicionată lez. a col. cervicale !) obstrucție în cav. bucală post. / căi aeriene posterioare eliminate prin compresiuni abd. ± toracice – MANEVRA HEIMLICH
Re
O
n
NERESPONSIV & NU RESPIRĂ NORMAL SUNAT LA 112 & SE SOLICITĂ AMBULANȚĂ 30 COMPRESIUNI TORACICE + 2 RESPIRAȚII DE SALVARE CONTINUARE RCP ÎN RAPORT 3:2 IMEDIAT CUM DAE (DEFIBRILATOR EXTERN AUTOMAT) ESTE DISPONIBIL – SE PORNEȘTE & SE URMĂRESC PAȘII
* suportul respirator & circulator este susținut prin 2 respirații eficiente la fiecare 30 compresii toracice (30:2 adulți // 15:2 pac. pediatrici) menținere perfuzie cer. & coronariană
RESPIRAȚIE
după ef. 30 compresii salvatorul deschide calea aeriană prin lăsarea capului victimei spre posterior + tragere bărbie înainte + compresie narine salvatorul ef. inspir profund + expir prin aplicare fermă a buzelor salvatorului pe buzele victimei 2 RESPIRAȚII EFICIENTE TIMP DE 1 SEC. FIECARE la pac. pediatrici stopul respirator MAI FRECVENT decât cel cardiac – respirații de salvare & CEL PUȚIN 1 min de RCP
* RCP nu trebuie întreruptă pt reevaluare stare victimă – decât dacă aceasta prez. semne de viață & începe să respire normal SUPORT VITAL CARDIAC AVANSAT monitorizare ECG management avansat căi aeriene (intubare endotraheală / dispozitive supraglotice) montare catetere venoase în vene periferice mari / venă centrală (abordul IV poate fi folosit în caz de imposibilitate obț. abord venos)
odată ce este posibil stabilire TIP DE RITM pe monitor – det. abordarea ulterioară în conformitate cu consensul Consiliului European de Resuscitare prin algoritmul ALCS ritm viz. cu DAE / defibrilator standard
ÎN TIMPUL RCP
hipoxie hipovolemie hipo/hiper/metabolică – potasemie hipotermie tromboză – coronariană / pulmonară pneumotorace în tensiune tamponadă cardiacă toxine
DE LUAT ÎN CONSIDERARE o o o o
eco compresii mecanice toracice – pt facilitare trat. / transfer angiografie coronariană + coronarografie RCP extracorporeal
O
o o o o o o o o
zi
TRATAMENT CAUZE REVERSIBILE
n
asigurare compresiuni eficiente limitare LA MINIM întreruperi compresii oxigenoterapie + capnografie continuă continuare compresiuni după abordare căi respiratorii acces vascular (IV / intraosos) ADRENALINĂ – la fiecare 3-5 min AMIODARONĂ – după șocuri
Re
o o o o o o o
dacă ECG arată RITM ȘOCABIL (fibrilație ventriculară / tahicardie ventriculară fără puls) adm. ȘOC BIFAZIC NESINCRONIZAT 150 – 200 J (360 J MONOFAZIC) prin padelele defibrilatorului / padele autoadezive + 2 MIN RCP RITM NEȘOCABIL (asistolă / activ. electrică fără puls) 1 MG ADRENALINĂ la int. de minute de RCP ESTE VITAL SĂ SE MENȚINĂ RCP ÎN AMBELE SITUAȚII & SĂ SE EXCLUDĂ / TRATA CAUZELE REVERSIBILE (4 H + 4 T) !!!
HIPOXIE limitată prin ventilarea pac. cu oxigen suplimentar pe mască cu rezervor / intubare endotraheală / dispozitive supraglotice – asigurând că ambele arii pulmonare se ventilează // suport respirator odată stabilit – RCP trebuie să continue cu rată de ventilație de 10 / min fără a întrerupe masajul cardiac
HIPOVOLEMIE cauză FRECVENTĂ de activ. electrică fără puls pe fond de hemoragie – nec. REPLEȚIE VOLEMICĂ
HIPO / HIPER – POTASEMIE pot cauza anomalii ECG & trebuie det. prin met. biochimice // CLORURĂ DE CALCIU IV – utilă în hiperpotasemie / hipocalcemie (acidoza trebuie combătută prin ventilație eficientă)
HIPOTERMIE exclusă cu termometru pt temperaturi ↓ - trat. prin ÎNCĂLZIRE INTERNĂ + EXTERNĂ
TROMBOEMBOLISM & embolia pulm. masivă pot cauza activ. electrică fără puls (pac. trebuie evaluați în vederea TROMBOLIZEI IV)
PNEUMOTORACE ÎN TENSIUNE poate apărea în timpul canulării venoase centrale / post-traumatic – dgn. clinic (deviere traheală + hipersonoritate toracică + absență zgomote respiratorii + eco) & TORACOCENTEZĂ CU AC / TORACOSTOMIE – pot fi nec.
TAMPONADĂ CARDIACĂ exclusă prin ecocardiografie – dacă este prezentă trebuie ef. PERICARDOCENTEZĂ
TOXINE ingerate acc. / voluntar – ANTIDOTURI SPECIFICE în fcț. de caz
POST-RESUSCITARE – HIPOTERMIE TERAPEUTICĂ
hipotermia terapeutică (32 − 34℃ pt 12-24 ore) îmbunătățește prognosticul la pac. adulți inconștienți cu circulație spontană reluată după un stop cardiac prin fibrilație ventriculară suferit în afara spitalului recup. neurologică pare să fie mai bună la pac. cu mișcări voluntare & activ. electroencefalografică în primele 3 zile după un stop cardiac
zi
O
conversie fibrilație ventriculară la ritm sinusal fibrilator descărcat câmp electric cu tensiune ↑↑ înconjoară cordul, depolarizând miocardul & permițând reluarea unui RITM CARDIAC ORGANIZAT – en. electrică este descărcată prin 2 padele cu gel / padele autoadezive aplicate pe toracele pac. la dreapta sternului superior & deasupra apexului cardiac / sub vârful scapulei stângi & pe per. anterior al hemitoracelui stâng
Re
n
DEFIBRILARE
ARITMII VENTRICULARE 1. ARITMII VENTRICULARE AMENINȚĂTOARE DE VIAȚĂ
TAHICARDIE VENTRICULARĂ SUSȚINUTĂ
FIBRILAȚIE VENTRICULARĂ
TORSADA VÂRFURILOR
2. TAHICARDIE VENTRICULARĂ PE CORD STRUCTURAL NORMAL 3. TAHICARDIE VENTRICULARĂ NESUSȚINUTĂ 4. EXTRASISTOLE VENTRICULARE
unele cauzate de canalopatii / boli congenitale – dat. mutațiilor care af. fcț. canalelor ionice cardiace & activ. electrică cardiacă o sdr. Brugada o
sdr. QT lung congenital
o
sdr. QT scurt congenital
o
tahicardie ventriculară polimorfă catecolaminergică (CPVT)
o
fibrilație ventriculară idiopatică
TAHICARDIE VENTRICULARĂ SUSȚINUTĂ
dat. disociației AV – unde P vizibile & apărute aleator pe traseu + capturi ventriculare (complexe QRS înguste intermitente – dat. activării ventriculare normale prin nodul AV & sistemul de conducere) + bătăi de fuziune (aspect intermediar între complexe QRS din cadrul tahicardiei & capturile ventriculare) * TSV cu bloc de ramură se poate asemăna cu tahicardia ventriculară pe ECG
zi
ECG ritm ventricular rapid + complexe QRS largi (frecvent ≥ 0,14 sec) & anormale
O
n
> 30 sec conduce FRECVENT la PRESINCOPĂ (AMEȚELI) + SINCOPĂ + hTA + STOP CARDIAC – deși de unii pac. poate fi bine tolerată FC = 120 – 220 bpm de obicei semne clinice de disociație AV (unde a intermitente – la niv. jugularelor + variabilitate intensitate zgomot 1) 80% din tahicardiile cu complexe largi ventriculare & proporția este mai mare la pac. cu boli cardiace structurale (* în caz de incertitudine – se va considera tahicardia ca fiind ventriculară !)
Re
* dacă o tahicardie cu complexe largi este supraventriculară morfologia QRS trebuie să prez. un aspect tipic de bloc de ramură (stg. / dreaptă) !!!
DIAGNOSTIC MAI PROBABIL DE TAHICARDIE VENTRICULARĂ DECÂT SUPRAVENTRICULARĂ CU BLOC DE RAMURĂ – DACĂ EXISTĂ complex QRS foarte larg (> 0,14 sec) disociație AV complex QRS bifid + ⊕ + cu primul vârf mai înalt în V1 undă S adâncă în V6
TRATAMENT
concordanță QRS (aceeași polaritate în toate deriv. precordiale V1-V6)
în fcț. de stabilitatea hemodinamică a pac. trebuie efectuat URGENT pac. instabil hemodinamic (hTA / EPA) CARDIOVERSIE ELECTRICĂ DE URGENȚĂ dacă TA & DC sunt menținute BETABLOCANTE IV (ESMOLOL) / ANTIARITMICE CLASA I / AMIODARONĂ – dacă eșuează este nevoie de cardioversie electrică
FIBRILAȚIE VENTRICULARĂ
ESTE NEC. ACTIVARE VENTRICULARĂ FOARTE RAPIDĂ & NEREGULATĂ – FĂRĂ ACTIV. MECANICĂ pac. fără puls devine rapid inconștient (STOP CARDIAC) se convertește spontan în cazuri foarte rare dacă ep. de fibrilație ventriculară apare în primele 1-2 zile după IMA este posibil ca ter. profilactică să NU fie nec. // dacă ep. nu este legat de IMA – riscul pe t. lung de stop cardiac & moarte subită cardiacă este ↑↑ supraviețuitorii risc ↑ moarte subită cardiacă – în absența identif. unor cauze reversibile (IMA / tulb. metabolice severe) defibrilatoare implantabile trat. de I linie !!!
ECG oscilații rapide – forme diferite & fără organizare (de obicei este inițiată o extrasistolă ventriculară) TRATAMENT DEFIBRILARE ELECTRICĂ * necesar suport vital de bază & avansat !!!
SINDROM BRUGADA
n
aritmie MOȘTENITĂ în 20% din cazuri dgn. la un grup de pac. cu fibrilație ventriculară idiopatică pe cord structural normal CAUZĂ mutație genă SCN5A – duce la pierderea fcț. canalelor de Na // recent – alte mutații precum SCN1B / genă glycerol-3-fosfat dehidrogenază -1-like / gene legate de subunitățile CACNA1C & CACNB2 ale canalelor de Ca sunt de asemenea implicate în geneza ac. sindrom FRECVENȚĂ ↑ tineri de sex masculin & Asia de Sud-Est risc ↑ moarte subită cardiacă în special la pac. simptomatici / cei cu modif. ECG spontane
O
zi
DIAGNOSTIC modif. ECG clasice – apar spontan / prin test de provocare cu adm. antiaritmic clasa I (Flecainidă / Ajmalină – util. în mod special pt dgn. pac. cu suspiciune de sindrom Brugada)
TABLOU CLINIC moarte subită în timpul somnului + stop cardiac resuscitat + sincopă (* pac. poate fi asimptomatic & descoperirea se face incidental / când se ef. evaluarea familiei)
Re
ECG bloc de ramură dreaptă cu supradenivelare ST concavă în V1-V3 (poate apărea ca răspuns & FiA)
TRATAMENT IMPLANTARE DEFIBRILATOR ELECTRIC (* betablocantele NU sunt utile – ba chiar pot fi nocive)
SINDROM QT LUNG
ECG unde repolarizarea ventriculară (interval QT) MULT PRELUNGITĂ
CAUZE CONGENITALE o
sdr. Jervell-Lange-Nielsen (autozomal recesiv)
o
sdr. Romano-Ward (autozomal dominant)
DOBÂNDITE
o
tulburări electrolitice
o
toxice – organofosforice
o
diverse
hipoK
hipoMg
bradicardie
hipoCa
prolaps de valvă mitrală
IMA
medicamente
Quinidină / Disopiramidă
diabet
Sotalol / Amiodaronă
post prelungit & regim proteic (termen lung)
ADT
boli ale SNC (distrofie miotonică)
Fenothiazine – Clorpromazină
antipsihotice – Haloperidol / Olanzapină
macrolide – Eritromicină
quinolone – Ciprofloxacină
Metadonă
n
o
zi
2 sindroame majore asociat cu surditate congenitală (sdr. Jervell-Lange-Nielsen) + fără surditate congenitală (sdr. Romano-Ward) biologie moleculară HETEROGENĂ – patologie monogenică ce se asoc. cu mutații în genele canalelor de K & Na (gene diferite se asoc. cu fenotipuri diferite – pot prez. o penetranță variabilă a.î. unii purtători pot avea ECG complet normal !!!) 13 TIPURI de sdr. QT lung (LQT) – 3 dintre ele sunt întâlnite în maj. cazurilor * este foarte probabil ca identif. LQT1 (mutația genei KCNQ1 care af. subunitatea Iks α) – aritmiile sunt provocate de ex. fizic, în special înot mutației implicate să îmbunătățească acuratețea dgn. & să ghideze terapii LTQ2 (mutația genei KCNH2 care af. subunitatea Ikr α) – aritmiile sunt provocate de stimuli acustici / emoții viitoare LQT3 (mutația genei SCN5A care af. subunitatea I α) – aritmiile apar în repaus / timpul somnului Na
SINDROM QT LUNG DOBÂNDIT
prelungire QT & torsada vârfurilor provocate de obicei de bradicardie
Re
O
SINDROM QT LUNG CONGENITAL
TABLOU CLINIC
pac. cu QT lung sincopă + palpitații – consecință a tahic. ventriculare polimorfe (se convertesc de obicei spontan – dar există cazuri în care pac. dezv. fibrilație ventriculară & moarte subită cardiacă) torsada vârfurilor complexe QRS rapide & neregulate + își modif. în mod continuu polaritatea în jurul liniei izoelectrice (între episoadele de tahicardie / imediat înaintea inițierii tahicardiei – pe ECG se poate obs. un int. QT prelungit (int. QT corectat > 0,5 sec))
TRATAMENT
CORECTARE TULBURARE HIDROELECTROLITICĂ SISTARE MED. CE POT INDUCE QT LUNG MENȚINERE FC PRIN STIMULARE ATRIALĂ / VENTRICULARĂ adm. SULFAT DE MG 8 mmol în 10-150 min sdr. QT lung dobândit ISOPRENALINĂ IV eficientă în caz de QT lung dobândit (CI la pac. cu QT lung congenital !!!) pe t. lung - sdr. QT lung congenital BETABLOCANTE + IMPLANTARE STIMULATOR CARDIAC + (UNEORI) DENERVARE SIMPATICĂ CARDIACĂ STG. pac. cu LQT1 răspund mai bine la betablocante pac. cu LQT3 răspund mai bine la BLOCANTE CANALE DE NA pac. care rămân simptomatici în ciuda ter. convenționale – prelungire QT marcată & cei cu istoric familial de moarte subită cardiacă IMPLANTARE ICD
SINDROM QT SCURT
5 TIPURI CAUZĂ anomalii genetice ce det. repolarizare mai rapid – pot predispune la aritmii ventriculare & moarte subită cardiacă
TRATAMENT IMPLANTARE ICD
tahicardie MONOMORFĂ (IDIOPATICĂ) de obicei BENIGNĂ PROGNOSTIC excelent pe t. lung există cazuri când aceasta este INCESANTĂ (TAHICARDIE GALLAVARDIN) netratată poate conduce la dezvoltare cardiomiopatie ORIGINE tractul de ejecție al VD / la niv. VS septal
TRATAMENT
TAHICARDIE VENTRICULARĂ NESUSȚINUTĂ
zi
simptome – BETABLOCANTE formă specială de tahicardie ventriculară sensibilă la verapamil răspunde bine la BLOCANTE DE CA NONDIHIDROPIRIDINICE pac. simptomatici ABLAȚIE CU RADIOFRECVENȚĂ – curativă în 90% din cazuri
Re
SUCCESIUNE DE 5 / MAI MULTE BĂTĂI CONSECUTIVE DE ORIGINE VENTRICULARĂ – DURATĂ < 30 SEC. poate apărea la 6% din pac. cu cord normal structural // apare la 60-80% din pac. cu boală cardiacă structurală NU necesită tratament – terapia cu ICD îmbunătățește supraviețuirea la pac. cu fracție de ejecție < 30% prin prevenirea morții de cauză aritmică
BETABLOCANTE pot îmbunătăți calitatea vieții la pac. simptomatici
* câteodată poate fi dificilă diferențierea acestei patologii aparent benigne de cardiomiopatia aritmogenă de VD !!!
O
n
TAHICARDIE VENTRICULARĂ PE CORD STRUCTURAL NORMAL
EXTRASISTOLE VENTRICULARE
pot fi incomfortabile – mai ales dacă sunt frecvente pac. acuză BĂTĂI ÎN PLUS / OMISE / MAI PUTERNICE – dat. extrasistolei ventriculare / pauzei extrasistolice / bătăii normale sinusale ce urmează pauzei post-extrasistolice ritm cardiac neregulat – dat. acestor bătăi premature // at. când după fiecare bătaie sinusală urmează în mod regulat o extrasistolă – poate apărea PULS BIGEMINUS în caz de extrasistole ventriculare simptomatice trat. cu BETABLOCANTE poate fi util se tratează doar când sunt simptomatice frecv. ↑ a bătăilor premature predispune la disfuncție de VS (* dacă extrasistolele au originea dintr-un singur focar – ABLAȚIA CU CATETER poate fi ft. eficientă (mai ales dacă focarul este situat în VD) !!!)
ECG complex QRS larg (> 0,12 sec) – deoarece extrasistolele provin dintr-un situs ectopic de la niv. miocardului ventricular (după o bătaie extrasistolică – urmează de obicei o pauză compensatorie completă deoarece nodul AV / ventriculul este refractar la urm. impuls sinusal)
Re
zi
O
n
* fenomenul R pe T (extrasistole ventriculare care apar simultan cu panta ascendentă / vârful undei T ale bătăii precedente) poate duce la fibrilație ventriculară la pac. cu boală cardiacă (în special post-IM)
BRADICARDIE & TULBURĂRI DE CONDUCERE
se pot datora unei tulburări în formarea impulsului (bradicardie sinusală) / tulburări în conducerea impulsului de la atrii la ventriculi (BAV)
BRADICARDIE SINUSALĂ
CAUZE factori extrinseci care influențează nodul sinusal / existența unei afectări intrinseci a nodului sinusal MECANISM acut & reversibil / cronic & degenerativ
CAUZE EXTRINSECI – CELE MAI FRECVENTE
hipotermie + hipotiroidism + icter colestatic + HT intracraniană trat. cu betablocante / digitalice / alte med. antiaritmice sindroame mediate neural
CAUZE INTRINSECI
ischemie acută + infarct nod sinusal (complicație IMA) modif. degenerative cronice – fibroză la niv. atriului & nodului sinusal (b. de nod sinusal (sindrom bradi-tahi) – apare ca urmare a fibrozei idiopatice a nodului sinusal / alte cauze de fibroză (cardiopatie ischemică / miocardită / cardiomiopatii) pot det. de asemenea acest sindrom) --- pac. dezvoltă ep. de bradicardie / pauze sinusale + ep. de tahiaritmii atriale paroxistice cauzate de af. atrială difuză)
SINDROAME MEDIATE NEURAL / NEUROGEN
apar ca urmare a REFLEXULUI BEZOLD – JARISCH poate det. bradicardie (sinusală / oprire sinusală / BAV) + vasodilatație periferică reflexă – sindroame manif. prin SINCOPĂ / PRESINCOPĂ (LIPOTIMIE) mai multe med. pot provoca sincopă – în special la vârsnici med. antihipertensivă / ADT / neuroleptice sincopa iatrogenă evitată prin adaptarea posologiei + evitarea asocierii a 2 med. ce pot avea ca ef. sec. pierderea stării de conștiență
n
SINCOPĂ REFLEXĂ (VASOVAGALĂ) af. mai frecvent adulții tineri – poate apărea ca prim episod la pac. vârstnici
zi
substrat – variatate de situații (fizice ± emoționale) care af. SN autonom
O
SINDROM DE SINUS CAROTIDIAN apare la vârstnici & det. FRECVENT bradicardie // poate det. sincopă
răsp hemodinamic – predominant bradicardic (cardioinhibitor) / vasodilatator (vasodepresor) / mixt
SINDROM DE TAHICARDIE ORTOSTATICĂ POSTURALĂ (POTS) ↑ acută & semnificativă FC + valori TA normale / ușor ↓ la trecerea în ortostatism
TRATAMENT
Re
mec. fiziopatologic – vasoconstricție perif. insuf. în contextul stresului ortostatic (compensată prin ↑ FC)
identificare + corectare cauze extrinseci CARDIOSTIMULARE TEMPORARĂ pac. cauze reversibile până la restaurare ritm sinusal / pac. cu af. cronică degenerativă până la implantarea unui cardiostimulator permanent
boala de nod sinusal simptomatică CARDIOSTIMULARE PERMANENTĂ (DDD) + ANTIARITMICE / ABLAȚIE – pt a controla even. tahicardice pac. cu hipersensibilitate carotidiană (asistolă > 3 sec) în special cu simptomatologie reproductivă la masajul sinusului carotidian & după excluderea cauzelor de sincopă cu impact asupra prognosticului vital CARDIOSTIMULARE PERMANENTĂ sincopă vaso-vagală evitare pe cât posibil a situațiilor care pot provoca sincopă – clinostatism / poz. sezândă + aplicare manevre de contra-presiune (exercitarea unei presiuni între cele două palme + încrucișarea picioarelor) – în cazul apariției prodromului alte recom. aport crescut de sare + purtare ciorapi de compresie + adm. med. precum £-AGONIȘTI (midrodrină) / BETABLOCANTE / MED. CU EF. INOTROP ⊖ (disopiramidă) la anumiți pac. cu sincopă reflexă malignă (sincopă + traumatisme + asistolă docum.) CARDIOSTIMULARE PERMANENTĂ BI-CAMERALĂ CU FCȚ. ADAPTATIVĂ SPECIALĂ (RATE DROP RESPONSE) – odată activată va stimula cu o FC ↑ pt o per. fixă de timp pt a preveni sincopa
TULBURĂRI DE CONDUCERE
pot apărea la orice nivel al sistemului de conducere
blocurile la niv. nodului AV / fasciculului His BAV
tulburările survenite inferior de fasciculul His BLOCURI DE RAMURĂ
BLOCURI ATRIOVENTRICULARE (BAV) BAV GRAD I
interval PR > 0,20 sec. fiecare depolarizare atrială condusă la ventriculi CU O ANUMITĂ ÎNTÂRZIERE
BAV GRAD II
prelungire progresivă int. PR – până când o undă P este blocată
o
int. PR care precede unda P este mult mai lung comparativ cu int. PR care urmează după unda P blocată
o
cauzat de o tulb. de conducere la nivelul nodului AV
o
pac. au recom. de monitorizare
MOBITZ II o
o undă P blocată NU este precedată de prelungire progresivă int. PR
o
de obicei – complex QRS larg (> 0,12 sec)
o
local. infranodal – cum ar fi la niv. fasciculului His
o
risc ↑ progresie spre BAV complet (ritm de scăpare mai puțin eficient)
o
pac. au indicație de cardiostimulare
O
o
zi
MOBITZ I (WENCKEBACH)
n
unele unde P sunt conduse & altele sunt blocate
Re
CONDUCERE 2:1 / 3:1 o a 2-a / a 3-a undă P este condusă la ventricul * IMA se poate complica cu BAV grad II la pac. cu BAV grad II sec. unui IM inf. se recom. monitorizare + cardiostimulare temporară * BAV de grad II din IM anterior risc ↑ de progresiune spre BAV complet – se recom. cardiostimulare percutană temporară până la implantarea unui cardiostimulator permanent * blocurile cu conducere 2:1 local. la nivel nod AV / infranodal – trat. în fcț. de contextul clinic BAV GRAD III (COMPLET)
niciun impuls electric atrial nu este condus la ventricul
CAUZE
FIBROZĂ IDIOPATICĂ b. Lev (fibroză progresivă distală a sist. His-Purkinje la vârstnici) / b. Lenegre (fibroză proximală a sist. His-Purkinje la tineri)
BOALĂ CARDIACĂ ISCHEMICĂ IMA / cardiomiopatie ischemică
BOALĂ CARDIACĂ NON-ISCHEMICĂ stenoză aortică calcificată / CMD idiopatică / CM infiltrativă (amiloidoză / sarcoidoză)
BOLI REUMATICE AUTOIMUNE LES / artrită reumatoidă
BOLI NEUROMUSCULARE distrofie musculară Duchenne
IATROGENE ablație cu radiofrecvență nod AV & implantare stimulator cardiac
INDUS MEDICAMENTOS Digoxin / betablocante / blocante canale Ca non-dihidropiridinice
INFECȚII endocardită / b. Lyme / b. Chagas
C + FBI C – congenitale + chir. cardiacă + F – fibroză B – BCI + BC non-ischemică + boli reumatice autoimune + boli neuromusculare I – iatrogene + indus medicamentos + infecții
n
CHIR. CARDIACĂ post-înloc. de valvă aortică / bypass coronarian / corectare DSV
O
zi
CONGENITALE autoimun / boală cardiacă structurală (transpoziție de vase mari)
Re
în această situație RITMUL DE SCĂPARE SPONTAN – cel care asigură supraviețuirea
RITM DE SCĂPARE CU COMPLEXE QRS ÎNGUSTE (QRS < 0, 12 SEC) -
origine fascicul His
-
localizare mai aproape de nodul AV
-
FC adecvată (50 – 60 bpm) & relativ stabil
-
BAV cu complexe înguste + debut recent + cauze tranzitorii ATROPINĂ IV (* mijloacele de cardiostimulare temporară – disponibile permanent !!!)
-
BAV cronic cu complexe înguste & BAV congenitale (chiar dacă sunt asimpt.) CARDIOSTIMULARE PERMANENTĂ BICAMERALĂ – dacă este simptomatic / se asoc. cu altă patologie cardiacă
RITM DE SCĂPARE CU COMPLEXE QRS LARGI (QRS > 0, 12 SEC) -
origine sub fasciculul His
-
localizare distală în sistemul His-Purkinje
-
FC lentă (15 – 40 bpm) & relativ instabil
-
simptome amețeli + sincopă Stokes-Adams
-
cauză variabilă în fcț. de vârstă vârsnici – calcificare & fibroză degenerativă sistem de conducere distal (b. Lev) // tineri – b. Lenegre (proc. inflamator la niv. sistemului de conducere proximal) --- (* în ambele cazuri au fost identif. anomalii canale de Na)
-
BAV cu complexe largi cauzat de BCI / miocardite / cardiomiopatii
-
CARDIOSTIMULARE PERMANENTĂ indicată ↓ semnificativ mortalitatea
-
risc considerabil aritmii ventriculare IMPLANTARE CARDIODEFIBRILATOR – pac cu disf. ventric. stg. (QRS > 0,30 sec)
fasciculul His se bifurcă ram drept ram stâng - fascicul anterior - fascicul posterior
O
n
BLOC DE RAMURĂ
ÎNTÂRZIERE DE CONDUCERE LA NIVELUL RAMURILOR FASCICULULUI HIS / BLOC DE RAMURĂ INCOMPLET ușoară alungire QRS (≤ 0,12 sec)
zi
BLOC COMPLET AL UNEI RAMURI A FASCICULULUI HIS complex QRS larg (≥ 0,12 sec) – aspectul depinde de care ram este blocat
BLOC DE RAMURĂ DREAPTĂ activare tardivă VD – unde S adânci în V1 & V6 + unde R ample & tardive în V1 (vectorul de activare se deplasează spre deriv. drepte & se depărtează de cele stângi)
Re
BLOC DE RAMURĂ STÂNGĂ (modif. opuse !!!) undă S adâncă în V1 + undă R amplă & tardivă în V1 & V6 (cel care inițiază activarea ventric. – det. apariția unde Q anormale) HEMIBLOC întârziere / blocare conducere în fasciculele ramului stg. det. o abatere în dir. de depolarizare (ax electric) – când este blocat fasciculul ant. (hemibloc antero-sup.) activ. VS se face dinspre reg. inf. spre cea sup., det. o orientare sup. & spre stânga a axului electric al inimii (deviație axială stg.) // întârzierea / blocarea conducerii în fasciculul postero-inf. det. orientarea axului QRS inf. & spre dreapta (deviație axială dreaptă) BLOC BIFASCICULAR COMBINAȚIE între – bloc de ramură dreaptă + hemibloc antero-sup. / hemibloc postero-inf. // blocul la niv. fasciculului inițial neafectat va det. BAV complet
TABLOU CLINIC
blocuri de ramură de obicei ASIMPTOMATICE bloc de ramură dreaptă dedublare distanțată & fiziologică bloc de ramură stg. dedublare inversată zgomot 2 cardiac pac. cu tulb. de conducere intraventric. sincopă – dat. unui bloc complet intermitent / tahiaritmii ventriculare
* monit. ECG + studiu electrofiziologic OBLIGATORIU pt identif. cauză sincopă !!! ETIOLOGIE
bloc de ramură dreaptă anomalie congenitală izolată la 5% din pop. sănătoasă / asociat unor patologii cardiace/respiratorii o DSA / DSV o
stenoză pulmonară
o
tetralogie Fallot
o
embolie pulmonară
o
HTP
o
IM
o
fibroză țes. de conducere
o
b. Chagas
* NU afect. în general axul electric al inimii - cu exc. cazurilor în care se asoc. cu HVD / încărcare VD / bloc fascicular * asociere bloc de ramură dreaptă cu deviație axială stg. la pac. cu DSA tip OSTIUM PRIMUM – semnif. af. difuză țes. de conducere ce cuprinde ramură dr. + fascicul antero-sup.
o
IM
o
boală coronariană severă
O
HTA
zi
o
n
bloc complet de ramură stângă frecvent asociat cu insuf. ventriculară stg. – cauze similare cu cele întâlnite în BAV complet o stenoză aortică
Re
TAHICARDII SUPRAVENTRICULARE TSV iau naștere la NIVELUL ATRIILOR / JONCȚIUNII AV CONDUCERE sistem His-Purkinje (* morfologia complexului QRS în timpul tahicardiei este de obicei similară cu cea prez. la același pac. în ritm sinusal !!!) CAUZE TSV CARACTERISTICI ECG
COMENTARII
TAHICARDIE SINUSALĂ
morfologie undă P similară cu cea din ritm sinusal - preced ÎNTOTDEAUNA complexul QRS
trebuie dgn. etiologia
TAHICARDIE PRIN REINTRARE ÎN NODUL AV (AVNRT)
absență unde P / unde P inversate – imediat înainte / după complex QRS
cea mai comună cauză de palpitații la pac. cu un cord normal
TAHICARDIE PRIN REINTRARE (AVRT)
unde P vizibile – între complex QRS & undă T
dat. unei căi accesorii – dacă calea conduce în ambele direcții poate apărea preexcitație pe ECG în ritm sinusal
FIBRILAȚIE ATRIALĂ
intervale RR neregulate neregulat + absență activ. atrială organizată
cea mai frecventă tahicardie la pac. > 65 ani
FLUTTER ATRIAL
unde de flutter vizibile cu 300 bpm (DINȚI DE FIERĂSTRĂU) – de cele mai multe ori conducere AV 2:1
de luat în considerare la orice pac. cu TSV regulată cu 150 bpm
TAHICARDIE ATRIALĂ
activ. atrială organizată cu unde P cu morfologie diferită față de ritmul sinusal – precedă complexele QRS
de obicei apare la pac. cu boală structurală cardiacă / post ablații extinse atrial
TAHICARDIE ATRIALĂ MULTIFOCALĂ
unde P cu morfologii diferite (≥ 3) + int. RR neregulate
RARĂ – cel mai frecv. asoc. cu boală pulm. cronică semnificativă
TAHICARDIE JONCȚIONALĂ ACCELERATĂ
ECC similar cu cel din AVNRT
RARĂ – la adulți
zi
O
n
TAHICARDIE
Re
TAHICARDIE SINUSALĂ INADECVANTĂ
↑ persistentă FC de repaus – nelegată de niv. de stres fizic / emoțional / disproporționată în rap. cu acesta FRECVENȚĂ ↑ femei tinere CAUZĂ disfuncții intrinseci nod sinusal – automatism cardiac ↑ / disfuncție sistem autonom cardiac – cu stimulare simpatică ↑ + parasimpatică ↓ - EXTREM DE RARĂ
CAUZE ACUTE o o o o o o o o
Febră ICA Ef. fizic Emoții Hipovolemie Infecții Durere Embolie pulm. acută
FIEE + HIDE
CAUZE CRONICE o o o o
sarcină anemie hipertiroidism exces de catecolamine
DE 2 X MAI FRECVENTĂ LA FEMEI
TABLOU CLINIC
apare brusc – fără un fact. declanșator evident poate fi agravată / indusă de extenuare / stres emoțional / consum de cafea, ceai, alcool (* un ep. poate remite spontan / continua indefinit – până la interv. terapeutică)
*** 2 căi diferite dpdv funcțional & anatomic la nivelul nodului AV 1. PER. REFRACTARĂ SCURTĂ + CONDUCERE LENTĂ 2. PER. REFRACTARĂ MAI LUNGĂ + CONDUCERE MAI RAPIDĂ
zi
Re
O
TAHICARDIE PRIN REINTRARE ÎN NODUL AV – AVNRT
n
TRATAMENT FARMACOLOGIC BETABLOCANTE (↓ frecv. sinusală) / IVABRADINĂ (BLOCANT £) – at. când betablocantele nu sunt tolerate
* în ritm sinusal – impulsul atrial care depolarizează ventriculii este condus de obicei pe calea rapidă (* dacă un impuls electric atrial apare mai devreme & calea rapidă este încă refractară – ac. va fi condus pe calea lentă către ventriculi va fi transmis retrograd pe calea rapidă care și-a recuperat deja excitabilitatea – inițiind cel mai frecv. tip de AVNRT – slow-fast / tipică
ECG complexe QRS normale + regulate – frecvență 140-240/min // uneori poate apărea aspectul unui bloc de ramură tipic unde P nevizibile / se regăsesc imediat înainte/după complexul QRS – dat. activării simultane a atriului & ventriculului * mai puțin frecvent – tahicardia poate apărea când impulsul atrial este condus anterograd pe calea rapidă & retrograd pe calea lentă interval RP , lung (tahicardie cu RP lung / fastslow)
TAHICARDIE PRIN REINTRARE AV – AVRT
circuit nod AV + rețea His + ventricul + conexiune ANORMALĂ realizată prin fibre miocardice de la ventricul înapoi către atriu = CALE ACCESORIE / ABERANTĂ (rez. din separarea incompletă a atriului de ventriculi în per. dezv. fetale) spre deosebire de AVNRT se dat. unui circuit de macro-reintrare – fiecare parte a circuitului fiind activată SECVENȚIAL (activarea atrială se petrece după activ. ventriculară & unda P este de obicei viz. între complexul QRS & unda T) căi accesorii cel mai frecvent local. pe partea stg – dar pot apărea oriunde în apropierea șanțului atrioventricular (cele mai frecvente căi accesorii – FASCICULE KENT – sunt local. în per. liber / septal) // în ≈ 10% din cazuri pot fi prez. multiple căi accesorii FIBRE MAHAIM fibre atriofasciculare / nodofasciculare – pătrund în miocardul ventricular în reg. ramurii drepte căile accesorii care conduc doar dinspre ventricul spre atriu NU sunt vizibile pe ECG de suprafață în ritm sinusal – din ac. motiv sunt denumite CĂI ASCUNSE // cele care conduc bidirecțional – vizibile de cele mai multe ori pe ECG de suprafață fiind denumite CĂI MANIFESTE dacă o cale accesorie conduce dinspre atriu spre ventricul în ritm sinusal impulsul electric poate fi condus rapid pe ac. cale anormală – depolarizând anormal părți din ventricul (PREEXCITAȚIE)
ECG CU PRE-EXCITAȚIE interval PR scurt + complex QRS larg prin lărgirea pantei ascendente – UNDĂ DELTA * pac. cu istoric de palpitații & pre-excitație pe ECG SINDROM WOLFF – PARKINSON – WHITE (WPW)
n
O
TABLOU CLINIC – AVNRT + AVRT
zi
pe durata AVRT nodul AV & ventriculii sunt activ. pe cale normală (AVRT ORTODROMICĂ) – rez. de obicei tahicardie cu complexe QRS înguste // mai puțin frecvent, circuitul tahicardiei poate fi în sens invers – cu activare ventriculi pe cale accesorie + activare atrială retrogradă prin nodul AV (AVRT ANTIDROMICĂ) – rez. de obicei tahicardie cu complexe QRS largi (*ac. pac. sunt predispuși să dezv. FiA) la cei care dezv. FiA depolarizarea ventriculară se poate prod. prin impulsuri electrice transmise prin nodul AV & cale accesorie – rez. FiA PRE-EXCITATĂ (tahic. caract. prin complexe QRS neregulate) dacă calea accesorie are o per. refractară efectivă anterogradă scurtă (< 250 ms) poate conduce la ventriculi cu frecvență ↑↑↑ - cu riscul ap. fibrilației ventriculare INCIDENȚA MORȚII SUBITE 0,15 – 0,39% / per pacient – an (poate fi prima manif. a acestei patologii la tineri !!!) VERAPAMIL / DIGOXIN poate cauza o conducere mai rapidă pe calea accesorie – precipitând apariția fibrilației ventriculare (NU TREBUIE UTILIZATE PT TRAT. FiA asoc. cu sdr. WPW !!!)
Re
simptom dominant al maj. TSV palpitații – ritm rapid + regulat & de cele mai multe ori debut final + brusc (pot apărea spontan / precipitate de mișcări simple) --- caract. obișnuită – terminare prin MANEVRA VALSALVA sub. tineri & fără boală structurală cardiacă FC ↑
* palpitațiile pot avea caract. neregulat în cond. de extrasistole atriale preexistente / flutter atrial / BAV cu transmitere variabilă / FiA / tahic. atrială multifocală
* la pac. cu fcț. ventriculară depreciată FiA necontrolată poate ↓ DC – cauzând hTA + IC congestivă !!!
alte simptome anxietate / amețeli / dispnee / pulsații în zona gâtului / dureri toracice / slăbiciune poate apărea poliurie consecutiv eliberării de peptid natriuretic atrial ca răspuns la ↑ pres. atriale în timpul tahicardiei – mai ales în timpul AVNRT & FiA în AVNRT pulsații jugulare proeminente – cauzate de contracțiile atriale împotriva unor valve AV închise 10-15% dintre pac. sincope – cel mai des imediat după debutul aritmiei / în asoc. cu o pauză prelungită post-terminare (de cele mai multe ori apare când pac. este în ortostatism) la pac. vârstnici cu boală cardiacă preexistentă – precum stenoză aortică / CM hipertrofică / boală cerebro-vasc. hTA + sincopă – chiar în condiții de FC moderat ↑
TRATAMENT – AVNRT + AVRT TRATAMENT ÎN FAZĂ ACUTĂ
pac. care prezintă TSV & instabilitate hemodinamică CARDIOCONVERSIE DE URGENȚĂ pac. stabili hemodinamic MANEVRE VAGALE – masaj sinus carotidian + manevră Valsalva / imersie față în apă rece în lipsa succesului terapeutic după ef. manevrelor fizice ADENOZINĂ IV (inițial 6 mg bolus – urmate de 12 mg dacă este nevoie) – nucleozidă purinică naturală cu acț. de scurtă durată care cauzează BAV complet pt o fracțiune de sec. după adm. IV o foarte eficientă – în terminare AVNRT & AVRT / demascarea activ. atriale subiacente o
influențează RAR tahic. ventriculare
o
EF. ADVERSE dureri toracice / senzație de moarte iminentă / bronhospasm / roșeață / senzație de greutate a membrelor – durată ft. scurtă
o
util. cu precauție la pac. astmatici
alternativ VERAPAMIL 5-10 mg IV / BETABLOCANTE (esmolol, propanolol, metoprolol) (* Verapamil NU trebuie adm. după betablocante / în cazul tahic. cu complexe QRS largi > 0,12 sec.)
O
evaluare electrofiziologică + trat. de durată – farmacologic & non-farmacologic – incluzând ABLAȚIA CĂILOR ACCESORII VERAPAMIL + DILTIAZEM + BETABLOCANTE eficiente în 60-80% din cazuri BLOCANTE CANALE DE NA (flecainidă / propanofenonă) + BLOCANTE CANALE DE K (sotalol / dofetilide) + AMIODARONĂ pot preveni recurența tahicardiilor dezvoltare tehnici de ABLAȚIE CU CATETER multe tahicardii de nod AV să fie curabile MODIFICARE CALE LENTĂ eficientă la 96% din pac. cu AVRNT – chiar dacă există risc de 1% de BAV complet la pac. cu AVRT ținta ablației – calea / căile accesorii (* ablația unei sg. căi are o rată de succes de 95% cu recurență 5% - nec. reintervenție)
zi
n
TRATAMENT PE TERMEN LUNG
Re
FIBRILAȚIE ATRIALĂ / FiA FRECVENȚĂ 1-2% din pop. generală & 5-15% din pop. peste 75 ani poate apărea și la pac. tineri în formă PAROXISTICĂ CAUZE orice factor care produce ↑ pres. atriale / masei musculare atriale / fibroză atrială / inflamație & infiltrare atrială CAUZE CLASICE boală cardiacă reumatismală + intoxicație cu alcool + tireotoxicoză CELE MAI FRECVENTE CAUZE ÎN ȚĂRILE DEZVOLTATE HTA + IC
la pac. cu hipertiroidism FiA – singura manif. a bolii (testarea fcț. tiroidiene este obligatorie în lipsa altei etiologii evidente) apare la 1/3 din pac. post-chir. cardiacă în cazurile în care NU poate fi identif. etiologia pac. sunt diagnosticați cu FIBRILAȚIE ATRIALĂ IZOLATĂ – patogeneză necunoscută (predispoziția genetică / forme genetice specifice predeterminate au fost propuse) 30-40% din pac. cu FiA – în special cei tineri cel puțin 1 părinte dgn. cu ac. aritmie – genele implicate sunt cele asoc. canalelor de Na + K & proteine de joncțiune gap & izomerism dreapta-stânga CARACTERISTICI activare continuă rapidă (300 – 600 bpm) a atriilor – declanșată de multiple unde de depolarizare (adesea cauzate de focare de depolarizare rapidă – loc. predominant la nivelul v. pulmonare) // atriile prez. activ. electrică la ac. frecvență – doar o parte dintre ac. impulsuri electrice sunt conduse către ventriculi, rez. o activ. mecanică necoordonată între atrii & ventricule răsp. ventricular depinde de frecvența & regularitatea activ. atriale – în mod particular la intrarea în nodul AV + proprietățile electrice ale ac. + echilibrul între tonusul simpatic & parasimpatic
TABLOU CLINIC
simptome variate !!! la ≈ 30% dintre pac. este o descoperire incidentală palpitații cu frecvență ↑ dispnee ± durere toracică deteriorare capacitate de efort / a trăirii generale – pot fi apreciate doar odată cu restabilirea ritmului sinusal când este cauzată de o stenoză mitrală reumatismală debutul corespunde unei agravări CONSIDERABILE a IC puls complet neregulat – față de un puls regulat cu neregularități ocazionale (extrasistole) – față de un patern recurent neregulat (blocul Wenckebach) caracterul neregulat se menține în timpul ef. fizic
ECG oscilații fine ale liniei de bază (fibrilație / unde f) + absență unde P ritm complexe QRS – rapid + neregulat
n
* în abs trat. frecv. ventriculară = 120 – 180 bpm, dar ↓ odată cu adm. trat.
1. NOU DIAGNOSTICATĂ – indiferent de dur. / severitate simpt. 2. PAROXISTICĂ – convertită spontan în cel mult 7 zile 3. PERSISTENTĂ – continuă + durată > 7 zile 4. PERSISTENTĂ ÎNDELUNGATĂ – continuă + durată > 1 an
TRATAMENT ÎN FAZĂ ACUTĂ
Re
5. PERMANENTĂ – continuă, cu decizie comună a pac. + medicului de a abandona încercările de reconversie la ritm sinusal
zi
O
CLASIFICARE (DPDV CLINIC)
când FiA este declașată de un even. precipitant acut – toxicitate etanolică / infecții / hipertiroidism tratate aceste cauze CONTROL FRECVENȚĂ VENTRICULARĂ med. ce blochează nodul AV
CARDIOVERSIE șoc electric extern / medicamentos – adm. a unui ANTIARITMIC IV (FLECAINIDĂ / PROPAFENONĂ / VERNAKALANT / AMIODARONĂ) // adm. unui ANTIARITMIC PE CALE ORALĂ (FLECAINIDĂ / PROPAFENONĂ) testat în prealabil în spital & considerat a fi util pt un anume pacient (metoda pill in pocket) alegerea depinde de – urgența cardioversie + nec. anticoagulării prealabile av. în vedere o cardioversie electivă + posibilitatea unei cardioversii spontane
* conversia la ritm sinusal poate fi obț. prin cardioversie electrică la ≈ 80% dintre pac.
DEFIBRILAREA CU UNDĂ BIFAZICĂ este mai eficientă decât defibrilarea cu undă monofazică (convențională) – cele bifazice reprez. standardul în prezent pt ↓ la minim risc tromboembolic asociat cardioversiei pac. sunt anticoagulați cu WARFARINĂ / DOAC timp de 3 săpt. anterior cardioversiei (exc. – sit. în care FiA are durată < 48 ore) & cel puțin 4 săpt. după procedură // ulterior se analizează nec. anticoag. pac. pe t. lung pe baza scorului de risc tromboembolic individual
* în cazul în care cardioversia reprez. o urgență & pac. NU este anticoagulat ETE se util. pt a exclude prez. trombilor intraatriali TRAT. PE TERMEN LUNG 1. CONTROL FC ÎNCETINIRE LA NODUL AV + ANTICOAGULARE ORALĂ 2. CONTROL RITM CARDIAC ANTIARITMICE + CARDIOVERSIE ELECTRICĂ + ANTICOAGULARE ORALĂ CONTROL RITM
n
aplicare cu predilecție în cazul pac. tineri & simptomatici & activ fizic PAROXISME RECURENTE prevenite cu medicație orală pac. fără boală cardiacă semnificativă trat. cu orice antiaritmic de clasă Ia / Ic / III – este recom. ca Amiodarona (dat. profilului de ef. adverse extracardiace) să fie rez. cazurilor în care celelalte antiaritmice au eșuat pac. cu IC / HVS doar Amiodaronă pac. cu BCI Sotalol / Amiodaronă pac. cu FiA paroxistică / persistentă recentă (dilatare atrială minimă) ablația la niv. AS (* focarele ectopice sunt local. în general la niv. venelor pulm. care pot fi izolate de atriu folosind RADIOFRECVENȚĂ / ENERGIE CRIOTERMICĂ // ocazional este nevoie de o ablație mai extinsă la niv. AS --- interv. au rată de succes mai mare decât antiaritmicele * pot reprez. trat. curativ !!! & prezintă anumite riscuri – AVC / sângerări în 2% din cazuri !!!)
CONTROL FC
strategie primară – la pac. la care o prez. formă permanentă aritmie – asoc. cu simptome care ar putea fi ameliorate prin ↓ FC / care au vârsta > 65 ani & prez. tahiaritmii atriale recurente (FiA acceptată)
prez. formă persistentă aritmie după eșec cardioversie & trat. profilactic cu mai multe antiaritmice la care raportul risc/beneficiu pt util. unor med. antiaritmice specifice înclină spre un risc ↑
zi
o
O
combinație de DIGOXIN / BETABLOCANTE / BLOCANTE CANALE DE CA NON-DIHIDROPIRIDINICE (VERAPAMIL / DILTIAZEM) (* în cazul pac. mai tineri – ef. vagotonic al Digoxinului este ușor anulat de ef. catecolaminelor, așadar este nec. adm. adițională a antiaritmicelor cu ef. asupra nodului AV) se consideră că frecv. ventriculară este controlată at. când FC de repaus < 110 bpm – în cazul în care simptomatologia persistă se recom. control strict de 60-80 bpm în repaus & 110 bpm în timpul ef. fizic moderat pt urmărire eficiență trat. în cazul pac. vârsnici – monitorizare ECG suficientă în cazul pac. tineri – monitorizare holter-ECG pe 24 ore + test de efort
Re
în cazul pac. vârstnici cu control slab FC în ciuda ter. medicale optime ABLAȚIE NOD AV + IMPLANTARE STIMULATOR CARDIAC (ABLATE AND PACE) – nec. anticoag. pe viață !!!
TRAT. ANTICOAGULANT
pt eval. necesitate trat. anticoagulant SISTEM DE CUANTIFICARE A RISCULUI – SCOR 𝐂𝐇𝐀𝟐 𝐃𝐒𝟐 𝐕𝐀𝐒𝐜 SCOR 𝐂𝐇𝐀𝟐 𝐃𝐒𝟐 𝐕𝐀𝐒𝐜 PT FiA NON-VALVULARĂ
FR
SCOR / PUNCTE
C
IC congestivă
1
H
HTA
1
𝐀𝟐
vârstă ≥ 75 ani
2
D
DZ
1
𝐒𝟐
AVC / AIT / tromboembolism
2
V
boală vasculară (aortă / art. coronare / art. perif.)
1
A
vârstă 65 – 74 ani
1
Sc
sex – feminin
1
0 PUNCTE – 0% RISC & FĂRĂ PROFILAXIE 1 PUNCTE – 1,3% RISC & A SE LUA ÎN CONSIDERARE ANTICOAGULARE LA BĂRBAȚI 2+ PUNCTE – 2,2% RISC & ANTICOAGULARE ORALĂ
profilaxia pe t. lung AVC ischemic fol. anticoag. orale pusă în balanță cu riscul hemoragic folosire SCOR HAS-BLED ↑ identif. pac. cu risc ↑ hemoragie – unde există FR se poate tenta modif. acestora (ex – prin control TA & ↓ consumului de alcool)
1
FCȚ. RENALĂ ANORMALĂ
1
FCȚ. HEPATICĂ ANORMALĂ
1
AVC ÎN ANTECEDENTE
1
HEMORAGIE
1
INR LABIL
1
VÂRSTNIC ≥ 65 ANI
1
MEDICAȚIE CONCOMITENTĂ
1
CONSUM DE ALCOOL
1
O
HTA (SISTOLICĂ ≥ 160 mmHg)
zi
SCOR / PUNCTE
at. când anticoag. orală este nec. WARFARINĂ (doză adjustată pt a menține INR 2-3) / DOAC - inhibitori direcți ai trombinei (DABIGATRAN) - inhibitori orali direcți ai factorului Xa (RIVORAXABAN & APIXABAN)
Re
CARACTERISTICI
n
SCOR HAS-BLED PT APRECIERE RISC HEMORAGIC ÎN ANTICOAG. PAC. CU FiA
* DOAC blochează specific o sg. treaptă a cascadei coagulării – spre deosebire de Warfarină care asț. asupra mai multor fact. vit. K-dependenți (II + VII + IX + X) * DOAC au timp de acț. mai rapid + timp de înjumătățire mai scurt + mai puține interacțiuni medicamentoase sau cu alimentația + NU necesită monitorizare INR * NU este recom. fol. antiagregantelor plachetare pt prevenția AVC !!!
în cazul în care există CI ale coagulării / ac. nu este tolerată se poate lua în considerare ÎNCHIDERE PERCUTANĂ A URECHIUȘII ATRIALE STÂNGI (LAAO)
FLUTTER ATRIAL / FA
deseori asociat cu FiA necesită frecvent abordare terapeutică similară RITM ATRIAL ORGANIZAT frecv. atrială 250 – 350 bpm FA tipic / dependent de istm existență circuit de macro-reintrare atrial drept – în jurul inelului tricuspidian (unda de depolarizare se propagă de-a lungul per. lat. al AD, prin creasta lui Eustachio, între inelul tricuspidian & VCI + superior prin septul interatrial – realizând cel mai frecvent model FLUTTER ANTIORAR * reintrarea se poate prod. de asemenea în direcția opusă – FLUTTER INVERS / ORAR)
ECG unde regulate ÎN DINȚI DE FIERĂSTRĂU (unde F) între complexe QRS în flutter tipic antiorar – unde F ⊖ în deriv. inf. & ⊕ în deriv. V1 + V2 în flutter atrial orar – orientarea undelor F este inversă * dacă undele F NU sunt clar vizibile se poate încerca demascarea lor prin încetinirea conducerii AV prin ef. masajului de sinus carotidian / adm. de blocante ale nodului AV – Verapamil / Adenozină SIMPTOMATOLOGIE
în strânsă legătură cu gradul de bloc la niv. nodului AV cel mai frecvent fiecare a 2-a undă de flutter este condusă, rez. o frecv. ventric. de 150 bpm ocazional fiecare undă de flutter poate fi condusă spre ventriculi – FC 300 bpm la pac. aflați sub trat. conducerea AV este încetinită – FC ≈ 75 bpm
TRATAMENT
zi
TAHICARDIE ATRIALĂ
Re
O
n
crize acute simptomatice CARDIOVERSIE ELECTRICĂ pac. care au FA de mai mult de 1-2 zile TRAT. ASEMĂNĂTOR FiA + ANTICOAGULARE – 3 săpt. anterior ef. cardioversiei CARDIOVERSIE FARMACOLOGICĂ ÎN REGIM ACUT ANTIARITMICE DE CLASA IC (FLECAINIDĂ / PROPAFENONĂ) / ANUMIȚI REPREZ. DE CLASĂ III (DOFETILIDĂ / IBUTILIDĂ) – au eficacitate superioară față de FiA dar nu sunt disponibile în anumite țări recurențe prevenite prin adm. ANTIARITMICE CLASĂ III (SOTALOL / AMIODARONĂ) BLOCANTE NOD AV pt control frecv. ventric. în caz de persistență a aritmiei terapie de elecție pt pac. cu FA recurent ABLAȚIE CU CATETER – întrerupe permanent circuitul de reintrare prin crearea unui bloc de conducere în istmul dintre VCI & inelul tricuspidian (ac. tehnică oferă o ter. aproape sigur definitivă în cazul pac. cu FA tipic – deși există situații în care pac. pot dezvolta FiA la distanță de ablație)
PREVALENȚĂ < 1% din toate tipurile de aritmii se asociază de obicei cu boli cardiace structurale // în multe cazuri – idiopatică tahicardia prin macroreintrare apare frecv. după interv. chir. pt boli cardiace congenitale tahicardia atrială cu bloc de multe ori rez. intoxicației digitalice MECANISME automatism ↑ + activ. declanșată + reintrare (tahic. atrială prin reintrare – mai lentă de obicei (125-150 bpm) & poate fi inițiată / terminată de extrasistole atriale)
ECG intervale P'P' regulate – int. PR depinde de frecvența tahicardiei & este mai lung decât în ritm sinusal la aceeași frecvență TAHICARDIA PRIN AUTOMATISM ↑
frecvențe cardiace mai mari (125 – 250 bpm) ↑ (warm-up) + ↓ (cool-down) progresivă frecvență atrială de obicei cauzată de un focar – cel mai frecvent situat la niv. cristei terminalis din AD / în apropierea unei vene pulm. în AS / în jurul uneia dintre urechiușele atriale poate fi incesantă în unele cazuri – conducând la cardiomiopatie tahiaritmică
* pasele scurte de tahicardie atrială pot conduce la episoade susținute de FiA !!! * masajul de sinus carotidian poate ↑ gradul de BAV în timpul tahicardiei – ajutând la dgn. acestui tip de tahicardie / dar NU o oprește TRATAMENT CARDIOVERSIE + ANTIARITMICE (menținere ritm sinusal) + BLOCANTE NOD AV (control frecvență) + ABLAȚIE CU RADIOFRECVENȚĂ (în anumite cazuri)
EXTRASISTOLE ATRIALE
pac. frecvent ASIMPTOMATICI uneori extrasistolele atriale pot fi resimțite ca BĂTĂI CARDIACE NEREGULATE / PUTERNICE
ECG unde P precoce / cu morfologie anormală – de cele mai multe ori sunt urmate de complexe QRS normale
Re
zi
O
n
TRATAMENT nu este de obicei necesar – cu exc. extrasistolelor care conduc la aritmii semnificative (BETABLOCANTE)
TRATAMENT TAHIARITMII – PE TERMEN LUNG ANTIARITMICE ABLAȚIE DISPOZITIVE CARDIACE IMPLANTABILE
ANTIARITMICE
modifică ritmul cardiac & conducerea impulsului electric pot agrava / cauza aritmii – PROARITMICE pot diminua contractilitatea ventriculară trebuie folosite cu prudență clasificate în fcț. de efectele asupra potențialului de acțiune CLASIFICARE VAUGHAN WILLIAMS
CLASA I – BLOCANTE CANALE DE NA Ia – prelungesc potențialul de acțiune (DISOPIRAMIDĂ) Ib – scurtează potențialul de acțiune (LIDOCAINĂ + MEXILETINĂ) Ic – NU afectează potențialul de acțiune (FLECAINIDĂ + PROPAFENONĂ) CLASA II – BETABLOCANTE (PROPANOLOL + BISOPROLOL + ATENOLOL + ACEBUTOLOL + ESMOLOL) CLASA III prelungesc potențialul de acțiune (SOTALOL + AMIODARONĂ + DRONEDARONĂ + DOFETILIDĂ + IBUTILIDĂ + VERNAKALANT) CLASA IV – BLOCANTE CANALE DE CA scurtează potențialul de acțiune – faza de platou (DILTIAZEM + VERAPAMIL)
WITH
LETTUCE MAYO &
FRIES PLEASE
PRETTY BA(A)E
SAD DIVA
CLASA IV
I ȘI V ÎN CLASA IV ?
O
KEBAB
CLASA III
DILTIAZEM
zi
1 DONER
CLASA II
VERAPAMIL
Re
CLASA I
n
ALTELE – ADENOZINĂ + DIGOXIN
ANTIARITMICE CLASĂ I
↓ influxul Na în celulă pot încetini conducerea & prelungi repolarizarea & pot ↓ rata descărcării spontane a cel. miocardice ↑ mortalitatea comparativ cu trat. placebo la pac. cu extrasistole ventriculare care au suferit IM în antecedente & la pac. tratați pt FiA util. agenților de clasă Ic & a tuturor med. de clasă I limitată la pac. fără boală coronariană / disfuncție de VS / alte forme de boală cardiacă structurală semnificativă
ANTIARITMICE CLASĂ II
med. simpaticolitice acț. prin prevenirea ef. catecolaminelor asupra potențialului de acțiune BETABLOCANTE CARDIOSELECTIVE (β1) METOPROLOL + BISOPROLOL + ATENOLOL + ACEBUTOLOL încetinesc conducerea la niv. nodului AV efect eficient în prevenirea crizelor în tahicardiile dependente de nodul AV utile în controlul frecvenței ventriculare în timpul altor forme de TSV betablocante med. antiischemice & adrenergice – au efecte benefice la pac. post-IM & pac. cu IC congestivă monoterapie / în combinație cu alte antiaritmice pac. cu tahicardii simptomatice – în special la cei cu BCI
ANTIARITMICE CLASĂ III
prelungesc potențialul de acțiune prin blocarea componentei rapide a curentului de K neafectând transportul Na prin membrana cel. util. Sotalol predispune la sindrom QT lung dobândit & torsada vârfurilor - riscul de torsadă este ↑ dacă pac. prezintă & hipoK (o atenție deosebită nec. pac. care urmează trat. diuretic concomitent !!!) ter. cu Amiodaronă risc ↓ proaritmic la pac. cu boală cardiacă structurală semnificativă – dar util. poate fi limitată de ef. toxice & potențialele ef. adverse Dronedaronă ↓ recurența FiA & rata spitalizărilor la pac. cu risc CV ↑ // este nocivă la pac. cu disfuncție ventric. stg. // CI – IC Vernakalant blocant al mai multor canale membranare – aprobat pt cardioversie medicamentoasă FiA paroxistică prin adm IV
n
ABLAȚIE CU CATETER
zi
BLOCANTE DE CA NONDIHIDROPIRIDINICE eficiente în ↓ conducerii la nivelul nodului AV pot preveni crizele de tahicardie dependentă de nodul AV (AVNRT + AVRT) utile pt controlul frecvenței ventriculare în timpul crizelor în alte forme de TSV
cu radiofrecvență / crioablație frecvent util. în ter. tahicardiilor simptomatice se ef. percutan plasare de catetere în interiorul cordului – de obicei prin abord la nivelul vaselor femurale succesul ablației depinde de identif. acurată a locului de origine al tahicardiei focale / circuitului de macroreintrare al unei tahicardii eficientă pt trat. urm. aritmii AVNRT AVRT – cu cale accesorie (inclusiv sdr. WPW)
Re
O
ANTIARITMICE CLASĂ IV
tahicardie ventriculară – pe cord structural normal flutter atrial (FA) tahicardie atrială FiA paroxistică – izolarea v. pulmonare
pac. simptomatici care prez. traseu ECG cu pre-excitație dat. conducerii pe cale accesorie (sdr. WPW) sfătuiți să recurgă la ablație ca ter. de I linie – dat. riscului ↑ de moarte subită asoc. sdr. WPW (în special cazul pac. cu pre-excitație & FiA) pac. cu căi accesorii care conduc exclusiv RETROGRAD de la ventriculi la atrii NU prezintă risc ↑ de moarte subită – dar pot prez. simpt. dat. AVRT (ac. pac. pot fi supuși procedurii de ablație dacă măsurile simple – precum folosirea ag. care încetinesc conducerea prin nodul AV nu reușesc să oprească tahicardia) PROFILACTIC recom. ablație cale accesorie pac. asimptomatici cu traseu ECG sugestiv WPW la pac. cu cale accesorie stg. riscul principal al procedurii de ablație – tromboembolism rata succesului – ablație de AVNRT & cale accesorie > 95% pac. cu cord structural normal & tahicardie ventriculară documentată evaluare de specialitate – pac. care au ac. aritmie & prezintă cord structural normal NU prez. risc ↑ de moarte subită cardiacă & pot fi tratați ușor prin ablație pac. cu FA dacă trat. medicamentos nu este eficient – recom. de ablație (eficientă 90-95%) (* rata recurenței aritmiei semnificativ ↓ post-ablație comparativ cu trat. medicamentos) în cazul FiA controlul frecv. ventriculare adesea imposibil – în ciuda trat. medicamentos optim (acești pac. prez. o îmbunătățire semnificativă dpdv al simptomatologiei după ablația de nod AV & implantarea de cardiostimulator – ablația nodului AV duce la BAV complet !!!) la pac. tineri cu cord structural normal extrasistolele atriale care au orig. într-un focar situat la niv. venelor pulm. pot predispune la FiA – ablația ac. focar ectopic presupune aplicarea energiei de radiofrecvență în jurul v. pulmonare cu scopul de a elimina conexiunea dintre v. pulm. & miocardul atrial aritmogen (izolare de v. pulmonare) tehnici eficiente mai ales în rândul pac. tineri cu FiA paroxistică + dim. normale AS + fără boală cardiacă structurală în cazuri limitate prez. risc de complicații importante precum AVC
pericardită hemoragică
stenoză de v. pulmonare
fistule atrio-esofagiene
DEFIBRILATOR CARDIAC IMPLANTABIL / ICD
zi
O
aritmii ventriculare amenințătoare de viață deces în ≈ 40% din cazuri – în I an de la diagnostic ICD îmbunătățesc supraviețuirea la pac. care au prez. un episod de tahiaritmie ventriculară amenințătoare de viață ICD recunoaște tahic. ventriculară / fibrilație ventriculară & descarcă automat stimuli / șoc electric intern – pt a ef. conversia la ritm sinusal șocurile dureroase – dacă pac. este conștient TERAPIE DE I LINIE – PREVENȚIA SEC. A MORȚII SUBITE CARDIACE !!! urm. grupuri de pac. ar putea beneficia de implantarea de ICD în PREVENȚIE PRIMARĂ
pac. cu IC cu fracție de ejecție ≤ 35% - în clasa NYHA < IV (dacă ac. pac. prezintă asociat bloc major de ram. stg. (QRS > 120 ms) – un beneficiu adițional ar aduce combinare ICD cu terapie de resincronizare cardiacă)
Re
n
pac. cu predispoziție familială & risc ↑ moarte subită cardiacă (CMD / sdr. QT lung / sdr. Brugada / alte canalopatii) & istoric familial puternic de moarte cardiacă subită & displazie aritmogenă de VD
FUNCȚIE NOD SINUSAL
aritmii cardiace MOARTE SUBITĂ / SINCOPĂ / IC / DURERE TORACICĂ / PALPITAȚII // POT FI ASIMPTOMATICE
2 categorii majore 1. BRADICARDIE FC ↓ (< 60 bpm în timpul zilei / < 50 bpm nocturnă) 2. TAHICARDIE FC ↑ (> 100 bpm) TAHICARDII SUPRAVENTRICULARE – iau naștere la niv. atriilor / joncțiune AV TAHICARDII VENTRICULARE – apar la nivel ventricular
* unele aritmii pot apărea la pac. cu cord structural aparent normal // altele sunt cauzate de af. cardiacă structurală – precum ț. cicatricial * at. când fcț. cardiacă este DEPRECIATĂ aritmiile sunt mai simptomatice & influențează prognosticul vital
pacemaker cardiac fiziologic nod sinusal – se depolarizează SPONTAN rata de încărcare a impulsurilor la niv. nodului sinusal modulată de SNV – în mod normal SN parasimpatic are rol predominat la acest nivel, det. ↓ ratei de descărcare a impulsurilor de la 100 la ≈ 70 bpm ↓ tonus vagal / ↑ tonus simpatic tahicardie ↑ tonus parasimpatic / ↓ tonus simpatic bradicardie
FRECVENȚĂ NOD SINUSAL MAI UȘOR ↑ LA FEMEI
n
RITM SINUSAL NORMAL unde P pe ECG ⊕ în D1 & D2 + ⊖ în AVR
fluctuațiile tonusului vegetativ schimbări ale ratei de descărcare a nodului sinusal o în inspir – tonus parasimpatic ↓ + FC ↑ o
în expir – FC ↓
* ac. variație este normală – în special la copii & tineri & în general – aritmia sinusală det. tulburări PREDICTIBILE puls
BRADICARDIE SINUSALĂ FC diurne < 60 bpm & < 50 bpm nocturne – în prez. ritmului sinusal BRADICARDII SINUSALE de obicei ASIMPTOMATICĂ – cu exc. FC foarte joase fiziologică la sportivi la care apare dat. tonusului vagal ↑
ETIOLOGIE sistemică / cardiacă
TAHICARDIE SINUSALĂ
ritm sinusal cu FC > 100 bpm
ETIOLOGIE sistemică / cardiacă
Re
zi
O
ARITMIE SINUSALĂ
MECANISM DE PRODUCERE ARITMII
bradicardii + tahicardii tulburări ale automatismului cardiac – pot lua naștere la niv. unei sg. celule / tulburări de conducere – apar în urma interacțiunii anormale dintre cel. bradicardia sinusală – mecanism modif. automatism celular normal bradicardia din BAV – mecanism conducere anormală la niv. nodului AV / sist. de conducere intraventricular
A + B POTENȚIALE DE ACȚIUNE (DIF. DE POTENȚIAL DINTRE SPAȚIUL INTRA- & EXTRACELULAR) ALE MIOCARDULUI VENTRICULAR DUPĂ STIMULARE A – automatism ↑ (accelerat) sec. ↓ potențialului prag / ↑ pantei fazei 4 a depolarizării B – trigger ca urmare a post-potențialelor precoce (E) / tardive (D) care ating potențialul prag C – reintrarea
AUTOMATISM ACCELERAT
ACTIVITATE DECLANȘATĂ (TRIGGER)
zi
automatism cardiac normal depolarizare diastolică LENTĂ – până la atingerea potențialului prag + potențial de acț. al cel. de tip pacemaker poate fi accelerat prin ↑ pantei depolarizării sistolice / modif. potențialului prag (ex – stim. simpatică ↑ automatismul sec. eliberării de adrenalină – det. tahicardie sinusală + ritmuri de scăpare + ritmuri AV joncționale accelerate)
afectarea miocardică poate det. OSCILAȚII (POST-DEPOLARIZĂRI) ale pot. transmembranar la sf. pot. de acț. aceste oscilații pot atinge potențialul prag & pot produce aritmii // dacă apar înainte ca potențialul transmembranar să atingă val. prag (de obicei la sf. fazei 3) se numesc POST-POTENȚIALE PRECOCE (E) & at. când apar după ce potențialul transmembranar atinge potențialul prag se numesc POST-POTENȚIALE TARDIVE (D) oscilațiile anormale pot fi agravate de către catecolamine / tulb. hidro-electrolitice / hipoxie / acidoză / anumite med. / cardiostimulare – ducând la apariție aritmii tahicardiile atriale din intoxicația digitală – mecanism activitate declanșată (trigger)
* inițierea aritmiilor ventriculare în sdr. de QT lung poate avea la bază acest mecanism !!!
Re
O
n
panou 1 – impulsul se propagă la niv. ambelor căi ale circuitului panou 2 – impulsul este blocat la niv. unei căi (£) dar se propagă lent pe calea β, întorcându-se pe calea £ până la niv. țes. aflat în per. refractară panou 3 – impulsul traversează atât de lent calea β încât se poate întoarce pe calea £ & să completeze circuitul de reintrare, producând TAHICARDIE PRIN REINTRARE
REINTRARE
apare at. când există ț. miocardic normal dispus circular în jurul unui MIEZ inexcitabil (ex – la niv. unei regiuni cicatriciale) tahicardia poate fi inițiată de către o extra-sistolă – dacă ac. găsește una dintre căile ce formează circuitul în per. refractară (£) ceea ce det. un bloc unidirecțional & cealaltă cale este excitabilă dacă conducerea prin calea β este suficient de lentă calea £ va ieși din per. refractară – permițând activarea retrogradă a miocardului & închiderea circuitului dacă timpul nec. conducerii la niv. circuitului mai lung decât per. refractare conducerea la niv. circuitului de reintrare se va menține – trecându-se prin pase de tahicardie
Re
zi
O
n
* majoritatea tahicardiilor paroxistice au la bază acest mecanism !!!
INSUFICIENȚĂ CARDIACĂ
sindrom complex det. de ORICE MODIF. STRUCTURALE / FUNCȚIONALE CARDIACE CARE AF. FCȚ. DE POMPĂ A INIMII (fcț. nec. pt susținere circ. în lim. fiziologice) INCIDENȚĂ ↑ cu înaintarea în vârstă RATĂ DE MORTALITATE ↑ ≈ 50% din pac. decedează la 5 ani CEA MAI FRECVENTĂ CAUZĂ – ÎN ȚĂRI OCCIDENTALE boală coronariană
IC DE ALTE CAUZE
CAUZE CAUZE PRINCIPALE
ALTE CAUZE
BAV (bloc atrio-ventricular) + CMI (cabinet medical individual)
Boli cardiace congenitale (def. septal atrial / ventricular) Boli pericardice (pericardită constrictivă / lichidiană)
boală cardiacă ischemică (35-40%)
B – Boli cardiace congenitale & pericardice + Bradicardie
Bradicardie (BAV complet / boală de nod sinusal) Alcool
A – Alcool + Aritmii
Aritmii (FiA) Valvulopatii (mitrale / aortice / tricuspide) Cardiomiopatie (non-dilatativă) hipertrofică / restrictivă (amiloidoză, sarcoidoză)
Infecții (miocardită / b. Chagas) IC dreaptă (infarct de VD / HTP / embolie pulm. / BPOC)
FIZIOPATOLOGIE
modif. hemodinamice + IC adaptări ale inimii & sist. vascular perif. – MODIF. COMPENSATORII & mențin DC + perfuzia perif. (pe măsură ce IC avansează – aceste mecanisme sunt depășite & devin PATOLOGICE !) vasoconstricție perif. patologică + retenție Na – det. de activarea sist. renină – angiotensină – aldosteron pierdere mecanisme compensatorii favorabile DECOMPENSARE CARDIACĂ !!!
FACTORI IMPLICAȚI ÎN DECOMPENSAREA CARDIACĂ o
întoarcere venoasă
o
rezistență la ieșire
o
contractilitate miocardică
o
retenție Na + H2O
M – Medicamente I – Infecții + IC dreaptă
n
Medicamente
O
HTA (15-20%)
zi
Circ. hiperdinamică (anemie / tireotoxicoză / hemocromatoză / b. Paget)
V – Valvulopatii + C – Cardiomiopatie non-dilatativă + Circulație hiperdinamică
Re
CMD (30-34%)
MODIFICĂRI FIZIOPATOLOGICE o
dilatare ventriculară
o
hipertrofie miocitară
o
sinteză ↑ colagen
o
alterare expresie genă miozină & densitate denozintri-fosfatază sarcoplasmatică Ca2+ depend.
o
secreție naturală peptid natriuretic atrial
o
retenție Na + H2O
o
stimulare simpatică
o
vasoconstricție periferică
ÎNTOARCERE VENOASĂ (PRESARCINĂ)
pe cord intact disfuncția miocardică det. - ↓ volum de sânge ejectat cu fiecare bătaie cardiacă + ↑ volum de sânge rămas după sistolă volumul diastolic ↑ întinde fibrele miocardului & conform LEGII INIMII STARLING – în acest mod se restabilește contracția miocardică
* miocardul disfuncțional det. aplatizarea curbei fcț. ventriculare ! DISFUNCȚIE MIOCARDICĂ UȘOARĂ DC NU ↓ - deoarece este menținut prin ↑ presiunii venoase // proporția de sânge evacuat cu fiecare bătaie cardiacă (fracție de ejecție) ↓ PRECOCE în IC tahicardia sinusală prin ↑ FC compensează ↓ volumului bătaie – se menține astfel DC (volum bătaie x FC)
DISFUNCȚIE MIOCARDICĂ SEVERĂ DC se poate menține NUMAI prin ↑ importantă presiune venoasă ± tahicardie sinusală marcată (↑ presiunii venoase contribuie la apariția dispneei prin acumulare de lichid interstițial & alveolar – iar ↑ presiunii venoase sistemice det. apariție ascită + hepatomegalie + edeme declive) // deși DC poate să nu fie ↓ mult în repaus – reducerea rezervei miocardice & hemodinamice det. ↑ INADECVATĂ DC la efort (* în IC foarte severă – deși pres. venoase sunt mari, DC ↓ și în repaus !!!)
O
n
REZISTENȚĂ LA IEȘIRE (POSTSARCINĂ)
sarcină / rezistență împotriva căreia se contractă ventriculul rezistențe pulmonare & sistemice + caracteristici fizice pereți vase + volum de sânge ejectat ↑ postsarcină ↓ DC – contribuind suplimentar la ↑ volumului telediastolic & dilatare ventriculară ↑ ÎN PLUS POSTSARCINĂ
Re
zi
↓ DC REDISTRIBUȚIE SÂNGE PT MENȚINERE PERFUZIE ORGANE VITALE – INIMĂ & CREIER & RINICHI – ÎN DETRIMENTUL TEGUMENTELOR & MUȘCHILOR
relații exprimate prin LEGEA LAPLACE = tensiunea în miocard (T) este dp cu PRESIUNEA INTRAVENTRICULARĂ (P) x raza cavit. ventriculare (R)
CONTRACTILITATE MIOCARDICĂ (INOTROPISM)
starea miocardului influențează performanța cardiacă ! SN simpatic este activat precoce prin int. baroreceptorilor – mec. compensator de ↑ inotropism pt menținere DC activare simpatică cronică – ef. nocive det. activare neurohormonală suplimentară + apopotoză miocite – compensată
prin SCĂDERE (DOWN-REGULATION) rec. β
↑ activ. simpatică poate det. ↑ contractilitate (INOTROPISM ⊕) – componentă normală relație FRANK-STARLING inhibitorii fcț. miocardice (ex – hipoxie) ↓ contractilitate miocardică (INOTROPISM ⊖)
ACTIVARE SISTEM NEUROHORMONAL & SIMPATIC – RETENȚIE DE Na & H2O
remodelare VS proces progresiv – se modif. dim. + formă + fcț. ventriculară în urma influenței unor f. mecanici & neurohormonali & posibil genetici din dif. boli (inclus IM, cardiomiopatie, HTA, boli valvulare) elemente definitorii remodelare HIPERTROFIE + PIERDERE MIOCITE + FIBROZĂ MIOCARDICĂ ↑ proc. de remodelare continuă luni de zile după lez. inițială // modif. formei ventriculului poate det. ↓ fcț. cardiacă globală
* în cardiomiopatii – proc. progresiv de dilatare / hipertrofia ventriculară se produc în abs. ischemiei mioc. / IM
zi
Re
REMODELARE MIOCARDICĂ
O
n
↑ presiune venoasă care apare în disfuncția ventric. retenție sare & apă + acumularea lor în interstițiu – contribuie la num. manif. clinice ale IC ↓ DC ↓ perfuzie renală + activare SISTEM RENINĂ - ANGIOTENSINĂ, contribuind în plus la retenția de Na & H2O + ↑ suplimentară presiune venoasă retenție de Na parțial COMPENSATĂ de acț. peptidelor natriuretice atriale & h. antidiuretic - circulante
HOMEOSTAZIE ANORMALĂ CALCIU
ROL ESENȚIAL în reglarea fcț. contractile fluxul ionilor de Ca în miocite (excitarea membr. miocitare det. intrare rapidă Ca din sp. extracel. în miocite prin canale de Ca) eliberare calciu intracel. din reticul sarcoplasmic & inițiază contracția relaxare după recaptare & stocare Ca de către reticulul sarcoplasmic – proc. controlat de modif. oxidului nitric în IC CURENTUL DE CALCIU ESTE PRELUNGIT & SE ASOC. CU PRELUNGIREA CONTRACȚIEI + RELAXĂRII
PEPTIDE NATRIURETICE (ANP + BNP + CNP) PEPTID NATRIURIC ATRIAL (ANP) eliberat din miocitele atriale ca răspuns la întindere (stretch) – induce diureză + natriureză + vasodilatație + suprimare sistem renină – angiotensină (în IC congestivă – nivel ANP ↑ & se corelează cu clasa fcț. + prognostic + status hemodinamic !!!) PEPTID NATRIURETIC DE TIP B (BNP) secretat predominant de ventriculi, ca răspuns la stresul ↑ din per. miocardic – N-terminal (NT)-proBNP este o proteină inactivă care este scindată din proBNP pt a fi eliberat BNP // proBNP + NT-proBNP ↑ la pac. cu IC – niv. serice se corelează cu stresul per. ventricular & severitatea IC (* buni predictori de even. CV & mortalitate – deși monit. concen. serice nu se fol. de rutină pt ghidare trat. IC PEPTID NATRIURETIC DE TIP C (CNP) limitat la endoteliul vascular & SNC – ef. similare cu ANP + BNP
ADH ↑ ÎN IC CRONICĂ SEVERĂ în special la pac. tratați cu DIURETICE (concen. ↑ ADH precipită hipoNa indicator prognostic nefavorabil)
SINDROAME CLINICE
O
HORMON ANTIDIURETIC (VASOPRESINĂ)
numeroase cauze de IC se manifestă o
BRUSC – IC acută
o
INSIDIOS – IC cronică
IC este clasif. frecvent în fcț. de fracția de ejecție a VS (FEVS)
zi
endoteliu ROL CENTRAL în reglare tonus vasomotor la pac. cu IC vasodilatația dep. de endoteliu este af. în vasele perif. & poate fi unul din mec. care det. ↓ toleranței la ef. fizic r. endotelială patologică eliberare anormală oxid nitric & subst. vasoconstrictoare – cum este endotelina (ET) activare oxid nitric (VASODILATATOR PUTERNIC !!!) insuf. în IC secreție ET din dif. țes. stimulată de numeroși factori – hipoxie + catecolamine + angiotensină II CONCEN. PLASMATICĂ ET ↑ LA PAC. CU IC niveluri serice se corelează cu severitate tulb. hemodinamice efecte ET care pot contribui potențial la fiziopatologia IC vasoconstricție + stimulare simpatică + activare sistem renină – angiotensină + HVS la pac. cu IC congestivă adm. acută IV de ET ameliorează tulb. hemodinamice
Re
n
FUNCȚIE ENDOTELIALĂ
1. IC CU FRACȚIE DE EJECȚIE REDUSĂ (FRACȚIE DE EJECȚIE < 40%) det. frecvent de boală cardiacă ischemică – dar poate apărea în valvulopatii / HTA (terapiile care au redus morbiditatea + mortalitatea în IC au avut beneficii doar la ac. grup de pac.)
2. IC CU FRACȚIE DE EJECȚIE PĂSTRATĂ (FRACȚIE DE EJECȚIE > 50%) semne & simptome de IC – rigiditatea ↑ per. ventricular + ↓ complianței VS împiedică umplerea diastolică ventriculară ↓ DC // ecocardiografie - ↑ grosime per. ventricular stg. + ↑ dim. AS + relaxare ventric. stg. anormală (cu vol. ventric. stg normal / aproape normal)
IC DIASTOLICĂ mai frecv. la pac. hipertensivi vârstnici – dar poate apărea și în cardiomiopatii primare (hipertrofice / restrictive / infiltrative)
IC CU FRACȚIE DE EJECȚIE INTERMEDIARĂ pac. din zona gri care au FEVS de 40-50%
3. DISFUNCȚIE SISTOLICĂ VD (DSVD) poate fi sec. bolilor cronice ale cordului stg – dar poate apărea & în HTP primară + sec. & infarct de VD & cardiomiopatie aritmogenă de VD & boli cardiace congenitale ale adultului TABLOU CLINIC
tahicardie presiune venoasă jugulară ↑ ascită hepatomegalie dureroasă zgomote cardiace III + IV raluri pulmonare subcrepitante bazale BILATERAL revărsat pleural edeme perif. gambiere cardiomegalie
CLASIFICARE NYHA
descriere simptomele de IC + limitare capac. de efort utilă pt evaluare răspuns la tratament CLASĂ
DESCRIERE
I
FĂRĂ limitare activ. fizică activ. fizică obișnuită nu det. oboseală / dispnee / palpitații
II
limitare UȘOARĂ activ. fizică fără simpt. în repaus, dar la activ. fizică obișnuită apar oboseală + dispnee + palpitații
III
limitare MARCATĂ activ. fizică fără simpt. în repaus, dar la activ. fizică mai scăzută apar oboseală + dispnee + palpitații
IV
simpt de IC apar în repaus – exacerbate de ORICE activ. fizică
T – tahycardia J – jugular venous presure ↑ A – ascites H – hepatomegaly + heart sounds (III + IV) P – pulmonary rales + pleural effusion + peripheral edema of the legs C - cardiomegaly
n
dispnee de efort ortopnee dispnee paroxistică nocturnă fatigabilitate
O
THOMAS JEFFERSON – A HISTORICAL PRESIDENT OF USA IN 𝟏𝟗𝐭𝐡 CENTURY
zi
SEMNE
Re
SIMPTOME
DIAGNOSTIC
anamneză detaliată + date exam. fizic + concen. serice peptide natriuretice + date obiective ale disf. cardiace – obț. prin det. structură & fcț. ventriculară stg. (de obicei ecocardiografie) la toți pac. trebuie stabilită cauza principală care a det. IC !!!
DIAGNOSTIC IC CU FRACȚIE DE EJECȚIE REDUSĂ 1. simptome caract. de IC 2. semne caract. de IC 3. FEVS ↓
DIAGNOSTIC IC CU FRACȚIE DE EJECȚIE PĂSTRATĂ 1. 2. 3. 4.
simptome caract. IC semne caract. IC FEVS normală / ușor ↓ + VS nedilatat modif. cardiace structurale relevante (HVS / dilatare AS) ± fcț. diastolică
SUSPICIUNE IC PE BAZA SEMNELOR & SIMPT. → evaluare prez. boli cardiace (ECG + RX + PEPTIDE NATRIURETICE) → normal – probabilitate ↓ IC → anormal – imagistică ecocardiografică → normal – IC neprobabilă → anormal – investigare etiologie + grad + factori precip. + tip disf. + teste suplimentare unde este cazul → alegere tratament INVESTIGAȚII ANALIZE SANGUINE hemogramă completă + creatinină + electroliți serici + teste hepatice + enzime cardiace în ICA + BNP / pro-BNP + fcț. tiroidiană
RX TORACIC evaluare prez. cardiomegalie + congestie venoasă pulm. cu redistribuție circ. către lobi superiori + revărsat pleural la niv. scizuri + linii Kerley B + edem pulmonar
ECG evaluare prez. ischemie + hipertrofie ventric. / aritmii
ECOCARDIOGRAFIE evaluare dim. cavități cardiace + fcț. sistolică & diastolică + tulburări ale cineticii parietale regionale + boli valvulare + cardiomiopatii
ECOCARDIOGRAFIE DE STRES eval. viabilitate miocard disfuncțional – TEST CU DOBUTAMINĂ (identif. rezerva contractilă a mioc. siderat / hibernant)
CARDIOLOGIE NUCLEARĂ ANGIOGRAFIE CU RADIONUCLIZI (ARN) – poate cuantifica fracția de ejecție ventric. SPECT / PET – identif. ischemie miocardică + prez. viabilitate mioc. disfuncțional
O
n
IRM CARDIAC eval. structură & fcț. cardiacă & viabilitate mioc. disfuncțional folosind dobutamină pt rez. contractilă / captare tardivă de gadoliniu (imagistica de infarct)
CATETERISM CARDIAC dgn. IC ischemică (+ posibil. de revascularizare) + măsurare pres. în art. pulm. & pres. atriale stg. (pres. capilară blocată) & pres. telediastolică ventriculară stg.
BIOPSIE CARDIACĂ dgn cardiomiopatii (amiloidoza) + urm. pac. transplantați pt det. apariție rejet
TEST DE EFORT CARDIOPULMONAR în IC consumul maxim de oxigen este predictiv pt spitalizări & mortalitate (t. de mers de 6 minute – alternativă la t. de efort cardiopulm.)
MONITORIZARE ECG AMBULATORIE 24 ORE – HOLTER pt pac. cu suspiciune de aritmii & poate fi util. la bolnavii cu IC severă / cardiomiopatii ereditare – pt a det. nec. implantării de defibrilator (tahicardie ventric. nesusținută)
Re
zi
TRATAMENT
scop ameliorare simpt. + prevenire & control boală care det. disfuncție cardiacă & IC + încetinire progresie boală + îmbuntățire calitate & durată viață
MĂSURI DE PREVENȚIE renunțare la fumat & alcool & droguri ilicite + trat. eficient HTA & DZ & hipercolesterolemie + ter. farmacologică după IM RECOMANDĂRI GENERALE PRIVIND STILUL DE VIAȚĂ
EDUCAȚIE consiliere eficientă pac. & familie – mai ales despre imp. monit. greutății & adjustării dozei de diuretice poate să prevină spitalizările MODIFICARE DIETĂ restricție de sare + evitare alim. sărate / adăugare de sare în timpul mesei (în IC severă trebuie redus ap. de lichide & pac. trebuie să se cântărească zilnic) FUMAT întrerupt ACTIV. FIZICĂ + ANTRENAMENT FIZIC + REABILITARE pac. cu IC compensată trebuie încurajați în mod activ să facă ex. de anduranță de nivel ↓ pt a reversa decondiționarea metab. muscular perif. (*activ. izometrică intensă trebuie evitată !) // repausul prelungit la pat poate det. TVP – poate fi evitată prin ex. fizice zilnice ale membrelor inf. / heparină în doză mică adm. subcutanat / ciorapi elastici de contenție VACCINARE pac. cu IC au recom. să fie vacc. împotriva inf. pneumocice & gripă ACTIV. SEXUALĂ pac. sub trat. cu nitrați NU trebuie să ia concomitent inhibitori de fosfodiesterază tip 5 deoarece pot induce hTA severă CONDUCERE AUTOVEHICULE bolnavii care conduc mașini & motociclele pot continua să conducă dacă nu au simpt. care să distragă atenția
MONITORIZARE
starea clinică pac. cu IC este variabilă spitalizările de lungă durată & repetate – frecvente cu dur. medie de internare 5-10 zile elemente esențiale capacitate funcțională + status fluide + FC
ABORDARE ÎN ECHIPĂ MULTIDISCIPLINARĂ cardiolog / medic specializat în IC + asistentă de IC + dietician + farmacist + terapeut ocupațional + fizioterapeut + consilier în îngrijiri paliative
IECA / ARA RAMIPRIL
1,25 – 2,5 mg zilnic / 10 mg zilnic
ENALAPRIL
2,5 mg zilnic / 10 mg x 2 zilnic
CAPTOPRIL
6,25 mg x 3 zilnic / 50 mg x 3 zilnic
VALSARTAN
80 mg zilnic / 320 mg zilnic
LOSARTAN
50 mg zilnic / 100 mg zilnic
CANDESARTAN
4 mg zilnic / 32 mg zilnic
PERINDOPRIL
2 mg zilnic / 8-16 mg zilnic
LISINOPRIL
2,5 – 5 mg zilnic / 20-40 mg zilnic
PRECAUȚII
O
DOZĂ (INIȚIALĂ / MAXIMĂ)
zi
MEDICAMENT
monit. fcț. renală
utilizare cu prudență dacă creatinina serică > 250 μmol/L / TA < 90 mmHg
Re
MEDICAȚIE FOLOSITĂ ÎN IC
n
TERAPIE MEDICAMENTOASĂ
BETABLOCANTE BISOPROLOL
1, 25 mg zilnic / 10 mg zilnic
CARVEDILOL
3, 125 mg x 2 zilnic / 50 mg x 2 zilnic
folosire cu precauție în boli pulmonare obstructive & bradiaritmii
METOPROLOL SUCCINAT (CR/XL)
12,5 – 25 mg zilnic / 200 mg zilnic
de evitat în ICA – până când pac. este stabil CV
NEBIVOLOL
1, 25 mg zilnic / 10 mg zilnic ARNI
INHIB. DE REC. DE ANGIOTENSINĂ & NEPRILIZINĂ
monit. fcț. renală + evaluare pt hiperK 24 / 26-49 / 51 mg x 2 zilnic // 97 / 103 mg zilnic
oprire IECA cu 3 zile înainte de a începe adm
SACUBIRTAL / VALSARTAN
oprire ARA în ziua adm. DIURETICE
FUROSEMID
20 – 40 mg zilnic / 250 – 500 mg zilnic
BUMETANID
0,5 – 1 mg zilnic / 5 – 10 mg zilnic
BENDROFLUMETIZID
2,5 mg zilnic / 10 mg zilnic
METOLAZONĂ
2,5 mg zilnic / 10 mg zilnic
monit. fcț. renală + evaluare pt hipoK & hipoMg rareori sunt nec. peste 2,5 mg zilnic eficiență redusă când eRFG < 30 mg/min/1,73𝑚2 se folosește în IC severă
ANTAGONIȘTI DE ALDOSTERON 12,5 – 25 mg zilnic / 50 mg zilnic
monit. fcț. renală + evaluare pt hiperK
EPLERENONĂ
25 mg zilnic / 50 mg zilnic
pt spironolactonă – evaluare ginecomastie
VASODILATATOARE ISOSORBID DINITRATE
20 – 40 mg x 3 zilnic
HIDRALAZINĂ
37,5 – 75 mg x 3 zilnic BLOCANTE CANALE 𝐈𝐅
IVABRADINĂ
5 mg zilnic / 7,5 mg x 2 zilnic
utilizare cu prudență în disf. renală / tulb. de conducere & în asoc. cu amiodarona
O
0,125 – 0,25 mg zilnic (reducere doză la vârstnici / disfuncție renală)
zi
DIGOXIN
Re
GLICOZIDE CARDIACE
n
SPIRONOLACTONĂ
utiliz. cu prudență în boala de nod sinusal & BAV
MEDICAȚIE IECA / ARA REC + VLC + PL R – Ramipril E – Enalapril C – Captopril V – Valsartan L – Losartan C – Candesartan P – Perindopril L – Lisinopril Li DIURETICE
INHIBITORI ENZIME DE CONVERSIE A ANGIOTENSINEI
BETABLOCANTE
ANTAGONIȘTI REC. DE ANGIOTENSINĂ II
TRAT. DE LINIA II LA PAC. INTOLERANȚI LA IECA !!! NU afectează metab. bradikininei (spre deosebire de IECA) & NU det. tuse combinație de Valsartan + inhibitor neprilisină – Sacubitril eficace în trat. IC
zi
îmbunătățesc statusul fcț. + ↓ morbiditatea & mortalitatea CV la pac. cu IC Bisoprolol & Carvedilol ↓ mortalitatea în IC – toate gradele de severitate Nebivolol trat. IC stabilă / ușoară / moderată – la pac. cu vârsta > 70 ani pac. cu IC semnificativă betablocantele trebuie inițiate în doză mică & trebuie crescută treptat – cu monit. FC + TA
Re
adm. IECA ameliorează simpt. & ↓ mortalitatea + îmbunătățește supraviețuirea la pac. cu IC din toate clasele (NYHA I – IV) + pt toți pac. care sunt la risc de ap. IC pac. cu IC asimptomatică sec. IM beneficiază de trat. cu IECA EFECTE ADVERSE tuse + hTA + hiperK + disfuncție renală C.I. stenoză de art. renală + sarcină + antec. de angio-edem trebuie inițiată în doză mică & ulterior crescută treptat – cu monit. regulată TA & fcț. renală
n
↑ excreția renală de sare + H2O prin blocarea reabs. tubulare de Na & Cl DIURETICELE DE ANSĂ (Furosemid & Bumetanid) + DIURETICELE TIAZIDICE (Bendroflumetiazidă & Hidroclorotiazidă) adm. pac. care au SUPRAÎNCĂRCARE DE FLUIDE diureticele ameliorează dispneea & îmbunătățesc toleranța la efort // dovezile privind ef. asupra supraviețuirii sunt limitate pac. cu IC severă poate fi nec. combinație diuretic de ansă + diuretic tiazidic + utilizare metolazonă electroliți serici & fcț. renală monit. regulat !!!
O
ANTAGONIȘTI DE ALDOSTERON
GLICOZIDE CARDIACE
îmbunătățesc supraviețuirea studiu RALES spironolactona a ↓ mortalitatea totală cu 30% în IC severă EFECTE ADVERSE ginecomastie / dur. mamară la 1 din 10 bărbați
indicat pac. cu FiA & IC la pac. cu IC simptomatică tratați cu IECA & betablocante se adm. mai puțin ca ter. asociată (*mortalitatea poate fi crescută prin util. de Digoxin)
INHIBITORI DE REC. DE ANGIOTENSINĂ & NEPRILIZINĂ
VASODILATATOARE & NITRAȚI
produc DUBLĂ INHIBIȚIE A REC. DE ANGIOTENSINĂ & SISTEM NATRIURETIC superioritate în ↓ morbidității & mortalității – comparativ cu IECA
combinație de Hidralazină + nitrați ↓ presarcina & postsarcina + fol. la pac. intoleranți la IECA / ARA (studiile au dem. ca au îmbunătățit supraviețuirea la pac. cu IC cronică)
MEDICAMENTE INOTROPE & VASOPRESOARE med. inotrope adm. IV & med. vasopresoare pac. cu IC acută care asoc. DETERIORARE HEMODINAMICĂ SEVERĂ !!! det. ameliorare hemodinamică
TERAPIE FARMACOLOGICĂ ÎN IC ACUTĂ MEDICAMENT
DOZĂ
INDICAȚII / MEC. DE ACȚ. OXIGENARE MIOCARDICĂ
oxigen inspirat în concen. de 35 – 50%
se va asigura permeabilitatea căilor aeriene + menținere saturație arterială 95 – 98% se va folosi când nu se poate menține saturația arterială
VENTILAȚIE NON-INVAZIVĂ CU PRESIUNE ⊕
favorizează redeschiderea alveolelor pulm. colabate
n
↑ CRF - ↓ efort respirator
se va folosi când nu se poate menține saturația arterială & când pac. este epuizat
INTUBAȚIE / VENTILAȚIE MECANICĂ
O
(FR ↓ + CO2 arterial ↑ + stare de confuzie) OPIACEE
MORFINĂ
se fol. la pac. agitați
2,5 -5 mg IV (cu antiemetic – metroclopramid 10 mg IV)
ameliorează dispneea + det. vasodilatație venoasă & arterială
ANTITROMBINICE HEPARINĂ CU GREUTATE MOLEC. MICĂ
ENOXAPARINĂ 1 mg / kg s.c. x 2 zilnic în SCA // 40 mg s.c. zilnic profilactic
pac. cu ICA / SCA / FiA / profilaxie TVP
prudență la clearance creatinină < 30 ml / min
VASODILATATOARE GLICERIL TRINITRAT
10 – 200 μg / min IV în perfuzie
zi
OXIGEN
Re
↓ congestia pulm. (la doze mici det. venodilatație - ↓ presarcina // la doze mari det. vasodilatație art. - ↓ postsarcina) – se asigură TA > 85 – 90 MMhG
NITROPRUSIAT DE SODIU
se fol. în ICA severă la care este ↑ predominant postsarcina (ICA hipertensivă)
0,3 – 5 μg / kg pe min IV în perfuzie
nec. monitorizare TA pt evitare hTA severă
DIURETIC FUROSEMID
bolus 40 – 100 mg IV / perfuzie 5 – 40 mg/oră
dozele mici – vasodilatație + ↓ presiune AD + PCWP prin provocare diureză nec. monitorizare Na + K + creatinină
AGENȚI INOTROPI doză mică < 2 μg / kg pe min
acț. asupra rec. perif. ai dopaminei vasodilatație (renală + splenică + coronariană + cerebrovasc.) & poate ameliora diureza nu există dov. de ameliorare semnificativă a prognosticului
DOPAMINĂ doză medie > 2 μg / kg pe min
acț. asupra rec. β ↑ contractilitatea miocardică + ↑ DC
doză mare > 5 μg / kg pe min
acț. asupra rec. £ vasoconstricție + ↑ rezist. perif. totale (↑ postsarcină + PAP)
DOBUTAMINĂ
2 – 20 μg / kg pe min (pac. sub trat. cu betablocante pot nec. doze mari)
stimul. rec. β1 + β2 vasodilatație
MILRINONĂ
bolus 25 – 75 μg / kg în 10-20 min – apoi 0,375 – 0,75 μ/kg pe min
inhibă fosfodiesteraza + menține AMPc ↑ DC + volum-bătaie ↓ PAP / PCWP / rezist. perif. totală / TA med. inotrop ⊕ cu ef. vasodilatatoare prin ↑ sensib. proteine contractile la Ca & deschidere canale de K
VASOPRESOARE
↑ DC + ↓ PCWP
n
LEVOSIMENDAN
bolus 12 – 24 μg / kg în 10 min apoi 0,05 – 2 μ / kg pe min
↑ FC + ↑ DC + diureză – prin ameliorare hemodin.
0,2 – 1 μg/kg pe min
stimulează rec. £ + ↑ rezist. perif. totale & ↑ TA
ADRENALINĂ
bolus 1 mg în resuscitare apoi 0,05 – 0,5 μg/kg pe min
stimulează rec. £ + β1 + β2
↑ DC + ↑ FC + ↑ rezist. perif. totale + ↑ TA
zi
GLICOZIDE CARDIACE
O
NORADRENALINĂ
inhibă ATPaza de Na/K miocardică ↑ schimb de Ca & Na 0,5 mg IV repetat după 2-6 ore
↑ DC & încetinește conducere AV
Re
DIGOXIN
(de utilizat în FiA + de evitat în SCA)
ALTE MEDICAMENTE
toți pac. ANTICOAGULARE PROFILACTICĂ – anticoag. orale sunt rec. la pac. cu FiA & la cei cu ritm sinusal care au istoric de trombembolism / anevrism ventricular stg / tromb
la pac. cunoscuți cu boală cardiacă ischemică trebuie continuată ter. antiplachetară (aspirină / clopidogrel) & statină în IC aritmiile sunt FRECVENTE pot contribui la ap. morții subite – trat. antiaritmic poate să ↑ mortalitatea IVABRADINĂ – prin inhibarea canalelor If din nodul sinoatrial ↓ selectiv FC – fără să influențeze TA (* la pac. cu IC ↑ FC are consecințe CV grave !!!) poate fi util. la pac. în ritm sinusal la care FC rămâne ↑ deși se află sub trat. cu betablocante / cei care nu tolerează betablocantele
TRATAMENT NON-FARMACOLOGIC REVASCULARIZARE
în cond. în care boala coronariană este cea mai frecventă cauză de IC NU este clarificat rolul revascularizării la pac. cu IC pac. cu angină & disfuncție ventriculară stg. MORTALITATE mai mare în urma interv. chir. – dar simpt. & prognosticul se ameliorează factorii care trebuie luați în considerare înainte de a recom. interv. chir. simptome + vârstă + comorbidități + dovadă existență ischemie miocardică reversibilă
MIOCARD HIBERNANT & MIOCARD SIDERAT MIOCARD HIBERNANT = disfuncție REVERSIBILĂ a VS det. de boala coronariană cronică – care răsp. ⊕ la t. de stres cu inotrope, indicând prez. miocardului viabil care poate să recupereze după revascularizare det. de ↓ perfuziei miocardice – care este suficientă doar pt a menține viabilitatea m. cardiac hibernarea miocardică este consecința ep. repetate de SIDERARE MIOCARDICĂ care apar – de ex. – la un pac. cu boală coronariană în timpul ef. fizic repetat * prevalența la pac. cu boală coronariană poate fi estimată prin frecvența cu care se ameliorează tulb. de cinetică regională ale per. miocardic după revascularizare // se estimează că este prez. la 33% dintre astfel de pac. tehnici de identif. includ ecocardiografie de stres + imagistică nucleară + IRM + PET !!! MIOCARD SIDERAT = disfuncție ventriculară REVERSIBILĂ – care persistă după un ep. de ischemie, deși fluxul sanguin a revenit la normal (nepotrivire între flux & funcția miocardică) PREVALENȚA la pac. cu boală coronariană
stimulare simultană în ambii ventriculi – STIMULARE BIVENTRICULARĂ fol. un electrod plasat în VD & altul plasat în sinusul coronarian pt stimulare VS terapie eficientă se asoc. trat. medical optim la pac. cu disf. ventric. stg. semnificativă + QRS prelungit (bloc de ram. stg.) resincronizarea poate inversa proc. de remodelare ventric. & poate reduce regurgitarea mitrală fcț. & poate îmbunătăți fcț. VS (*studiile au dem. ameliorarea simpt. + red. even. det. de IC + ↓ mortalitate după implantare CRT la pac. cu IC NYHA III + IV) maj. pac. cărora li se implantează CRT întrunesc & criteriile pt implantare ICD ar trebui să primească dispozitiv combinat (CRT-D) pac. cu IC NYHA IV / cei care au comorbidități NU sunt candidați la ICD
zi
O
TERAPIE DE RESINCRONIZARE CARDIACĂ (CRT) / DEFIBRILATOR IMPLANTABIL
TRANSPLANT CARDIAC
n
relevanța clinică miocard hibernant + miocard siderat disfuncția ventric. det. de aceste mec. poate fi atribuită în mod greșit necrozei & cicatricii miocardice – care NU POT FI TRATATE miocardul hibernant & miocardul siderat răspund la revascularizare coronariană !
Re
TRAT. DE ELECȚIE LA PAC. MAI TINERI CU IC SEVERĂ REDUCTIBILĂ LA CARE SPERANȚA DE VIAȚĂ ESTE SUB 6 LUNI !!! dacă pac. rec. sunt selectați atent speranța de supraviețuire a pac. transplantați este de peste 90% la 1 an & 75% la 5 ani (calit. vieții se îmbunătățește dramatic la maj. pac.) alogrefele cardiace NU fcț. ca un cord normal – deoarece denervarea cardiacă det. ↑ FC de repaus + pierdere variabilitate TA diurnă + afectează reglarea sist. renină – angiotensină – aldosteron
unii pac. dezv. sdr. de INIMĂ RIGIDĂ rejet grefă + denervare + lez. ischemice din timpul recoltării & implantării cordului transplantului unei inimi donatoare mai mici decât ar fi fost nec. ↑ pres. cardiace dr. & stg. ATEROSCLEROZĂ CORONARIANĂ A ALOGREFEI principala cauză de insuf. a grefei pe t. lung – apare la 30-50% din pac. la 5 ani (se dat. procesului de rejet vascular asociat cu HTA + hiperlipidemie)
COMPLICAȚII o
o
o o o o
rejet alogrefă umoral vascular mediat celular infecții precoce – microorg. de spital (stafilococi / bacterii Gram -) tardive (2-6 luni) – germeni oportuniști (toxoplasmoză / CMV / fungi) vasculopatie de alogrefă HTA hipercolesterolemie cancer
CONTRAINDICAȚII o o o o o o o o o
vârstă > 60 ani exces de alcool / droguri boală psihică / inf. necontrolată insuf. renală / hepatică severă rezistențe vasculare pulmonare ↑ boală sistemică cu af. multiorganică cancer tratat care este în remisiune dar care are < 5 ani de urmărire tromboembolism recent altă boală cu prognostic sever
* CONTRAINDICAȚII ABSOLUTE - ↑ rezist. vasc. pulmonare + cancer activ
INSUFICIENȚĂ CARDIACĂ ACUTĂ / ICA
n
debut rapid simpt. & semne de IC ca urmare a fcț. cardiace anormale – det. ↑ presiunilor de umplere cardiacă induc DISPNEE SEVERĂ prin acumulare de fluide în sp. interstițial & alveolar pulmonar (edem pulmonar) CAUZĂ PRINCIPALĂ DE SPITALIZARE LA PERS. CU VÂRSTĂ > 65 ANI PROGNOSTIC GRAV RATĂ A MORTALITĂȚII aproape 10% la 60 zile (* la pac. cu edem pulmonar acut rata mortalității este de 12% & ↑ la 30% în urm. 12 luni) INDICATORI DE PROGNOSTIC NEFAVORABIL ↑ pres. capilară pulm. blocată (> 16 mmHg) + ↓ concen. Na + ↑ dim. telediastolice a VS la eco cardiacă + ↓ consum miocardic oxigen
O
ETIOLOGIE (similară cu cea a ICC) pac. cu BOALĂ CARDICĂ ISCHEMICĂ dezv. ICA prin sdr. coronarian acut / complic.
zi
a IM (ruptură de m. papilari / def. septal ventricular)
pac. cu VALVULOPATII dezv. ICA prin regurgitări valvulare în endocardita inf. / prin tromboze
Re
ale prot. valvulare (* disecția de aortă toracică poate det. regurgitare aortică severă !)
pac. cu HTA pot avea ep. de edem pulmonar FLASH – deși fcț. sistolică a VS este păstrată
BOALĂ RENALĂ ACUTĂ & CRONICĂ det. edem pulmonar dat. încărcării cu fluide & a ↓ excreției renale
FIBRILAȚIE ATRIALĂ frecvent asoc. cu ICA & poate nec. cardioconversie de urgență
SINDROAME CLINICE ÎN ICA TIP
TABLOU CLINIC
DECOMPENSARE ACUTĂ ICC
manif. clinice ușoare – moderate de IC (dispnee)
ICA HIPERTENSIVĂ
TA ↑ + fcț. ventriculară stg. păstrată + edem pulmonar la RX cord-pulmon
EDEM PULMONAR ACUT
tahipnee + ortopnee + raluri pulm. subcrepitante + saturație în oxigen < 90% în aerul atmosferic + edem pulmonar la RX cord-pulmon
ȘOC CARDIOGEN
TA sistolică < 90 mmHg + ↓ TA medie cu > 30 mmHg + diureză < 0,5 ml / oră + FC > 60 bpm
IC CU DC ↑
periferie caldă + congestie pulm. + TA ↓ (șoc septic)
IC DREAPTĂ
DC ↓ + pres. venoasă jugulară ↑ + hepatomegalie + hTA
SCOR KILIP (bazat pe eval. clinică cardiorespiratorie) + CLASIFICARE FORRESTER (bazată pe datele de la cateterismul cardiac drept) inf. terapeutice & prognostice !!! FIZIOPATOLOGIE
similară cu cea a ICC activare ax renină-angiotensină-aldosteron + SN simpatic ischemia prelungită (ex. în sdr. coronariene acute) apariție miocard siderat – agravează disf. miocardică, dar NU poate răsp. la suport inotrop (* dacă ischemia mioc. persistă mioc. poate deveni hibernant - cu fcț. ↓ persistent ca urmare a ↓ fluxului sanguin coronarian) care se poate recupera prin REVASCULARIZARE EFICIENTĂ
DIAGNOSTIC
la o pers. care are semne & simptome de IC eval. ar trebuie să fie structurată pt stabilire dgn clinic ICA investigațiile inițiale trebuie să includă ECG cu 12 derivații (pt a identif. sdr. coronariene acute / HVS / FiA / boli valvulare / bloc de ramură stg)
ETT (trebuie ef. fără întârziere pt confirmare dgn IC & identif. cauză dacă este posibil) TRATAMENT
obiectivele includ o ameliorare imediată simptome + stabilizare hemodinamică o ↓ dur. spitalizare & respitalizare o ↓ mortalitate prin IC trat. trebuie făcut într-o zonă de supraveghere intensă – cu măsurare repetată temperatură + FC + TA + monit. cardiacă toți pac. necesită ANTICOAGULARE PROFILACTICĂ cu heparină cu greutate molec. mică pac. care au deteriorare hemodinamică LINII ARTERIALE pt monit. invazivă TA & prelevare de probe gaze arteriale + cateter venos central (medic. IV + suport inotrop + monit. pres. venoasă centrală) + cateterizare art. pulm. (pt calcul debit / indice cardiac + vasoconstricție perif. + pres. capilară pulm. blocată) TERAPIE INIȚIALĂ oxigen + diuretice (* dacă sunt nec. nitrați IV este oblig. monit. atentă TA)
Re
zi
BNP / pro-BNP plasmatice (sugestive pt IC)
O
analize de sânge (creatinină + electroliți serici + hemoleucogramă + glicemie + enzime cardiace + CRP + D-dimeri)
n
RX (poate evid. cardiomegalie / edem pulmonar / rev. pleurale / boală non-cardiacă)
SUPORT INOTROP CU DOBUTAMINĂ / INHIBITORI DE FOSFODIESTERAZĂ / LEVOSIMENDAN se pot adăuga pac. care NU răspund la ter. inițială NESIRITIDĂ (peptid natriuretic uman recombinat de tip B) utilizat în ICA – inițial în bolus IV urmat de perfuzie pac. cu hTA severă INOTROPE + VASOPRESOARE – pt ameliorare stare hemodinamică & simptome (NU s-a dem. că ↓ mortalitatea) VENTILAȚIE NON-INVAZIVĂ CU PRES. POZITIVĂ CONTINUĂ / PREZ. POZITIVĂ ameliorează precoce dispneea & detresa respiratorie – față de trat. standard cu oxigen adm. pe mască
DISPOZITIVE DE ASISTARE MECANICĂ
pot fi util. la pac care nu răspund la ter. medicamentoasă standard / sit. în care disfuncția mioc. este tranzitorie – dar cu probabilitate de recuperare / punte către chir. cardiacă – inclusiv transplant
DISPOZITIVE DE ASISTARE VENTRICULARĂ sisteme mec. care înlocuiesc / ajută ventriculii ineficienți la distribuirea sângelui în org. o un dispozitiv de asistare a VS (LVAD) primește sânge din VS & îl trimite în aortă o
n O
dispozitive extracorporeale (as. de scurtă durată) / intracorporeale (suport pe t. lung / fie ca punte către transplant / ter. de destinație la pac. cu IC în stadiu final care nu sunt candidați pt transplant) COMPLICAȚII tromboembolism + sângerări + inf. + defecțiuni dispozitiv
zi
un dispozitiv de asistare a VD (RVAD) primește sânge din VD & îl trimite în art. pulmonară
Re
BOALĂ CORONARIANĂ
ischemie miocardică apare în condițiile unui DEZECHILIBRU ÎNTRE APORTUL & NECESARUL MIOCARDIC DE OXIGEN (& alte subst. nutritive esențiale) fluxul sanguin coronarian într-un segm. miocardic poate fi ↓ prin obstrucția mecanică a unui vas – det. de boală aterosclerotică a vaselor coronare tromboză supra-adăugată spasm coronar embolie coronară stenoze ostiale coronare vasculite coronare (ex – LES)
afecțiunile care pot duce la ↓ fluxului coronarian de sânge oxigenat anemie + carboxihemoglobinemie + hTA (prin ↓ presiunii de perfuzie coronară) ↑ necesarului de oxigen dat. ↑ DC / în hipertrofia miocardică ISCHEMIE MIOCARDICĂ apare cel mai frecvent ca rez. al BC stenozante cauzate de ateroscleroza coronariană – la ac. obstrucție aterosclerotică fixă se poate adăuga un grad de obstrucție dinamică / variabilă (cauzată de variațiile tonusului țes. muscular neted vascular din media art. coronare) CEA MAI FRECVENTĂ CAUZĂ DE DECES în Marea Britanie & multe alte regiuni ale lumii moarte subită cardiacă complicație redutabilă BC
FIZIOPATOLOGIE – ATEROSCLEROZĂ CORONARĂ
n
O
zi
ATEROSCLEROZĂ CORONARIANĂ boală inflamatorie complexă a per. arterial – acumulare de lipide & macrofage & cel. musc. netede sub forma plăcilor sub-intimale în art. coronare epicardice de dim. mari + medii endoteliu vascular rol important în menținerea integrității & homeostaziei vasculare stresul mecanic de forfecare (shear stress) + modif. biochimice + fact. imunologici + inflamație + anomalii genetice pot contribui la leziunea / disfuncția inițială a endoteliului – care se presupune că declanșează procesul aterosclerotic dezvoltare ateroscleroză consecință disfuncție endotelială – cu ↑ permeabilității + acumulare de lipoproteine oxidate care sunt preluate de macrofage în situsuri focale sub-endoteliale – ducând la apariția CELULELOR SPUMOASE încărcate în citoplasmă cu LDL MACROSCOPIC pete / lez. lineare pe endoteliul arterial – STRIDII LIPIDICE (poate progresa prin apariția lipidelor extracel. subendotelial – sub formă de PLĂCI DE TRANZIȚIE) eliberare locală de citokine (fact. de creștere derivat din plachete + fact. de creștere & transformare beta de către monocite / macrofage / endoteliu lezat stimulează în plus acumularea macrofage & migrarea + profilerarea cel. musc. netede din medie proliferarea cel. musculare netede duce la formarea unui strat cel. care acoperă lipidele extracel. & le separă de endoteliul disfuncțional supraiacent – cel. musc. netede continuă să producă colagen în cant. tot mai mare (ac. secvență de acum. a cel. inflamatorii & lipidelor extracel. & cel. musc. netede & colagenului duce la apariția de PLĂCI FIBROASE AVANSATE)
Re
placa aterosclerotică avansată poate ↑ progresiv – până la obstrucția lumenului vascular / poate deveni instabilă prin ulcerare + tromboză – producând ocluzia acută a vasului (PLACĂ COMPLICATĂ) tromboza plăcilor aterosclerotice se poate produce prin 2 mecanisme 1. eroziune endotelială superficială a stratului intimal care acoperă placa aterosclerotică
matricea de țes. conjunctiv subendotelial este expusă contactului cu sângele & este inițiată adeziunea plachetelor la colagen trombusul care se formează este aderent la supraf. plăcii 2. ulcerare placă avansată (care conține miez lipidic) capișonul plăcii fibroase se rupe / ulcerează / fisurează & sângele pătrunde din lumenul vascular în int. plăcii miezul lipidic + fact. tisular prod. de macrofage (care activ. coagularea & agregarea plachetară) + colagenul plăcii au potențial trombogenic major (formarea trombusului în spațiul sub-intimal al plăcii ↑ volumul acesteia & îi schimbă forma – apoi tromboza se extinde în lumenul vascular)
zi
O
n
↓ cu 50% a diam. luminal (corespunde cu o ↓ a suprafeței vasului la același nivel de ≈ 70%) det. STENOZĂ CORONARIANĂ SEMNIFICATIVĂ HEMODINAMIC – art. distale intramiocardice & arteriolele sunt dilatate maximal de către metaboliții ischemici miocardici (rezerva coronariană de flux = 0) & orice ↑ a necesarului miocardic de oxigen induce ischemie semnificativă clinic !!!
Re
FACTORI DE RISC
BC sub forma aterosclerozei coronare patogenie multifactorială stilul de viață & obiceiurile zilnice favorizează aterogeneza la pers. cu predispoziție genetică BC poate fi ASIMPTOMATICĂ și în formele sale cele mai severe 1 din 3 IM rămân necunoscute inițial
FR NEMODIFICABILI vârstă sex masculin antecedente heredo-colat. deleție polimorfism genic al genei (DD) a enzimei de conversie a angiotensinei FR POTENȚIAL MODIFICABILI Alcoolism cronic
AGROLAND + PSD + FH
Gută Reacții adv. medicamentoase (contraceptive orale / analogi de nucleozide / COX-2) Obezitate ↑ Proteină C reactivă (CRP) Sedentarism DZ
D – Diabet zaharat + Duritate redusă a apei F – Factorii coagulării + Fumat H – Hiperlipidemie + Hiper-homocisteniemie + HTA
Hiperlipidemie Hiper-homocisteinemie HTA
O
Fumat
zi
Factorii coagulării (↑ fibrinogen & factor VII plasmatic)
n
Duritate redusă a apei
DIAGNOSTIC EVALUARE RISC CV – PREVENȚIE PRIMARĂ & SECUNDARĂ A BOLILOR CV
Re
* boala aterosclerotică ce devine manifestă într-un teritoriu vascular adesea manif. & în alte teritorii vasc. – pac. cu boală arterială perif. au risc de 2-4 ori mai mare de dezvoltare BC / AVC / IC (după primul IM – un pac. are riscul de 3-6 ori mai mare de a dezvolta IC / AVC & după un AVC riscul de IC + IM ↑ de 2 ori) !!!
PREVENȚIE PRIMARĂ împiedicare apariție & dezvoltare proces aterosclerotic (* ghidurile NICE recom. ca prevenția primară să util. ca sistem de evaluare a riscului scara QRISK 3 – pt identif. pac. cu risc înalt (risc de dezv. boală CV ≥ 10% la 10 ani de urmărire)) PREVENȚIE SECUNDARĂ trat. boală aterosclerotică simptomatică (boală + complicații)
scopul prevenției ↓ incidenței primului even. CV major / celor succesive det. de BC / AVC ischemic / boală arterială periferică
LIPIDE
obținere TABLOU LIPIDIC COMPLET include colesterol total + lipoproteine cu densitate mare (LDL) + colesterol non-LDL + trigliceride serice pac. cu colesterolemie > 7,5 mmol/l & istoric familial de BC precoce pot avea HIPERCOLESTEROLEMIE FAMILIALĂ
MODIFICĂRI STIL DE VIAȚĂ
dietă cantitate ↓ grăsimi (≤ 30% din totalul de calorii & grăsimi saturate ≤ 7% din totalul de calorii) + aport colesterol < 300 mg/zi grăsimi saturate din alimentație înlocuite cu grăsimi mono- & poli-nesaturate aportul de dulciuri & alte alimente ce conțin zaharuri rafinate limitat – se recom. aportul a > 5 porții fructe & legume / zi + 2 porții de pește pe săpt. + 4-5 porții nuci / semințe / legume nesărate per săpt. recomandări ef. fizic săptămânal ≥ 150 minute de activ. fizică aerobică cu intensitate moderată / 75 min. de activ. aerobică de intensitate ↑ IMC < 25 kg/m2 TA + DZ controlate
TRATAMENT CU STATINE
zi
O
n
ATORVASTATINĂ 20 MG recom. pt prevenția primară a bolilor CV la pac. cu risc de boală CV la 10 ani de 10% / mai mare la pac. cu boală CV confirmată ATORVASTATINĂ 80 MG – dacă nu există interacțiuni med. potențiale / risc ↑ r. adverse / preferințe dif. ale pac.
Re
ANGINĂ
ischemie miocardică la pac. cu BC stabilă apare at. când se prod. un dezechilibru între aportul & necesarul miocardic de sânge oxigenat – det. tulburări de cinetică segmentară + modif. ale segm. ST-T pe ECG în 12 deriv. + DURERE CARDIACĂ ISCHEMICĂ (ANGINĂ PECTORALĂ) metaboliții rez. în urma ischemiei miocardice (inclusiv adenozina) stimulează terminațiile nervoase libere miocardice & induc apariția durerii
EPIDEMIOLOGIE
PREVALENȚA ↑ cu vârsta la ambele sexe MORTALITATE ANUALĂ 1,2 – 2,4% cu o incidență a decesului cardiac de 0,6 – 1,4%
DIAGNOSTIC
se bazează în principal pe anamneză
1. ANGINĂ CLASICĂ durere toracică - dur. retrosternală / toracică centrală cu caracter de APĂSARE / STRÂNGERE / PRINDERE care poate iradia către mandibulă ± în brațe - apare la ef. fizic / stres emoțional - remite rapid în repaus / după nitroglicerină sublingual 2. ANGINĂ ATIPICĂ durere toracică care are 2 din cele 3 caract. de mai sus 3. DURERE TORACICĂ NON-ANGINOASĂ durere toracică care are 1 criteriu din cele 3 de mai sus
CLASA I fără angină la activ. zilnice obișnuite & angină la ef. intens
CLASA II angină în timpul activ. zilnice obișnuite (mers în pantă / urcat rapid scări) & limitare minimă activ. zilnice
CLASA III angină la activ. de intensitate ↓ & limitare marcată activ. zilnice
CLASA IV angină în repaus / la orice nivel de activ. fizică
O
n
4. ANGINĂ STABILĂ
5. ANGINĂ INSTABILĂ angină pectorală cu debut RECENT (< 24 ore) / agravarea anginei stabile – cu ap. frecventă a simpt. în repaus (se suprapune def. de sindrom coronarian acut)
zi
6. ANGINĂ REFRACTARĂ la pac. cu BC severă la care revascularizarea miocardică NU este realizabilă & simpt. NU sunt controlabile sub trat. med.
Re
7. ANGINĂ VASOPLASTICĂ / VARIANTĂ (PRINZMETAL) apare fără fact. declanșator – de obicei în repaus, ca rez. al spasmului coronarian & apare mai frecvent la femei – supradenivelare tranzitorie segm. ST pe ECG în timpul durerii 8. ANGINĂ MICROVASCULARĂ la pac. cu angină de efort în lipsa stenozelor coronariene semnificative (la angiografie / angioCT coronarian) – adm. de ACETILCOLINĂ intracoronarian poate det. spasm coronarian (deși ac. pac. au un prognostic favorabil – sunt frecv. simptomatici & răspund incomplet la trat. + femeile care au ac. sdr. dezvoltă un răspuns metabolic anormal în condiții de stres – sugerând că ischemia miocardică se prod. printr-un răspuns vasodilatator anormal al microcirc. coronariene)
EXAMEN OBIECTIV
de cele mai multe ori examen clinic normal importantă identif. semnelor de anemie / hipertiroidism / hiperlipidemie (gerontoxon / xantelasmă / xantoame tendinoase) excluderea stenozei aortice drept cauză posibilă a anginei pectorale (pulsus tardus et parvus & suflu sistolic de ejecție iradiat în carotide) ESENȚIALĂ !!! măs. TA necesară – pt identif. HTA ca FR IMC / circumferință abd. nec. măsurare
INVESTIGAȚII TESTE DE LABORATOR hemoleucogramă completă + h. tiroidieni + glicemie bazală + HbA1c + profil lipidic a jeun + rată infiltrare glomerulară + troponină serică – în cond. de angină frecventă ECG ÎN 12 DERIVAȚII excludere sdr. coronarian acut + unde Q patologice + HV + bloc de ramură stg. ECOCARDIOGRAFIE apreciază tulb. de cinetică segmentară + evaluare fracție de ejecție VS + apreciere fcț. diastolică + alte cauze de dur. toracică ant. MONITORIZARE ECG AMBULATORIU tahiaritmii paroxistice + angină vasospastică RX TORACIC în cazul anginei atipice + boli pulm. asociate + IC
BCN – Bucură-te Cu Noi !!!
zi
ANGINĂ STABILĂ
O
n
dgn de angină stabilă numai pe baza eval. clinice / prin eval. clinică asoc. cu probe de imagistică anatomică (coronarografie / angioCT coronarian) sau funcțională (SPECT / ecocardiografie de stress / IRM de stress) pac. fără BC cunoscută – care se prez. pt dureri toracice pot fi clasif. în categ. de angină tipică / atipică / dur. toracică non-anginoasă pac. cu angină tipică / atipică / dur. toracică non-anginoasă dar cu modif. de segment ST / unde Q ef. de angioCT coronarian multi-slice cu 64 slice-uri (sau mai multe) – dacă rez. angio sunt neconcludente, pac. trebuie explorat pt ef. de teste funcționale invazive (SPECT / ecocardiografie de stress / IRM d e stress) dacă angina stabilă NU poate fi dgn la pac. cu BC cunoscută se recom. ef. testelor funcționale neinvazive ANTI-ANGINOASE I LINIE pac. cu dur. toracină non-anginoasă care au ECG normal investigarea altor dgn alternative BETABLOCANTE + CALCIU BLOCANTE + NITRAȚI TRATAMENT CU ACȚIUNE DE SCURTĂ DURATĂ
Re
→ informare + modif. stil de viață + NITRAȚI CU ACȚ. DE SCURTĂ DURATĂ + profilaxie sec. → BETABLOCANT / BLOCANT CANALE CA → netolerat / contraindicat → NITRAT CU ACȚ. PRELUNGITĂ (IVABRADINĂ / NICORANDIL / RANOLAZINĂ) → simptomatic – se schimbă / BETABLOCANT + BLOCANT CANALE CA → simptomatic sub 2 antianginoase → se consideră revascularizarea → PCI → BC univasculară + BC multivasculară < 65 ani + anatomie favorabilă → CABG → anatomie nefavorabilă + BC multivasculară > 65 ani
+ diabetici
TRATAMENT FARMACOLOGIC MEDICAMENT
DOZĂ
INDICAȚII / MEC. DE ACȚIUNE / PRECAUȚII VASODILATATOARE
NITROGLICERINĂ
ISOSORBID MONONITRAT
profilaxie + trat. criză anginoasă – debut rapid
0,3 – 1 mg sublingual
se repetă după 5 min – dacă angina persistă
2 – 3 mg PO
vasodilatator – prod. cefalee + înroșire față proxilaxie angină
10 – 60 mg de 2x pe zi (sunt disponibile prep. cu eliberare prelungită)
r. adv. – cefalee + înroșire față CI – în asoc. cu inhibitori de fosfodiesterază 5
BETABLOCANTE inhibă β-adrenoreceptorii + ↓ FC & TA & consumul miocardic de oxigen BISOPROLOL
precauții – BPOC + ICA + tulb. de conducere AV
2,5 – 10 mg pe zi
r. adv. – astenie + vasoconstricție perif. (pic. & mâini reci) + disfuncție sexuală + bronhospasm BLOCANTE CANALE CA
60 – 120 mg de 3x pe zi (sunt disponibile prep. cu eliberare prelungită)
CI – bradicardie severă + insuf. VS cu stază pulm + bloc AV grad II / III r. adv. – constipație CI – bradicardie severă + insuf. VS cu stază pulm + bloc AV grad II / III
n
DILTIAZEM
inhibă canalele de Ca din miocard & țes. de conducere & m. neted vascular
r. adv. – edeme retromaleolare
r. adv. – edeme retromaleolare + tahicardie reflexă
AMLODIPINĂ ALTE MED. ANTI-ANGINOASE
O
VERAPAMIL
80 – 120 mg de 3x pe zi / 240 – 480 mg pe zi cu eliberare prelungită
inhibă potențialul de pacemaker £ în nodul sinoatrial 2,5 – 7,5 mg de 2x pe zi
se util. în ritm sinusal ± betablocante
zi
IVABRADINĂ
r. adv. – bradicardie + fosfene
CI – boală de nod sinusal + blocuri AV
(NiKorandil activează canalele de K)
5 – 30 mg de 2x pe zi
activator canale de K sensibile la ATP & are proprietăți de nitrat – vasodilatație coronară + periferică
Re
NICORANDIL
se fol. ca trat. adjuvant
r. adv. – cefalee + înroșirea feței + ulcerații orale
inhibă canalele de Na din cardiomiocite RANOLAZINĂ
se fol. ca trat. adjuvant
375 – 750 mg de 2x pe zi
metabolizat de citocrome P50 3A4 r. adv. – constipație + amețeală + QT lung
MED. CARE ↓ RISCUL DE EVEN. MAJORE CV ASPIRINĂ 75 – 100 mg pe zi ANTIPLACHETARE CLOPIDOGREL 75 mg pe zi
inhibiție reversibilă COX-1 plachetare & sinteza de tromboxan tienopiridină – blochează rec. plachetar pt ADP-P2Y12 se fol. în intoleranța la Aspirină
INHIBITOR ECA / BRA
ENALAPRIL 10 mg / zi
indicație – trat. bolilor asociate (HTA / IC / boală renală cronică)
STATINE
ATORVASTATINĂ 80 mg pe zi
↓ LDL la < 1,8 mmol/l
REVASCULARIZARE intervenție coronariană percutanată / intervenție chir. de bypass aorto-coronarian – ind. la pac. cu angină pectorală necontrolată în ciuda trat. medicamentos corect pt ameliorare simptome & îmbunătățirea prognosticului INTERVENȚIE CORONARIANĂ PERCUTANĂ (PCI)
n
se dilată o stenoză coronariană prin introducerea la acest nivel a unui balon expandabil & unui stent metalic prin abord arterial la niv. unei artere radiale / femurale / brahiale (* abordul art. radiale este de preferat în prezent !!!) măs. rezervei fracționate de flux (FFR) util. pt evaluarea severității funcționale a unei stenoze – înainte de ef. PCI lez. care dem. FFR > 0,80 tratate medicamentos (fără implantare de stent) – PROGNOSTIC BUN COMPLICAȚII r. hemoragice + hematoame + disecții arteriale + formare de pseudo-anevrisme la locul puncției arteriale (util. abordului arterial radial ↓ aceste riscuri !!!) COMPLICAȚII MAJORE IMA (2%) + AVC (0,4%) + DECES (1%) stenturi metalice simple (BMS) risc de restenoză de 20-30% în primele 6-9 luni de la implantare prima generație de stenturi farmacologic active (DES) cu sirolimus & paclitaxel au ↓ rata de stenoză – dat. det. tromboză tardivă de stent a II-a generație de DES profil de siguranță & eficiență superior – recom. la maj. pac. (BMS pot fi preferate la pac. care nec. anticoag. prelungită / interv. chir. precoce după BCI) TRAT. ANTIPLACHETAR DUAL (ASPIRINĂ + INHIBITOR P2Y12) adm. 6-12 luni după stentare
O
anastomozarea unor artere / vene autologe – între aorta ascendentă & art. coronară afectată, distal reg. stenotice o dur. mai lungă de funcționare a grafturilor de bypass obț. prin util. arterelor mamare in situ & gastro-epiploice anastomozate cu vasele coronare – comparativ cu grafturile venoase mortalitate chirurgicală < 1% la pac. cu fcț. sistolică a VS normală
PCI VERSUS CABG
Re
zi
BYPASS AORTO-CORONARIAN (CABG)
scorurile STS ± Euro-SCORE II util. pt evaluare mortalitate & morbiditate intra-spitalicească – pt pac. cu interv. CABG scorul SYNTAX folosit în cazul bolii coronariene complexe pt eval. morbidității & mortalității pe t. lung al pac. tratați cu PCI
zi
O
n
PCI este de preferat față de CABG la pac. cu boală uni- / bi-vasculară care nu interesează art. interventriculară ant. (IVA) / trunchiul comun (TC) CABG + PCI util. la pac. cu stenoze de IVA proximală / TC / boală tri-vasculară (în lipsa DZ) + scor SYNTAX ↓ (0-22) CABG de preferat față de PCI la pac. cu boală tri-vasculară + DZ / scor SYNTAX > 22
Re
SINDROAME CORONARIENE ACUTE INFARCT MIOCARDIC CU SUPRADENIVELARE DE SEGMENT ST (STEMI) INFARCT MIOCARDIC FĂRĂ SUPRADENIVELARE DE SEGMENT ST (NSTEMI) ANGINĂ INSTABILĂ (AI)
diferență între AI & NSTEMI apariția trombusului ocluziv – duce la instalarea necrozei miocardice + ↑ troponinei / creatin-kinazei-MB (CK-MB) în cazul NSTEMI IM se instalează at. când cardiomiocitele se lizează dat. ischemiei miocardice – dgn pe baza anamnezei + ECG standard în 12 derivații + ↑ markeri biochimici de necroză (troponină T + I & CK-MB) 5 tipuri de IM
TIPUL 1 – IM SPONTAN CU ISCHEMIE MIOCARDICĂ det. de un eveniment coronarian primar (ex – eroziunea / ruptura / fisura / disecția plăcii de aterom) TIPUL 2 – IM SECUNDAR ISCHEMIEI MIOCARDICE det. de ↑ nec. miocardic de oxigen / ↓ aportului (precum în – spasm coronar / embolie coronară / aritmii / HTA / hTA) TIPUL 3 – IM CU MOARTE CARDIACĂ SUBITĂ TIPUL 4a – IM DETERMINAT DE PCI TIPUL 4b – IM ASOCIAT TROMBOZEI DE STENT
TABLOU CLINIC
O
mecanismul comun pt toate SCA ruptura / eroziunea capișonului fibros al plăcii arteriale coronare – conduce la agregare & aderare plachetară + tromboză locală + vasoconstricție + embolizare distală prez. în interiorul plăcii a unui miez lipidic abundent asociată cu un capișon fibros subțire se asociază cu risc ↑ de ruptură formarea trombusului & vasoconstricția det. de eliberarea din plachete a serotoninei + tromboxanului A2 ischemie miocardică – prin ↓ flux sanguin coronar
zi
Re
FIZIOPATOLOGIE
n
TIPUL 5 – IM DETERMINAT DE CABG
durere toracică – debut acut + în repaus agravarea anginei pectorale pre-existente unii pac. se prezintă cu SIMPTOME ATIPICE indigestie / dur. pleuritică / dispnee exam. clinic poate identif. alte boli cu simpt. similare – disecție de aortă / embolie pulmonară / boală ulceroasă + identif. elemente de PROGNOSTIC ⊖ precum hTA / raluri de stază / zgomot de galop / sufluri cardiace
EXPLORĂRI PARACLINICE & DE LABORATOR ELECTROCARDIOGRAMĂ
ECG standard în 12 derivații poate fi normală subdenivelare de segment ST + unde T ⊖ înalt sugestive pt SCA – mai ales în asoc. cu durerea anginoasă (ECG trebuie repetat în cazul durerii persistente – cu recom. monitorizării continue a segm. ST) în STEMI ocluzia completă a unui vas coronar epicardic produce supradenivelare persistentă segment ST / bloc de ramură stg (* un aspect similar poate fi întâlnit în angina vasospastică / Prinzmetal)
MARKERI BIOCHIMICI
COMPLEXUL TROPONINELOR CARDIACE – FORMAT DIN 3 PROTEINE DISTINCTE (I + C + T) – cuplate cu tropomiozina de pe fibrele subțiri de actină ce form. structura miofibrilelor din cardiomiocite RELAȚIA DINTRE NIVELUL SERIC DE TROPONINĂ I & RISCUL DE DECES – ÎN SCA troponina T cea care atașează complexul la tropomiozină NIVEL DE TROPONINĂ SERICĂ (ng/ml) MORTALITATEA LA 42 ZILE (% pac.) troponina C fixează Ca în timpul proc. de cuplare excitație-contracție 0 - < 0,4 1 troponina I inhibă situsul de fixare a miozinei pe actină 0,4 - < 1 1,7 teste de troponină înalt sensibile pot depista nivele de troponină 1- 3 FR pt BC – HTA / hiperlipidemie / antec. familiale / fumat / diabet
1
2 3% & 8,3%
BC cunoscută (stenoze coronare la angiografie > 50%)
1
trat. cu Aspirină cu cel puțin 7 zile înainte
1
angină severă (> 2 ep. de angină în repaus în ult. 24h)
1
modif. segment ST pe ECG (subdenivelare ST orizontală / supradenivelare pasageră ST > 1 mm)
1
↑ enzime de necroză cardiomiocitară (CK-MB / troponină)
1
zi
FACTOR DE RISC
3 5% & 13,2%
Re
4 7% & 19,9% 5 12% & 6,2%
6-7 19% & 40,9%
SCOR DE RISC PT MORTALITATE LA 6 LUNI DUPĂ EXTERNAREA DIN SPITAL PT SCA (SCOR GRACE) VÂRSTĂ
DATE CLINICE
DATE CLINICE
LA INTERNAREA INIȚIALĂ
ÎN TIMPUL SPITALIZĂRII
PUNCTE
CREATININĂ SERICĂ INIȚIALĂ (mg/dl)
PUNCTE
ANI
PUNCTE
FC DE REPAUS (bpm)
≤ 29
0
≤ 49,9
0
0-0,39
30-39
0
50-69,9
3
40-49
18
70-89,9
50-59
36
90-109,9
ANTECEDENTE ICC
ANTECEDENTE IM
PUNCTE
PUNCTE
TA SISTOLICĂ
mmHg
PUNCTE
1
≤ 79,9
24
0,4-0,79
3
8099,9
22
9
0,8-1,19
5
100119,9
18
14
1,2-1,59
7
120139,9
14
24
12
55
110-149,9
23
1,6-1,99
9
140159,9
10
70-79
73
150-199,9
35
2-3,99
15
160199,9
4
80-89
91
≥ 200
43
>4
20
≥ 200
0
≥ 90
100
SCOR GRACE
DECESE (%)
↓
≤ 108
140
>3
↓
≤ 88
118
>8
NSTEMI
ÎN SPITAL
LA 6 LUNI DE LA EXTERNARE
STEMI
PUNCTE
PUNCTE
15
11
14
zi
CATEGORIA DE RISC
PUNCTE
Re
SINDROMUL / MOMENTUL
FĂRĂ PCI ÎN SPITAL
O
MORTALITATEA – ÎN CATEGORIILE DE RISC REDUS + MEDIU + ÎNALT (DUPĂ SCORUL GRACE)
SUBDENIVELARE SEGMENT ST
n
60-69
ENZIME CARDIA CE ↑
ÎN SPITAL
LA 6 LUNI DE LA EXTERNARE
↓
49-125
5
↓
27-99
8
TRATAMENT ANTIPLACHETARE
trombocite unul dintre elementele fundamentale ale cascadei trombozei implicate în patogenia SCA ruptura plăcii de aterom det. expunere plachete circulante la colagenul subendotelial & trombină & fact. tisular + induce degranularea plachetelor cu secreția de adenozin-difosfat (ADP) & tromboxan A2 & adrenalină – toate acestea amplifică agregarea plachetară activarea plachetară expresia de rec. glicoproteici IIb/IIIa pe membrana plachetară – rec. pt fibrinogen care leagă plachetele între ele & inițiază agregarea plachetară pac. cu SCA trebuie să primească TRAT. ANTIPLACHETAR DUBLU ASPIRINĂ – 300 mg doză de încărcare, apoi 75-100 mg pe zi
CLOPIDOGREL – 300-600 mg doză de încărcare, apoi 75 mg pe zi /
PRASUGREL – 60 mg doză de încărcare, apoi 10 mg pe zi /
TICAGRELOR – 180 mg doză de încărcare, apoi 90 mg de 2x pe zi
ANTI-TROMBINICE
O
zi
HEPARINĂ NEFRACȚIONATĂ (HNF) monitorizare frecventă a eficienței (aPTT la 6-12 ore) ENOXAPARINĂ heparină cu masă molec. cu greutate mică – superioară HNF & poate fi adm. subcutan de 2x pe zi BIVALIRUDINĂ inhibitor direct al trombinei care se leagă reversibil de trombină & inhibă fixarea ac. de cheag (a dem. rez. similare dpdv al eficacității – comparativ cu heparina asoc. cu inhibitori GPIIb/IIIa pt reducerea even. ischemice la pac. pre-tratați cu o tienopiridină care ef. coronarografie dgn cu PCI – dar cu risc hemoragic mai redus) FONDAPARINUX pentazaharid sintetic care se leagă selectiv de antitrombină pe care o activează & inactivează factorul X a – ceea ce duce la inhibarea puternică a generării trombinei & formării trombusului (* NU inactiveză trombina direct & NU are ef. antiplachetare !!!) INHIBITORI REC. GpIIb/IIIa ACTIVAȚI (ABCIXIMAB / EPTIFIBATID / TIROFIBAN) leagă fibrinogenul & inițiază activarea plachetară – util. lor în SCA este restrânsă pt pac. cu încărcare trombotică marcată observată la coronarografie & în cazul complicațiilor PCI
ANTI-ISCHEMICE
Re
n
INHIBITORI DE REC. PT ADP
BETABLOCANTE adm. oral la pac. fără CI (astm bronșic / BAV / EPA) – pt ↓ ischemie miocardică prin blocarea rec. adrenergici & reducerea catecolaminelor circulante ↓ FC & TA – cu ↓ consecutivă a consumului miocardic de oxigen (dozele se pot titra în sus pt a obține FC în repaus de 50-60 bpm) la pac. cu angină continuă NITRAȚI sublingual / IV - ↓ eficient presarcina & det. vasodilatație coronariană (trat. IV continuu trebuie oprit dacă simpt. anginoase se remit !!!)
STABILIZARE PLĂCI
INHIBITORI DE HMG-CoA REDUCTAZĂ (STATINE) & IECA adm. de rutină pac. cu SCA – stabilizează placa de aterom + ameliorează remodelarea vasculară & miocardică (IECA) + ↓ even. CV succesive (* instituirea cât mai preoce a trat. – încă de pe parcursul internării ↑ probabilitatea trat. corect de prevenție secundară)
CORONAROGRAFIE & INTERVENȚIE CORONARIANĂ PERCUTANĂ
pac. cu risc FOARTE ÎNALT - pac. cu angină persistentă / recurentă care nu răspund la trat. medicamentos & pac. cu IC / instabilitate hemodinamică / șoc cardiogen & pac. cu aritmii ventriculare maligne (fibrilație ventriculară / tahicardie ventriculară) coronarografie de urgență (< 2 ore) pac. cu risc ÎNALT – pac. cu ↑ progresivă troponină & modif. în dinamică ale segm. ST / unde T / scor GRACE ↑ (> 140) ef. coronarografie în 24h pac. cu risc MODERAT / INTERMEDIAR – pac. diabetici / cu disfuncție renală (RFGe < 60 ml/min) / fracție de ejecție VS < 40% / IC congestivă / angină precoce post-infarct / antecedente de PCI/CABG / scor GRACE 109-140 ef. coronarografie în 72h pac. cu risc REDUS tratați inițial cu ter. medicamentoasă optimă – strategia invazivă cu ef. coronarografiei este prez. în maj. situațiilor
STEMI
IM se produce at. când cardiomiocitele se DISTRUG dat. ischemiei miocardice prelungite
FIZIOPATOLOGIE
SCOR TOTAL
FACTOR DE RISC
SCOR
vârstă > 65 ani
2
0 rată de deces la 30 zile 0,8%
vârstă > 75 ani
3
2 1,6%
antecedente angină
1
3 2,2%
antecedente HTA
1
antecedente diabet
1
4 7,3%
TAS < 100 mmHg
3
FC > 100 bpm
2
6 16,1%
clase Killip II-IV
2
7 23,4%
greutate > 67 kg
1
8 26,8%
IM anterior / MRS
1
întârziere trat. > 4h
1
5 12,4%
9 – 16 35,9%
n
SCOR DE RISC TIMI – ÎN STEMI
O
zi
ruptura / eroziunea unei plăci aterosclerotice VULNERABILE ocluzia trombotică a unei art. coronare – duce la necroză miocardică în 15-30 min primul afectat miocardul subendocardic (* pe măsură ce dur. ischemiei se prelungește – zona de necroză se extinde la miocardul subepicardic & produce INFARCT TRANSMURAL CU UNDĂ Q !!!) REPERFUZIE PRECOCE poate salva o parte a miocardului - ↓ mortalitatea & morbiditatea post-infarct MORTALITATE INTRASPITALICEASCĂ 6-14%
Re
TABLOU CLINIC
orice pac. care se prez. cu durere toracică intensă – durată > 20 min poate avea IM – durerea nu cedează de obicei la nitroglicerină sublingual & poate nec. adm. de OPIACEE + poate iradia în brațul stg. / gât / mandibulă la unii pac. (mai ales cei vârstnici) simptome ATIPICE – dispnee / astenie / presincopă / sincopă simptome vegetative – FRECVENTE supradenivelare ST + unde Q exam. clinic pac. palizi – cu transpirații profuze patologice V1-V3 + puls (posibil) filiform în cond. de hTA / bradicardie / tahicardie modif. ischemice de oglindă DII & DIII & AVF
INVESTIGAȚII PARACLINICE ELECTROCARDIOGRAMĂ
pac. care se prez. pt durere toracică cu intensitate ↑ ECG în primele 10 min de la primul contact medical – prima este rareori normală, dar dacă nu prez. modif. trebuie repetată la 15 min dacă durerea persistă monitorizare PERMANENTĂ ritm cardiac nec. dat. riscului ↑ de aritmii ventriculare potențial severe modif. ECG cele mai FRECVENTE în teritoriul coronarian în care se prod. infarctul bloc major de ramură stg. nou apărut / presupus nou apărut se poate asocia cu ocluzie coronariană în IM acut & nec. trat. urgent de reperfuzie diagnostic de IM acut NU ESTE POSIBIL PE ECG – pac. cu ritm cardiostimulat electric / în prez. BRD major (în prez. simptomelor sunt incluși în triajul celor cu suspiciune de IM) MODIFICĂRI ECG TIPICE
LOCALIZARE INFARCT DERIVAȚII CU SUPRADENIVELARE ST
V2 – V5
ANTEROSEPTAL
V1 – V3
ANTEROLATERAL
V4 – V6 + DI + AVL
LATERAL
DI + AVL
INFERIOR
DII + DIII + AVF
POSTERIOR
V1 – V2 modif. în oglindă
SUBENDOCARDIC
orice derivație
VD
VR 4
PROBE DE LABORATOR & DIAGNOSTIC IMAGISTIC
O
ÎNTINS
zi
V3 – V4
Re
MIC
n
ANTERIOR
det. troponină I / T (trat. NU trebuie întârziat până vin rez. testelor !!!) + hemoleucogramă completă + electroliți serici + glicemie + profil lipidic complet + creatinină serice + RFGe) ETT util. pt confirmare dgn. IM – dat. apariției precoce a tulburărilor de cinetică segmentară în STEMI (& permite dgn. diferențial al altor boli cu dur. toracică – precum disecția de aortă / pericardită acută / embolie pulmonară)
TRATAMENT TRAT. MEDICAMENTOS PRECOCE EVALUARE INIȚIALĂ triaj rapid pt cauza durerii toracice + îndrumare rapidă către ter. de reperfuzie (PCI primară / tromboliză) TRAT. MED. INIȚIAL OXIGEN PE MASCĂ (dacă saturația < 90%) + ANTIALGICE IV – OPIOIDE (Morfină IV pt ameliorare durere) + ASPIRINĂ 300 mg
TRAT. FARMACOLOGIC – SCA MEDICAMENT
DOZĂ
OBSERVAȚII
ANTIPLACHETARE precauții în caz de boală ulceroasă activă
apoi 75-100 mg oral zilnic 600 mg încărcare orală apoi 75 mg oral zilnic 60 mg încărcare orală
180 mg apoi 90mg x 2 pe zi ANTITROMBINICE
HEPARINĂ HEPARINE CU MASĂ MOLEC. MICĂ (ENOXAPARINĂ) BIVALIRUDINĂ
5000 U IV bolus 0,25 U/kg/oră 1 mg/kg s.c. 2x/zi
precauții – risc ↑ sângerare (se evită dacă se estimează ef. int. chir. de CABG)
zi
TICAGRELOR
apoi 10 mg oral zilnic (5 mg zilnic – dacă pac. are < 60 kg / > 75 ani)
ef. anticoagulant se apreciază cu aPTT la 6h
Re
PRASUGREL
n
CLOPIDOGREL
150-300 mg mestecabilă / solubilă
O
ASPIRINĂ
risc de sângerare
0,75 mg/kg bolus IV
1,75 mg/kg/oră pt 4 ore post PCI FONDAPARINUX
2,5 mg s.c. / zi – până la 8 zile
RIVAROXABAN
2,5-10 mg / zi oral INHIBITORI DE GLICOPROTEINĂ IIB/IIIA nu se mai folosesc la pac. pretratați cu Clopidogrel & Aspirină înainte de interv. coronare percutane
ABCIXIMAB EPTIFIBATIDĂ
TIROFIBAN
indicat dacă se anticipează ef. interv. coronariene în primele 24h
0,25 mg/kg bolus IV apoi 0,125 μg/kg/min – până la 10 μg/min IV pt 12h 180 μg/kg bolus IV apoi 2 μg/kg/min pt 18h
indicată la pac. cu risc ÎNALT trat. med. / în timpul PCI
25 μg/kg 5 min apoi 0,15 μg/kg/min pt 18h ANALGEZICE
DIAMORFINĂ / MORFINĂ
adm. în asociere cu un antiemetic – Metoclopramid 10 mg IV
2,5-5 mg IV REDUCERE CONSUM MIOCARDIC DE OXIGEN
apoi 25-50 mg oral zilnic
CI – astm / IC / hTA / bradiaritmii
5 mg IV repetat până la max. 15 mg apoi 25-50 mg oral x 2 pe zi VASODILATATOARE CORONARE
NITROGLICERINĂ
2-10 mg/oră IV/oral/sublingual
TAS menținută > 90 mmHg
20-40 mg oral
PRAVASTATINĂ
20-40 mg oral
ATORVASTATINĂ
80 mg oral IECA
RAMIPRIL
2,5 – 10 mg oral
LISINOPRIL
5-10 mg oral
se asoc. cu recom. de modif. a dietei
Re
ROSUVASTATINĂ
zi
STABILIZAREA PLĂCII / REMODELĂRII VENTRICULARE STATINE
n
METOPROLOL
5 mg IV repetat după 15 min
O
ATENOLOL
monitorizarea fcț. renale
ANGIOPLASTIE PERCUTANĂ PRIMARĂ (PRIMARY PCI)
met. de reperfuzie preferată ca trat. pt STEMI – în centrele care dispun de lab. de cardiologie intervențională PCI PRIMARĂ cu introd. ghidului metalic distal de ocluzia trombotică – în primele 60 min de la prezentare artera radială trebuie să constituie calea de acces arterială preferată ↓ complicațiile arteriale & poate ameliora supraviețuirea implantare de stenturi farmacologic active preferată față de stenturile metalice simple în timpul PCI primară TER. ANTIAGREGANTĂ PREFERATĂ ASPIRINĂ + BLOCANT DE REC. PLACHETARI AI ADP (PRASUGREL / TICAGRELOR) TRAT. ANTICOAGULANT INTRAPROCEDURAL HEPARINĂ NEFRACȚIONATĂ / ENOXAPARINĂ / BIVALIRUDINĂ
TROMBOLIZĂ SISTEMICĂ
med. trombolitice lizează trombusul coronar ocluziv – prin transf. plasminogenului endogen în plasmină care poate liza cheagul de fibrină cu reluarea fluxului sanguin coronarian tromboliza indicată dacă PCI primară NU poate fi ef. în primele 120 min de la dgn. de STEMI tromboliza ef. în primele 6 ore de la debutul STEMI / IMA cu bloc de ramură stg. poate preveni 30 decese la 1000 pac. tratați // după 12 ore de la debutul STEMI beneficii limitate – beneficiu ↓ pt pac. vârstnici (cel mai probabil prin ↑ riscului de AVC) scopul trat. de reperfuzie adm. bolusului de med. în primele 10 min de la dgn. STEMI (pac. la care NU se obț. reperfuzia – apreciată prin ↓ supradeniv. segm. ST cu > 50% față de cea de referință după 60-90 min de la adm. tromboliticului trebuie îndrumați către PCI de salvare în centru de cardiologie intervențională)
CONTRAINDICAȚII RELATIVE o
AV ischemic – cu 3 luni în urmă
de orice durată
o
trat. anticoagulant oral
o
AV ischemic – cu 3 luni în urmă
o
sarcină în evoluție / I săpt. postpartum
o
boli SNC / neoplazii / malformații vasculare
o
puncții vasculare necompresibile
o
traumă majoră recentă / chir. mare / traumă
o
resuscitare traumatică
craniană – cu 3 săpt. anterior
o
hipertensiune refractară (TAS > 180 mmHg)
o
sângerare GI – în luna precedentă
o
boală hepatică avansată
o
discrazie sanguină hemoragică cunoscută
o
hemoragie internă
o
disecție de aortă
o
demență
zi
O
ACV hemoragic / de cauză neclară – în antec.
o
BYPASS AORTO-CORONARIAN
indicație complicații mecanice IMA (def. septal ventricular prin ruptură acută / insuf. mitrală acută prin ruptură de m. papilar) MORTALITATE PERIOPERATORIE cea mai mare at. când interv. chir. este ef. în primele 72h de la debutul STEMI
COMPLICAȚII – IM INSUFICIENȚĂ CARDIACĂ
Re
n
ABSOLUTE
IC post-STEMI se asoc. cu PROGNOSTIC NEFAVORABIL nec. trat. med. & invaziv agresiv – pt. a ↓ mortalitatea
CLASIFICARE KILIP – util. pt evaluare pac. cu IC post-STEMI KILIP I – fără raluri de stază & fără zgomot de galop ventricular, protodiastolic
KILIP II – raluri de stază < ½ inf. a bazelor pulmonare / zgomot de galop
KILIP III – raluri de stază > 50% din câmpurile pulmonare de la bază spre vârfuri
KILIP IV – șoc cardiogen
IC ușoară poate răspunde la FUROSEMID 40-80 mg în bolus IV & NITROGLICERINĂ în perfuzie IV continuă – dacă TA permite adm. acestora OXIGEN PE MASCĂ poate fi nec. cu monitorizarea continuă prin pulsoximetrie IECA adm. din primele 24-48h dacă TA este normală pac. cu ICA severă inserția unui CATETER SWAN-GANZ în art. pulm. – pt det. presiunii capilare pulm. blocate (ca indicator al pres. telediastolice din VS) MED. INOTROP ⊕ IV (DOBUTAMINĂ / NORADRENALINĂ / DOPAMINĂ) util. în ICA severă în caz de șoc cardiogen REVASCULARIZARE CU / FĂRĂ SUPORT MECANIC CIRCULATOR – poate fi nec.
COMPLICATIONS
RUPTURĂ MIOCARDICĂ & FORMARE DE ANEVRISME
ruptura per. liber VS complicație mecanică PRECOCE – cel mai frecvent fatală pac. dezvoltă COLAPS HEMODINAMIC & apoi STOP CARDIAC – prin disociație electromecanică în f. subacută PERICARDIOCENTEZA + TRAT. CHIR. PRECOCE AL RUPTURII – salvatoare de viață anevrism ventricular în reg. infarctizată complicație TARDIVĂ – nec. reparare chir.
poate apărea la 1-2% din pac. cu STEMI & poate fi asoc. cu fibrinoliză tardivă / ineficace MORTALITATE ↑↑ la 12 luni se poate ajunge la 92% - în lipsa interv. chir. pt corecție INSERȚIE BALON DE CONTRA-PULSAȚIE AORTICĂ & ANGIOGRAFIE CORONARĂ dgn. complet înainte de interv. chir.
O
INSUFICIENȚĂ MITRALĂ insuf. mitrală severă poate apărea precoce în evoluția STEMI 3 mecanisme care pot fi responsabile & ETE este nec. pt a stabili cu exactitate etiologia 1. disfuncție severă & dilatare VS – cauzează dilat. inel valvular mitral + regurgitație consecutivă 2. IM inferior – cauzează disfuncția m. papilar & poate răsp. la revascularizație prin interv. coronariană percutană
zi
n
DEFECT SEPTAL VENTRICULAR
ARITMII CARDIACE
Re
3. IM cu ruptură de m. papilar + instalare bruscă EPA sever & șoc cardiogen (ter. cu balon de contra-pulsație aortică + coronarografia de urgență + corecția chir. precoce – pot ameliora supraviețuirea)
TAHICARDIE VENTRICULARĂ + FIBRILAȚIE VENTRICULARĂ FRECVENT întâlnite în STEMI, mai ales ca fen. de reperfuzie – pot induce stop cardio-respirator & nec. defibrilare electrică de urgență tahicardie ventriculară – Betablocante IV / Amiodaronă 900-1200 mg/24 ore (* dacă pac. este hipotensiv – se ef. cardioversia cu șoc electric extern sincron & K seric > 4,5 mmol/l)
tahicardia + fibrilația ventriculară incesantă / recurentă – pot răsp. la adm. de Mg IV 8 mmol/l în 15 min IV
FiA nec. control FC cu Betablocante / Digoxin (cardioversia la ritm sinusal poate fi ef., dar recurența aritmiei este frecventă) BRADIARITMII tratate cu Atropină 0,5 mg IV – repetată de 2-6 ori în 4 ore (cardiostimulare temporară transcutană / transvenoasă – nec. la pac. cu BAV simptomatice)
TULBURĂRI DE CONDUCERE
frecvent post-IM BAV la pac. cu IMA (mai ales cele inferioare – art. coronară dreaptă vascularizează nodurile sino-atrial + AV) în cazul în care tulb. de conducere det. tulb. hemodinamice adm. de Atropină / cardiostimulare temporară pot fi nec. (cardiostim. permanentă poate fi nec. dacă blocul AV persistă > 2 săpt. de post-IMA)
PERICARDITĂ POST-INFARCT & SDR. DRESSLER MODIFICARE STIL DE VIAȚĂ DUPĂ SCA
recom. de dietă control aport caloric în obezitate + ↑ consum fructe & legume + ↓ grăsimi saturate și trans & consum de sare la pac. hipertensivi consum de alcool menținut în limite normale (< 14 măsuri pe săpt. pt bărbați & femei) cu evitare consum acut excesiv pac. activi fizic cel puțin 30 min de ef. fizic aerob de intensitate moderată de 5x pe săpt. fumat oprit complet (plasturi de nicotină + buprenorfină pot fi util.) greutate corporală menținută pt IMC < 25 kg/m2 TAS < 140 mmHg pac. diabetici tratați pt a-și menține HbA1c < 7%
TRATAMENT MEDICAMENTOS & EVALUARE – DUPĂ SCA
n
ASPIRINĂ 75 mg zilnic
BLOCANT REC. ADP
BETABLOCANT ORAL – pt menținere FC < 60 bpm
INHIBITOR DE POMPĂ DE PROTONI (IPP) – la pac. cu risc ↑↑ de hemor. dig. superioară sub trat. anti-plachetar dual
IECA / SARTAN – în special la cei cu FEVS < 40%
STATINĂ CU POTENȚĂ ÎNALTĂ – cu țintă pt LDL-colesterol < 1,8 mmol/l
ANTAGONIST DE ALDOSTERON – dacă există semne de IC & FEVS < 40% + creatinină serică < 221 μmol/l la bărbați / < 177 μmol/l la femei + potasemie < 5 mEq/l
la pac. cu FiA permanentă – care sunt tratați prin stentare – trebuie eval. pt riscul hemoragic folosind scorul HAS-BLED
O
zi
post-IMA – pac. trebuie tratați cu urm. med. (în lipsa CI)
Re
scor HAS-BLED = 0-2 pac. pot primi TERAPIE TRIPLĂ pt 6 luni (ASPIRINĂ + CLOPIDOGREL + ANTI-VITAMINE K) & apoi TERAPIE DUBLĂ (ASPIRINĂ / CLOPIDROGREL + ANTI-VITAMINE K / DOAC)
scor HAS-BLED > 2 pac. primesc TERAPIE TRIPLĂ pt 1 lună (ASPIRINĂ + CLOPIDOGREL + ANTI-VITAMINE K) & apoi TERAPIE DUBLĂ (ASPIRINĂ / CLOPIDROGREL + ANTI-VITAMINE K / DOAC) pt încă 11 luni
VALVĂ AORTICĂ STENOZĂ AORTICĂ
BOALĂ CRONICĂ PROGRESIVĂ limitează golirea VS în aortă - duce la simpt. ca DURERE TORACICĂ + DISPNEE + SINCOPĂ + PRESINCOPĂ + FATIGABILITATE
CAUZE
STENOZĂ VALVULARĂ AORTICĂ stenoză pe valvă aortică tricuspidă calcificată stenoză pe o valvă bicuspidă congenital stenoză aortică reumatismală
o
CEA MAI FRECVENTĂ CAUZĂ DE STENOZĂ AORTICĂ
o
apare cu precădere la vârstnici
o
se dezv. ca un PROCES INFLAMATOR – implicare macrofage & limfocite T, inițial cu îngroșare subendotelială + fibroză adiacentă lez. conțin LIPOPROTEINE ce suferă un proc. de calcificare care ↑ rigiditatea cuspelor & ↓ deschiderea sistolică a valvei (poate af. atât valvele bicuspide & tricuspide)
o
FR vârstă avansată + sex masculin + lipoproteină & LDL colesterol ↑ + HTA + DZ + fumat
BICUSPIDIE AORTICĂ (BA) o
CEA MAI FRECVENTĂ ANOMALIE CONGENITALĂ af. 1-2% din nou-născuți & la ≈ 9% din cazuri are TRANSMITERE FAMILIALĂ
o
asoc. cu coarctație de aortă + dilatare rădăcină aortă + (UNEORI) disecție de aortă – pac. au indicație de eval. ecocardiografică periodică
REUMATISM ARTICULAR ACUT (RAA) o
poate duce la fuziune + îngroșare + calcificare progresivă valvă aortică
o
af. valvei aortice 30-40% din pac. cu boală cardiacă reumatismală & se asociază cu af. valvei mitrale
ALTE CAUZE BCR boală Paget expunere la radiații în antecedente
zi
LES *** stenoza valvulară aortică trebuie dif. de alte cauze de obstrucție la golirea VS
STENOZĂ AORTICĂ SUBVALVULARĂ boală congenitală – prez. diafragm / pintene fibros imediat sub valva aortică
Re
OBSTRUCȚIE SUPRAVALVULARĂ diafragm fibros congenital situat deasupra valvei aortice – frecvent asoc. cu dif. de învățare + hiperCa (sdr. Williams)
n
BOALĂ AORTICĂ CU VALVE CALCIFICATE (BAVC)
O
CARDIOMIOPATIE HIPERTROFICĂ hipertrofie septală ce obstrucționează tractul de ejecție al VS
FIZIOPATOLOGIE
obstrucție la golirea VS pres. intraventriculare ↑ + HVS compensatorie – ca urmare apare ISCHEMIE MIOCARDICĂ RELATIVĂ având drept consecință angină + aritmii + fen. de insuf. ventriculară stg. (* semnificația funcțională a obstrucției este mai mare la efort !) în mod normal efortul det. ↑ de câteva ori a DC – at când orif. valvular aortic este sever îngustat ↑ DC este limitată // consecință - ↓ TA + ↑ grad de ischemie în ter. coronarian + insuf. ventriculară stg. + ↑ risc dezvoltare aritmii funcție sistolică ventriculară stg. prezervată la pac. cu stenoză aortică
TABLOU CLINIC SIMPTOME
apar în mom. în care stenoza aortică devine moderat-severă (când orif. valvei aortice ↓ la 1/3 din dim. sale normale) sincopă indusă de efort + angină + dispnee din mom. ap. simpt. PROGNOSTIC REZERVAT – decesul survine în medie la 2-3 ani din acest mom, în abs. corecției valvulopatiei SEMNE & CARACTERISTICI STENOZĂ AORTICĂ
REGURGITARE AORTICĂ
PULS
ritm sinusal + amplitudine mică + creștere lentă + aspect de platou
ritm sinusal + volum ↑ + colaps rapid
FOCAR AORTIC
freamăt sistolic presiune puls ↑
TA ȘOC APEXIAN
nedeplasat + susținut + amplu
ZGOMOTE
clic de elecție + A2 & S4 diminuate (posibil - clic ejecțional / S2 diminuat – când valva aortică devine imobilă / S4 intens dat. unei contracții atriale viguroase – audibil doar în prez. stenozei mitrale)
n
O
zi
INVESTIGAȚII
sistolic de ejecție de tip crescendo – descrescendo & aspru & tonalitate joasă & iradiere pe carotide
tonalitate înaltă + protodiastolic + PSS suflu sistolic de ejecție – la baza cordului & cu iradiere pe carotide (flux ↑) uruitură mezodiastolică la apex (suflu Austin-Flint) – nu se vizualizează
Re
SUFLU
deplasat + difuz + puternic
RX TORACIC cord cu dim. relativ ↓ + aortă ascendentă proeminentă & dilatată – dat. fluxului sanguin turbulent în aorta ascendentă care prod. DILATARE POSTSTENOTICĂ // se pot evid. calcificări ale valvei aortice (* indicele cardiotoracic ↑ odată cu apariția IC !) ECG HVS + anomalie atrială stg. – aspectul de tip FORȚARE de VS (subdenivelare ST & inversare unde T în deriv. care privesc VS – DI + aVL + V5 + V6) det de supra solicitarea de presiune – FRECVENT în stenoza aortică severă !!! // ritm cardiac în general sinusal – pot apărea aritmii ventriculare
ECOCARDIOGRAFIE cuspe aortice îngroșate + calcificate + imobile & HVS – utilă pt eval. severității stenozei aortice (*ETE rareori indicată) EVALUARE ECOGRAFICĂ – SEVERITATE STENOZĂ AORTICĂ NORMAL UȘOARĂ MODERATĂ SEVERĂ
PARAMETRU
1,7 – 2,9
3–4
>4
GRADIENT MAXIM (mmHg)
< 36
36 – 64
> 64
GRADIENT MEDIU (mmHg)
< 25
25 – 40
> 40
1,5 – 2
1 – 1,4
2
CATETERISM CARDIAC rareori indicat având în vedere că tehnicile de imagistică noninvazivă (ecocardiografie & IRM) oferă toate inf. nec. – evaluarea prin coronarografie recom. preoperator !!! IRM & CT CARDIAC indicate pt eval. aortă toracică în vederea det. unor posibile anevrisme / disecții / coarctații de aortă – rareori nec. TRATAMENT * la pac. cu stenoză aortică prez. simpt. = bun indicator al severității
toți pac. SIMPTOMATICI + pac. cu bicuspidie aortică & aortă ascendentă > 50 mm / ↑ diam. aortă de peste 5 mm/an ÎNLOCUIRE VALVULARĂ AORTICĂ pac. asimptomatici MONITORIZARE PERIODICĂ PT DECELERARE SIMPTOME + URMĂRIRE ECOCARDIOGRAFICĂ interv. chir. la pac. cu stenoză aortică severă în anumite condiții ap. simptome / ↓ TA la t. de efort FEVS < 50%
-
pres. sistolică în art. pulmonară > 60 mmHg
-
↑ velocitate maximă cu > 0,3 m/s/an
PROFILAXIE ANTIBIOTICĂ ENDOCARDITĂ INF. stenoză aortică la copii & adolescenți VALVULOTOMIE (ef. de chirurg – cu viz. directă a valvei / dilatare cu balon prin ghidaj radiologic) – cât timp valva nu este sever modif. / calcificată (* sol. temporară de rez. a obstrucției !) VALVULOPLASTIE procedură rez. pt pac. la care nu se poate interveni chir. / punte pt interv. chir. (în cond. ameliorării fcț. sistolice ventriculare) ÎNLOCUIRE VALVULARĂ PERCUTANĂ pt pac. la care nu se poate intervi chir. – implantare transcateter a valvei aortice util. o valvă expandabilă pe balon 86 % succes MORTALITATE periprocedurală 2% & la 30 de zile 12% rez. bune pe t. lung – alternativă a interv. chir. clasice
zi
velocitate maximă transaortică > 5,5 m/s
Re
-
O
care asoc. stenoză aortică moderată/severă
n
pac. cu indicație de IBCG / interv. chir. pt aortă ascendentă / altă valvulopatie
REGURGITARE AORTICĂ
poate apărea boli care af. valva aortică (endocardită inf.) / boli care af. rădăcina aortei (sdr. Marfan)
CAUZE & ASOCIERI REGURGITARE AORTICĂ ACUTĂ
RAA Endocardită inf. Disecție de aortă Anevrism de sinus Valsalva rupt Proteză valvulară disfuncțională
RED AP
REGURGITARE AORTICĂ CRONICĂ
Sifilis Afectare reumatismală Endocardită de valvă aortică Sdr. Marfan Artrite reactivă / spondilită ankilopoietică / reumatoidă HTA severă Bicuspidie aortică Osteogenesis imperfecta
SAESA HBO
n
TABLOU CLINIC SIMPTOME
multiple se pot datora circ. hiperdinamice / refluxului de sânge în VS / dilatării sec. a acestuia PULS amplu + săltăreț + rapid depresibil SEMNE RARE CE POT INDICA O CIRC. HIPERDINAMICĂ o SEMN QUINCKE pulsații ale capilarelor la nivelul patului unghial
zi
SEMNE (VEZI TABEL STENOZĂ AORTICĂ – SEMNE & CARACTERISTICI !!!)
O
simptomele semnificative apar MAI TÂRZIU se dezv. odată cu apariția insuf. ventriculare stg. angină pectorală / dispnee – prez. în dif. grade, în fcț. de severitatea dilatării & disfuncției VS aritmii – relativ RARE
Re
o
SEMN DE MUSSET mișcarea capului cu fiecare bătaie cardiacă
o
SEMN DUROZIEZ suflu continuu de tip DU-TE VINO la auscultația art. femurale – când acestea sunt comprimate distal (* semn de regurgitare aortică severă !!!)
o
ARTERE FEMURALE ÎN “FOC DE ARMĂ” zgomot intens apărut la fiecare bătaie cardiacă – la auscultația art. femurale
ȘOC APEXIAN hiperdinamic + deplasat inferior & lateral AUSCULTAȚIE CARDIACĂ suflu proto-diastolic de intensitate înaltă – cel mai bine audibil la niv. marginii sternale stg. în spațiul IV ic cu pac. în apnee postexpiratorie & aplecat în față // suflu sistolic ejecțional – dat. supraîncărcării de volum (*jetul regurgitant poate împiedica deschiderea valvei mitrale ant. apariție suflu mezodiastolic – uruitură AustinFlint)
INVESTIGAȚII RX TORACIC dilatare VS + (EVENTUAL) dilatare aortă ascendentă // per. aortă ascendentă poate fi calcificat – în sifilis // valva aortică calcificată – în regurgitare aortică prin af. valvulară ELECTROCARDIOGRAMĂ HVS dat. supraîncărcării de vol. a VS – unde R înalte + unde T ⊖ adânci în deriv. precordiale stg. + unde S adânci în deriv. precordiale drepte (* în cele mai multe cazuri pac. se mențin în ritm sinusal) CATETERISM CARDIAC indicat pac. care nec. interv. valvulară // angiografia CT poate fi o alternativă la pac. tineri IRM & CT CARDIAC eval. aortă toracică în cazurile ce asociază dilatare / disecție aortică (* IRM poate fi util. pt a cuantifica vol. regurgitant) TRATAMENT
TRAT. CAUZĂ CARE STĂ LA BAZA REGURGITĂRII AORTICE (ex – endocardită inf.) pac. cu regurgitare aortică acută AG. VASODILATATORI & INOTROP ⊕ IECA utile la pac. cu disfuncție ventric. stg. BETABLOCANTE pot încetini dilatarea aortei la pac. cu sdr. Marfan deoarece simpt. nu se dezvoltă până în mom. apariției insuf. ventriculare stg. & deoarece miocardul nu se reface complet după interv. chir. ÎNLOCUIRE VALVĂ AORTICĂ – înainte ap. simpt. specifice indicații chir. aortică regurgitare aortică severă acută
pac. asimptomatici cu FEVS > 50% în prez. dilatării VS (diam. telediastolic > 70 mm / telesistolic > 50 mm) pac. ce necesită revascularizare miocardică chir. prin bypass aorto-coronarian / chir. aortei ascendente / alte valve cardiace
* profilaxie antibiotică endocardită inf NU este recomandată !!!
zi
pt corecție chir. proteze mecanice & valve biologice (de preferat la vârstnici + cazurile în care trebuie evitate anticoagulantele - CI la copii & adulți tineri – din cauza calcificării & degenerării rapide)
Re
O
pac. asimpatomatici cu FEVS ≤ 50%
n
regurgitare aortică severă cronică – pac. simptomatici (dispnee / clasa NYHA II-IV / angină)
VALVĂ MITRALĂ
APARAT VALVULAR MITRAL 1. INEL FIBROS 2. 2 CUSPE – ANTERIOARĂ + POSTERIOARĂ 3. CORDAJE TENDINOASE 4. MUȘCHI PAPILARI
STENOZĂ MITRALĂ
n
CAUZĂ FRECVENTĂ boală cardiacă reumatismală – consecință RAA & etiologie Streptococ β-hemolitic de grup A FRECVENȚĂ ↑ FEMEI !!! inflamația det. fuziune comisiuni + ↓ arie orificiu valvular mitral + asp. caract. DESCHIDERE ÎN DOM – viz. la exam. eco afecț. evoluează pe dur. mai multor ani ÎNGROȘARE VALVE + FUZIONARE CUPSE + APARIȚIE DEPOZITE DE CA – CU IMOBILIZARE PROGRESIVĂ CUSPE & STENOZĂ ORIFICIU VALVULAR
ETIOLOGIE
FIZIOPATOLOGIE
zi
stenoză mitrală congenitală sdr. Lutembacher (asoc. stenoză mitrală dobândită cu def. septal atrial) calcificare inel mitral (RAR poate det. stenoză mitrală prin calcificare extensivă – mai frecv. la vârstnici & pac. cu BR avansată) tumori carcinoide cu metastazare pulm. / carcinoid primar bronșic
orif. valvular mitral arie de 4-6 cm2 – STENOZĂ MITRALĂ SEVERĂ = REDUCERE AC. SUB 1 cm2 menținere DC adecvat ↑ pres. AS + hipertrofie & dilatare AS – secundar va ↑ pres. din v. pulm. + art. pulm. + AD ↑ pres. capilar pulmonar EPA – mai ales odată cu instalarea FiA cu alură ventriculară rapidă prin pierdere contracție AS (ac. lucru este parțial prevenit prin îngroșare per. capilare pulm. + vasoconstricție arteriolară pulm. (HTP reactivă)) HTP HIPERTROFIERE + DILATARE + DISFUNCȚIE VD + REGURGITARE TRICUSPIDIANĂ SEC.
Re
O
TABLOU CLINIC SIMPTOME
de obicei pac. se mențin ASIMPTOMATICI până când aria orif. valvular mitral devine MODERAT STENOTICĂ (< 2 cm2 ) – la câteva decenii de la primul ep. de reumatism artic. acut dispnee importantă – det. de ↑ pres. AS duce la ap. congestie pulmonară + edem interstițial tuse productivă – spumoasă & cu striuri sanguinolente până la hemoptizie francă slăbiciune + fatigabilitate + edeme membre inf. & abdomen (dat. IC drepte det. de HTP) fibrilație atrială (FiA) – palpitații dat. remodelării AS – poate det. embolii sistemice (cel mai frecv. cerebrale) provocând sechele neurologice / pot af. alte terit. vasculare SEMNE & CARACTERISTICI REGURGITARE MITRALĂ
STENOZĂ MITRALĂ facies mitral (flash malar) pete roșiatice / cianotice la niv. pomeților bilat.
FACIES PULS
ritm sinusal / FiA
inițial – puls cu amplitudine ↓ regulat (faze incipiente) / FiA (b. avansată)
VENE JUGULARE
odată cu IC dreaptă v. turgescente (jugulogramă – undă A proeminentă (rez. HTP / stenoză tricuspidiană))
VD
puternic + susținut
ȘOC APEXIAN
puternic + deplasat + freamăt sistolic
localizat
ZGOMOTE
S1 + S3 – diminuate
S1 + P2 – intense (HTP) + clacment de deschidere
SUFLU
holosistolic (Graham – Steell)
uruitură mezodiastolică la apex
ECG
în prez. ritmului sinusal UNDĂ P BIFIDĂ – dat. activării întârziate AS FiA – frecvent întâlnită pe măs. ce boala evoluează semne de HVD (dev. axială dreaptă + undă R înaltă în deriv. V1)
ECOGRAFIE CARDIACĂ ETT
evaluează dim. & îngroșare & grad calcificare AS + mobilitate cuspe mitrale + grad fuziune comisurală
O
dilatare AS + contur rectiliniu margine stg. siluetă cardiacă + dublu contur arc inf. drept stadii avansate ale bolii VALVĂ MITRALĂ CALCIFIATĂ pe RX cu penetranță ↑ / profil pac. cu af. valvulară severă semne de congestie pulm. + dilatare art. pulm. principale
zi
Re
RX TORACIC
n
INVESTIGAȚII
severitate stenoză mitrală exam. eco bidimensională – măs. arie anatomică orificiu valvular mitral util. METODĂ PLANIMETRICĂ exam. Doppler continuu calculare arie valvulară mitrală prin măs. timp de înjumătățire presiune (int. de timp nec. reducere la jum. gradient transmitral maxim inițial) & calculare gradient presional transvalvular mediu // estimare presiune din art. pulm. pe baza velocității maxime a anvelopei jetului de regurgitare tricuspidiană EVALUARE ECOGRAFICĂ – SEVERITATE STENOZĂ MITRALĂ NORMAL UȘOARĂ MODERATĂ SEVERĂ
PARAMETRU TIMP DE ÎNJUMĂTĂȚIRE PRESIUNE (PHT) (ms)
40 – 70
GRADIENT MEDIU (mmHg) 2
ARIE VALVULARĂ (cm )
4–6
71 – 139
140 – 219
> 219
10
1,5 – 2
1 – 1,5
35 mm = HVS !!!) --- HVS apare la 50% dintre pac. cu regurgitare mitrală ! & de asemenea se poate evid. FiA
zi
RX TORACIC dilatare AS + VS & ↑ indice cardiotoracic ± calcificări valvulare
n
INVESTIGAȚII
TRATAMENT
regurgitare mitrală ușoară & moderată CONSERVATOR – URMĂRIRE ECOCARDIOGRAFICĂ PERIODICĂ recomandări INTERVENȚIE CHIRURGICALĂ pac. cu regurgitare mitrală severă simptomatică – cu FEVS > 30% & diam. telediastolic VS < 55 mm pac. asimptomatici cu disfuncție ventric. stg. – diam. telediastolic > 45 mm ± FEVS < 60% pac. asimptomatici cu regurgitare mitrală severă – cu fcț. ventric. stg. prezervată + FiA ± HTP
* avantaje interv. chir. cu atât diminuate cu cât boala este mai avansată !!!
când pac. nu sunt eligibili pt interv. chir. / aceasta urmează să fie ef. în regim programat DIURETICE + IECA + ANTICOAGULANTE (ÎN ANUMITE CAZURI) REPARARE VALVULARĂ PERCUTANĂ pac. la care NU se poate ef. interv. chir.
PROLAPS DE VALVĂ MITRALĂ / BOALĂ BARLOW
zi
O
n
CUSPE MITRALE CU Ț. VALVULAR ÎN EXCES / DILATARE INEL MITRAL / CORDAJE ALUNGITE / CONTRACȚIE DEZORDONATĂ M. PAPILARI HISTOLOGIC degenerescență mixomatoasă cuspe mitrale FRECVENȚĂ ↑ FEMEI TINERE poate avea TRANSMITERE FAMILIALĂ ASOCIERE CU BOLI DE Ț. CONJUNCTIV (sdr. Marfan / sdr. Ehlers – Danlos / pseudoxanthoma elasticum)
Re
VALVĂ PULMONARĂ STENOZĂ PULMONARĂ
LEZIUNE CONGENITALĂ poate apărea mai rar în cadrul bolii reumatismale / sdr. carcinoid STENOZĂ PULMONARĂ CONGENITALĂ asoc. cu tetralogie Fallot / sdr. Noonan / rubeolă congenitală
1. STENOZĂ PULMONARĂ VALVULARĂ 2. STENOZĂ PULMONARĂ SUBVALVULARĂ 3. STENOZĂ PULMONARĂ SUPRAVALVULARĂ
TABLOU CLINIC
obstrucție la ejecția VD HVD – det. dilatare AD OBSTRUCȚIE PULMONARĂ SEVERĂ INCOMPATIBILĂ CU VIAȚA
SIMPTOME
grade mai mici de obstrucție fatigabilitate + sincopă + simptome IC dreaptă stenoză pulm. ușoară poate fi ASIMPTOMATICĂ SEMNE & CARACTERISTICI REGURGITARE PULMONARĂ
ASPECT GENERAL
pac. tânăr – congenital
jugulare turgescente
PULS
ritm sinusal
ritm sinusal
VD
pulsație hiperdinamică (palpabilă la niv. parasternal stg.)
impuls hiperdinamic (palpabil la niv. parasternal stg.)
O
SUFLU
clic ejecțional + S2 dedublat + componentă P2 diminuată P2 întărit – în prez. HTP (undă venoasă jugulară a proeminentă – st. moderată / severă) suflu ejecțional – în al doilea SICS
suflu protodiastolic în SICS 2-4 accentuat în inspir (Graham Steel I)
zi
ZGOMOTE
n
STENOZĂ PULMONARĂ
RX TORACIC art. pulm. proeminentă – dat. dilatării post-stenotice
Re
INVESTIGAȚII
ECG HVD + dilatare AD (* uneori traseul ECG nu prez. modif. chiar și în cazul unei stenoze pulmonare severe) ECOCARDIOGRAFIE INVESTIGAȚIE DE PRIMĂ ALEGERE TRATAMENT VALVULOTOMIE PULMONARĂ – CU BALON / CHIRURGICALĂ
REGURGITARE PULMONARĂ
CEA MAI FRECVENTĂ LEZIUNE dobândită rez. din dilatare inel valvă pulmonară det. de HTP (suflu Graham Steel I) poate apărea în urma corecției chir. a tetralogiei Fallot SUFLU DIASTOLIC DESCRESCENDO – începe imediat după componenta pulm. a celui de-al doilea zgomot cardiac (* dificil de diferențiat de suflul regurgitării aortice) NU DET. DE OBICEI SIMPTOME
Re
zi
O
n
TRATAMENT rareori necesar
VALVĂ TRICUSPIDĂ STENOZĂ TRICUSPIDIANĂ
LEZIUNE MAI PUȚIN ÎNTÂLNITĂ FRECVENȚĂ ↑ femei APARE DE OBICEI ÎN AFECTARE CARDIACĂ REUMATISMALĂ de obicei asociată cu valvulopatii mitrale ± aortice // poate fi obs. și în sdr. carcinoid
FIZIOPATOLOGIE
stenoză valvă tricuspidă ↓ DC – readus la normal odată cu ↑ pres. în AD CONGESTIE VENOASĂ SISTEMICĂ REZULTATĂ responsabilă de ap. HEPATOMEGALIE + ASCITĂ + EDEME DECLIVE
TABLOU CLINIC SIMPTOME
afectare reumatismală și la niv. valvelor cordului stg. principala cauză de ap. a simpt. dureri abdominale – prin hepatomegalie distensie abdominală – prin ascită edeme periferice SEMNE & CARACTERISTICI REGURGITARE TRICUSPIDIANĂ
ASPECT GENERAL
ascită + edeme periferice
undă venoasă jugulară cv
PULS
ritm sinusal / FiA
ritm sinusal / FiA
ZGOMOTE CARDIACE
clacment de deschidere
impuls VD
O
suflu mezodiastolic rugos suflu holosistolic șuierător (la niv. marginii sternale stg. accentuate în inspir) (la niv. marginii sternale stg. accentuate în inspir)
zi
SUFLURI
n
STENOZĂ TRICUSPIDIANĂ
INVESTIGAȚII RX TORACIC AD dilatat ECG dilatare AD – unde P înalte (>3 mm) în deriv. II
Re
* în cazuri rare în care pac. rămâne în ritm sinusal poate fi prez. undă jugulară a proeminentă – ac. pulsație presistolică poate fi resimtiță la niv. ficatului
ECOCARDIOGRAFIE valvă tricuspidă îngroșată – mobilitate ↓ // modif. nu sunt atât de evidente ca în cazul unei valve mitrale anormale
TRATAMENT
DIURETICE + RESTRICȚIE APORT SARE PLASTIE VALVULARĂ TRICUSPIDIANĂ doar uneori posibilă ! – de obicei ac. pac. necesită & înloc. altor valve cardiace (stenoza tricuspidiană este rareori izolată !)
REGURGITARE TRICUSPIDIANĂ REGURGITARE TRICUSPIDIANĂ FUNCȚIONALĂ det. de dilatare cord drept (ex – în cord pulmonar cronic IM / HTP) REGURGITARE TRICUSPIDIANĂ ORGANICĂ poate apărea în cadrul bolilor reumatismale / endoc. inf. / sdr. carcinoid / b. Ebstein / alte anomalii congenitale ale valvelor AV TABLOU CLINIC regurgitare valvulară det. apariție pres. atrială & venoasă sistemică înaltă SIMPTOME ale IC dreaptă SEMNE (VEZI TABEL STENOZĂ TRICUSPIDIANĂ – SEMNE & CARACTERISTICI !!!) ECOCARDIOGRAFIE dilatare VD + îngroșare valvă tricuspidă TRATAMENT
zi
O
n
regurgitare tricuspidiană funcțională dispare în urma TRAT. MEDICAMENTOS regurgitare tricuspidiană organică severă reparare chir. valvă tricuspidă – ANULOPLASTIE / PLICATURA INELULUI (*foarte rar poate fi nec. înlocuirea valvei tricuspide !) la consumatorii de droguri IV & endoc. inf. a valvei tricuspide ÎNDEPĂRTAREA CHIRURGICALĂ A VALVEI pt eradicarea inf. – interv. bine tolerată pe t. lung PROTEZARE VALVULARĂ – uneori
Re
PROTEZE VALVULARE 1. MECANICE o
se bazează pe OCLUDERE ARTIFICIALĂ
bilă – cușcă (Starr – Edwards)
monodisc (Bjorg – Shiley)
bidisc (St. Jude)
2. TISULARE (BIOLOGICE) o
derivate din surse umane – HOMOGRAFT
o
derivate din surse porcine & bovine – XENOGRAFT
* înlocuirea unei valve cu una nativă a aceluiași pac (valvă pulm. în locul celei aortice) AUTOGRAFT
alcătuite din 2 componente de bază ORIFICIU – permite curgerea sângelui MECANISM DE ÎNCHIDERE – DESCHIDERE = OCLUDER – pt reglare flux
O
valve mecanice mai durabile & nec. anticoagulare toată viața // zgomote cardiace – în general puternice & se pot auzi la deschidere + închidere valve biologice DEGENEREAZĂ după 10 ani & nec. anticoagulare doar pt. o per. limitată postoperator – timp în care liniile de sutură se ENDOTELIAZĂ (recom. trat. anticoag. 3 luni cu INR țintă de 2,5 – dar unele centre recom. doar doze mici de ASPIRINĂ 75-100 mg zilnic) + întrerupere trat. ulterior dacă nu persistă alt FR pt tromboembolism // zgomote cardiace – comparabile cu cele ale unei valve native INR ȚINTĂ det. de tipul prot. valvulare + poziție + asoc. FR suplimentari pt tromboembolism (valvulopatie mitrală / tricuspidiană / pulm. // tromboembolism în antec. // FiA // diam. AS > 50 mm // stenoză mitrală // FEVS < 35% // status hipercoagulant) VALVE SLAB TROMBOGENE INR 2,5 fără FR adiționali & 3 în prez. FR adiționali pt tromboembolism VALVE MODERAT TROMBOGENE INR 3 fără FR adiționali & 3,5 în prez FR adiționali pt tromboembolism
COMPLICAȚII
Re
VALVE ÎNALT TROMBOGENE INR 3,5 fără FR adiționali & 4 în prez FR adiționali pt tromboembolism
zi
n
VALVE – MECANICE VS BIOLOGICE
proteze valvulare risc de infecție – endoc. pe proteză valvulară este asoc. cu morbiditate & mortalitate semnificative & prevenția ac. reprez. PIATRA DE TEMELIE a managementului ac. pac. // profilaxie antib. indicată fcț. mec. de închidere-deschidere poate fi întreruptă de vegetații / tromboză / calcificări – rez. stenoză / regurgitare REGURGITARE PARAPROTETICĂ – proteza se poate detașa de inelul valvei
ÎNTRERUPERE TRAT. ANTICOAGULANT
pt int. chir. minore + extracții dentare + endoscopie dgn. anticoag. nu trebuie întreruptă deși INR trebuie redus la 2 // puncția arterială este sigură la INR < 2 // cateterismul prin abord radial poate fi ef. la niveluri mai mari de INR pt int. chir. majore anticoag. trebuie întreruptă cu 5 zile înaintea procedurii – trat. cu heparină nefracționată IV / heparină cu greut. molec. mică adm. subcutan trebuie inițiat când INR < 2
SARCINĂ & PROTEZE VALVULARE
tipuri de proteze valvulare util. la femei aflate la vârstă fertilă VALVE BIOLOGICE de preferat în timpul sarcinii deoarece sunt mai puțin trombogene & nu nec. anticoagulare // degradarea valvei la femei aflate la vârstă fertilă este de 50% la 10 ani & 90% la 5 ani – femeile cu o valvă biologică pot necesita reintervenție chir.
VALVE MECANICE durabilitate excelentă // sunt trombogene & nec. anticoagulante cu WARFARINĂ pe toată dur. vieții // sarcina prez. un risc hipercoagulant dat. ↑ fibrinogen + fact. VII & VIII & X + niv. ↓ activ. proteină S + HTA + stază venoasă
sarcina la femeile cu prot. valvulară mecanică asoc. cu ↑ mortalitate maternă (1-4%) din cauza riscului de tromboză valvulară – anticoag. este complexă WARFARINĂ traversează bariera placentară asoc. cu un risc de 5-12% embriopatie în trim. I & are ef. anticoagulant la făt – poate duce la hemor. intracraniană fetală spontană HEPARINĂ NEFRACȚIONATĂ / HEPARINĂ CU GREUTATE MOLEC. MICĂ pot reprez. opț. terapeutice în cazurile de mai sus deoarece NU traversează placenta & NU cauzează embriopatii fetale
Re
zi
O
n
* heparina nefracționată poate să nu ofere anticoag. terapeutică consecventă în timpul sarcinii & nu există incidență ↑ (25%) a trombozei valvulare // hep. cu greutate molec. mică oferă un ef. anticoagulant mai consistent at. când este admin. de 2x pe zi cu ajustare doză pt a menține nivel anti-Xa de 0,8 – 1,2 U/ml la 4 ore după adm. !!!
ENDOCARDITĂ INFECȚIOASĂ ENDOCARDITĂ INFECȚIOASĂ = INF. ENDOVASCULARĂ A STRUCTURILOR CV – INCLUSIV A VALVELOR CARDIACE & ENDOCARD ATRIAL + VENTRICULAR & VASE INTRATORACICE MARI & CORPI STRĂINI INTRACARDIACI (PROTEZE VALVULARE + SONDE DE STIMULATOR CARDIAC + ȘUNTURI CHIRURGICALE)
fără tratament MORTALITATE APROPIATĂ DE 100% chiar și cu trat. mortalitate & morbiditate ↑↑↑
ETIOLOGIE ENDOCARDITĂ – CONSECINȚĂ A 2 FACTORI prezență microorganism în torent circular anomalii endoteliu cardiac – favorizează aderența & multiplicarea microorganismului
bacteriemie fact. dependenți de pac. (igienă dentară deficitară / consum droguri IV / inf. de părți moi) asoc. unor proceduri dgn. / terapeutice (trat. stomatologice / cateterizare endovasc. / chir. cardiacă / cardiostimulare permanentă) lezare endocard favorizează dep. PLACHETE + FIBRINĂ – permite aderența & multiplicarea microorg., ducând la FORMARE DE VEGETAȚII INFECTATE afectare valvulară FLUXURI TURBULENTE jeturile de sânge anormale din def. septale / persistență de canal arterial lez. endocard
* CELE MAI FRECVENT AFECTATE DE ENDOCARDITĂ VALVA AORTICĂ & MITRALĂ (exc. consumatori de droguri IV – lez. cordului drept sunt mai frecvente) !!! MICROORGANISME
afecțiuni / interv. stomatologice
o
streptococi viridans £ hemolitici (mutans / oralis / millieri)
n
o
ENDOCARDITĂ PE VALVĂ NATIVĂ & PROTEZĂ VALVULARĂ o
PRECOCE (prognostic rezervat) în primele 60 z. postoperator – dob. operator / precoce post-op. în unit. de ter. intensivă (aureus, epidermidis) * prognostic rez. MRSA !
o
TARDIVĂ după primele 60 z. postoperator – dob. din comunitate – diseminare hematogenă (viridans 50-70% / aureus 25%)
INFECȚIE ȚESUTURI MOI în special la diabetici & CDIV & pac. purtători cronic de catetere endovenoase + stafilococi
CATETERE ENDOVASCULARE MENȚINUTE UN TIMP ÎNDELUNGAT + ADM. DE ANTIBIOTICE
CONSUMATORI DROGURI IV dizolvă heroina în zeamă de lămâie contaminată (aureus / candida (rar))
INTESTIN & PERINEU
Re
O
GURĂ (1/3 / ½ din cazuri – mai multe în ț. în curs de dezv.)
zi
o
afecț / interv. în sfera genito-urinară
o
spitalizare prelungită – enterococi (E. faecalis) * 1/5 din pac. pot avea sepsis cu pct. de plecare urinar !
NEOPLAZIE INTESTINALĂ (S. bovis – rar)
CAUZE RARE (MICROORG. DIN GRUPUL HACEK – EVOLUȚIE INSIDIOASĂ) dgn. de endocardită inf. este cert at. când se izolează un microorg. într-o cultură din vegetație / material embolic / abces intracardiac endoc. activă este confirmată prin ex. histologic al vegetației / abcesului intracardiac 2 criterii majore / 1 criteriu major + 3 criterii minore / 5 criterii minore
CRITERII DUKE MODIFICATE CRITERII MINORE
2 HEMOCULTURI ⊕ CU IZOLARE MICROORG. TIPIC PT ENDOC. INF. ÎN ABS. UNEI LOCALIZĂRI PRIMARE (streptococi viridans, Abiotrophia species, S. bovis, bacterii grup HACEK (H. species, Actinobacillus actinomycetemcomitans, Cardiobacterium hominis, Eikenella corrodens, Kingella kingae) / S. aureus / enterococcus species)
FACTORI PREDISPOZANȚI (lez. cardiacă predispozantă / consum de droguri IV)
HEMOCULTURI PERSISTENT ⊕ (izolarea aceluiași microorg. din hemoculturi rec. la int. de minim 12 ore – în toate din 3 hemoculturi / maj. din ≥ 4 hemoculturi (prima & ultima rec. la int. de cel puțin 1 oră))
FEBRĂ (temp. > 38℃)
UN T. SEROLOGIC DE IMUNOFLUORESCENȚĂ ⊕ PT FEBRĂ Q CU ANTIC. IgG DE FAZĂ 1 ÎN TITRU > 1:800
FENOMENE VASCULARE (embolii arteriale maj. / infarcte pulm. septice / anevrisme micotice / hemor. intracraniene / hemor. conjunctivale / lez. Janeway)
DOVEZI ECOCARDIOGRAFICE DE AF. ENDOCARDICĂ (masă intracardiacă cu mobilitate proprie pe valve / structuri vecine – în calea jeturilor de regurgitare / atașată mat. prostetice, în abs. altor explicații anat. // unabces)
FENOMENE IMUNOLOGICE (glomerulonefrită / noduli Osler / pete Roth / fact. reumatoid)
DEHIDESCENȚĂ PARȚIALĂ DE PROTEZĂ NOU DOCUMENTATĂ
DOVEZI MICROBIOLOGICE (hemocultură ⊕ - dar care nu întrunește caract. unui criteriu major / dovadă serologică inf. cu microorg. tipic pt endoc. inf. – sunt excluse hem. izolate ⊕ pt stafilococi coagulazonegativi / alte microorg. care NU cauzează endocardite)
REGURGITARE VALVULARĂ NOU DOCUMENTATĂ
ECOCARDIOGRAFIE (elem. sugestive de endoc. inf. – dar care nu întrunesc criteriile majore menț. ant)
zi
O
n
CRITERII MAJORE
Re
ENDOCARDITĂ CU HEMOCULTURI ⊖
5-10% din cazurile de endoc. inf. CAUZĂ FRECVENTĂ ter. prealabilă cu antib. (anamneză corectă ESENȚIALĂ !) în unele cazuri se dat. unor BACTERII FASTIDIOASE – NU cresc pe medii de cultură uzuale (Coxiella burnetti (ag. etiologic febră Q) + Chlamydia species + Bartonella species (microorg. care cauzează febra de tranșee & boala zgârieturii de pisică) + Legionella) CARACTERISTICI CLINICE TABLOU CLINIC CARACTERISTICI APROXIMATIV (%) prezentarea depinde de microorg. & prez. af. cardiace predispozante GENERALE EVOLUȚIE acută / fulminantă // cronică / sub-acută – subfebrilități + simpt. non-specifice 95 STARE GENERALĂ ALTERATĂ pt. a pune dgn INDICE ↑ DE SUSPICIUNE CLINICĂ 10 DEGETE HIPOCRATICE SUSPICIUNE CLINICĂ ÎNALTĂ 90
IC
50
ARTRALGII
25
PIREXIE
90
LEZ. CUTANATE NODULI OSLER
15
HEMORAGII ÎN AȘCHIE
10
LEZ. JANEWAY
5
PETEȘII
50
OCHI
febră – fără cele de mai sus
5
PETE ROTH
HEMOR. CONJUNCTIVALE ÎN AȘCHIE
RARE
zi
SUFLU
n
SUSPICIUNE CLINICĂ JOASĂ
CARDIACE
O
lez. valvulară nouă / suflu (de regurgitare) nou depistat even. embolice – cauză necunoscută hematurie + glomerulonefrită + suspiciune infarct renal FEBRĂ + material prostetic intracardiac alți fact. predispozanți pt endoc. inf. (consum de droguri IV) aritmii ventriculare / tulb. de conducere nou documentate prima manif. a IC congestive hemoculturi ⊕ lez. cutanate (Osler, Janeway) / oculare (Roth) abcese perif. (renale / splenice / spinale) – cu pct de plecare necunoscut fact. predispozanți / proc. dgn./terap. recente cu potențial de bacteriemie semnificativă
SPLENOMEGALIE
40
NEUROLOGICE
EMBOLI CEREBRALI
20
ANEVRISME MICOTICE
10
Re
RENALE
HEMATURIE
70
DIAGNOSTIC criterii Duke modificate INVESTIGAȚII
hemoculturi + ecocardiografie ef. pt a identif. microorg. + asigurare ter. adecvată + evaluare răspuns pac. la ter. * ECOCARDIOGRAFIA ESTE O TEHNICĂ EXTREM DE UTILĂ AT. CÂND ESTE FOLOSITĂ CORESPUNZĂTOR – DAR NU ESTE UN T. DE SCREENING ADECVAT PT PAC. CU PROBABILITATE ↓ PRE-TEST CARE PREZ. DOAR FEBRĂ / O SG. HEMOCULTURĂ ⊕ (O ECOCARDIOGRAFIE ⊖ NU EXCLUDE DGN. DE ENDOCARDITĂ – IAR ECO TRANSESOFAGIANĂ & PET-CT POT DEVENI UTILE – MAI ALES DACĂ SE SUSPECTEAZĂ ENDOCARDITĂ PE PROTEZĂ VALVULARĂ) !!! HEMOCULTURI 3 seturi din locuri de puncție diferite HEMOLEUCOGRAMĂ HB ↓ + leucocitoză + ↑ / ↓ trombocite T. SEROLOGICE de luat în considerare în cazul culturilor ⊖ pt Coxiella / Bartonella / Legionella / Chlamydia CREATININĂ SERICĂ & ELECTROLIȚI uree + creatinină - ↑ PROBE HEPATICE fosfatază alcalină ↑ PROBE INFLAMATORII viteză de sedimentare hematii ↑ + PCR ↑ (↓ ca răsp. la ter. antibiotică & ↑ din nou în recăderi) URINĂ proteinurie + hematurie ELECTROCARDIOGRAMĂ prelungire PR + alte tulb. de conducere asociate cu abcesele rădăcinii aortice RX TORACIC edem pulmonar în af. cord stâng + embolii pulmonare / abcese în af. cordului drept ECOCARDIOGRAFIE TRANSTORACICĂ explorare imag. de I linie !!! – sensibilitate 60-75% -- pune în evidență vegetații + disfuncție valvulară & ventriculară + abcese ECOCARDIOGRAFIE TRANSESOFAGIANĂ explorare imag. de II linie !!! – sensibilitate > 90% -- suspiciune de abces rădăcină aortică & esențială în endocardita pe proteză
n
TRATAMENT având în vedere loc. inf. TRAT. ANTIBIOTIC PRELUNGIT (combinațiile de antib. pot avea EFECT SINERGIC & ↓ riscul de apariție a rezistenței la antib.) cu durată de 4-6 săpt. niveluri serice gentamicină & vancomicină monitorizate pt a asigura ter. adecvată & prevenirea toxicității pac. alergici la penicilină ANTIB. GLICOPEPTIDICE – VANCOMICINĂ / TEICOPLANINĂ (penicilinele sunt FUNDAMENTALE în trat. endocarditei bacteriene – alergia la penicilină pune probleme serioase în alegerea schemei terapeutice !) - este f. important investigarea caract. alergiei pt ca pac. să nu fie privat inutil de antib. adecvat !
zi
O
* hemoculturile trebuie rec. înainte de inițierea trat. antibiotic !
o o
PENICILINĂ 1,2g la fiecare 4 ore GENTAMICINĂ 80 mg la fiecare 12 ore
Re
CRITERII CLINICE DE ENDOCARDITĂ + HEMOCULTURI ÎN LUCRU + ABS. SUSPICIUNE INF. CU STAFILOCOCI
SUSPICIUNE DE ENDOCARDITĂ STAFILOCOCICĂ (CONSUMATOR DROGURI IV / DISPOZ. INTRACARDIACE / CHIR. CARDIACĂ RECENTĂ / INF. ACUTĂ) o o
VANCOMICINĂ 1g la fiecare 12 ore GENTAMICINĂ 80-120 mg la fiecare 8 ore
ENDOCARDITĂ STREPTOCOCICĂ (PENICILIN – SENSIBILĂ) o o
PENICILINĂ 1,2g la fiecare 4 ore GENTAMICINĂ 80 mg la fiecare 12 ore
ENDOCARDITĂ ENTEROCOCICĂ (FĂRĂ REZISTENȚĂ ÎNALTĂ LA GENTAMICINĂ) o o
AMPICILINĂ / AMOXICILINĂ 2g la fiecare 4 ore GENTAMICINĂ 80 mg la fiecare 12 ore
ENDOCARDITĂ STAFILOCOCICĂ o
VANCOMICINĂ 1g la fiecare 12 ore / FLUCLOXACILINĂ 2g la fiecare 4 ore / BENZILPENICILINĂ 1,2g la fiecare 4 ore + GENTAMICINĂ 80-120 mg la fiecare 8 ore
FEBRĂ PERSISTENTĂ
maj. pac. cu endocardită inf. răspund în primele 48 ore de la inițierea trat. antib. adecvat cedare febră + regresie probe inflamatorii + ameliorare simpt. sistemice de inf. (abs. acestui răspuns NU trebuie ignorată !) anumite aspecte trebuie luate în considerare extensie lez. paravalvular & formare potențial abces în aceste situații febra trebuie căutată & este nec. să se rec. probe pt culturi reacție adversă la med. din toate zonele posibile (schimbare scheme / doze de antib. trebuie evitate – inf. nosocomială (loc de puncție venoasă / inf. urinară) cu exc. cazurilor în care există hemoculturi ⊕ / se suspectează r. adversă la embolie pulmonară (sec. endocarditei cordului drept / spitalizare prelungită) med.)
trebuie să se țină cont de particularitățile pac vârstă + comorbidități non-cardiace + prez. materiale prostetice / IC particularitățile bolii ag. etiologic + dim. vegetație + extensie paravalvulară inf. + embolizare sistemică
PREVENȚIE
3 grupe de pac. cu risc MAJOR pt a dezvolta endoc. inf. & complicații asociate acesteia 2. pac. cu endocardită inf. în antecedente
zi
1. pac. cu proteze valvulare (inclusiv implantate transcateter) / cu materiale intracardiace util. pt reparare valvulară
O
n
CHIRURGIE
3. pac. cu boli cardiace congenitale cianogene necorectate / care au șunturi paliative – pac. care au beneficiat de corecția chir. completă a acestora au risc ↑ în primele 6 luni postoperator Societatea Europeană de Cardiologie recom. ca acești pac. să primească profilaxie cu antib. în timpul proc. cu risc ↑ & proc. stomatologice care implică manipularea gingiei / regiunii periapicale a dinților / perforarea mucoasei orale (* pac. cu transplant cardiac & boală valvulară trebuie considerați cu risc ↑↑)
RECOMANDĂRI consulturi stomatologice periodice (la 6 luni) + dezinfectare răni & eradicare portaj cronic bacterian (cutanat / urinar) + asanare focare inf. prin trat. antib. + interzicere auto-medic. cu antib. + control strict inf. în timpul proc. cu risc + evitare piercing-uri & tatuaje + utilizare limitată catetere de perfuzie & utilizare preferențială abord venos periferic față de cateterele venoase centrale (cateterele perif. trebuie schimbate la 3-4 zile)
Re
MIOCARDITĂ MIOCARDITĂ = INFLAMAȚIE ACUTĂ MIOCARD CAUZE
virusuri (enterovirusuri, adenovirusuri, virus herpetic uman 6, virus Epstein-Barr, CMV, hepatită C, parvovirus B19) CELE MAI FRECVENTE CAUZE BOALĂ CHAGAS CEA MAI FRECVENTĂ CAUZĂ – PE PLAN MONDIAL subst. toxice (inclusiv med.) ag. fizici r. de hipersensibilitate boli autoimune 1. AUTOIMUNĂ f. autoimună cu limf. T autoactivate & antic. organo-specifici / miocardită cu cel. gigant 2. ALCOOLICĂ 3. CAUZATĂ DE HIDROCARBURI ORDINE ALFABETICĂ A H I T
4. IDIOPATICĂ 5. INFECȚIOASĂ
PARAZITARĂ (Trypanosoma cruzi, Toxomplasma gondii)
BACTERIANĂ (streptococ – cel mai frecvent (cardită reumatismală), difterie)
SPIROCHETE (b. Lyme, leptospiroză)
FUNGICĂ
RICKETTISALĂ
A – Autoimună + Alcoolică H – Hidrocarburi I – Idiopatică + Infecțioasă T – Toxică
n
VIRALĂ (v. coxsackie, adenovirus, CMV, echovirus, v. gripal, poliomielită, hep., HIV)
6. TOXICĂ MEDICAMENTE (cele care pot cauza r. de hipersensibilitate – metildopa, penicilină, sulfonamide, anti-TB)
RADIAȚII (pot cauza miocardită – însă pericardita este mai frecventă !)
FAZĂ ACUTĂ CORD FLASC + HEMORAGII FOCALE FAZĂ CRONICĂ CORD MĂRIT & HIPERTROFIAT
dpdv histologic INFILTRAT INFLAMATOR – predominant cu limfocite (în cazuri virale) / cel. polimorfonucleare (în cazuri bacteriene) / eozinofile (în cazuri alergice / hipersensibilitate)
Re
MORFOPATOLOGIE
zi
O
TABLOU CLINIC * miocardita apare în mod tipic la tineri
fatigabilitate ușoară palpitații dur. toracică dispnee IC congestivă fulminantă
EX. CLINIC OBIECTIV zgomote cardiace estompate + zgomot cardiac III accentuat + tahicardie (FRECVENT) ± frecătură pericardică (UNEORI) INVESTIGAȚII ECG anomalii difuze de undă T & segment ST (supradenivelare concavă) & aritmii * bloc AV b. Lyme + sarcoidoză + mioc. cu cel. gigante + b. Chagas ECOCARDIOGRAFIE (OBLIGATORIE !!!) fcț. biventriculară normală / ↓ + anomalii de cinetică parietală regională de repaus TESTE DE SÂNGE VSH & PCR (↑ în faza acută) + troponină cardiacă & creatin-kinază (↑) IRM CARDIAC (CONFIRMARE DIAGNOSTIC) edem miocardic pe imag. care reprez. secțiuni ponderate T2 + captare miocardică neuniformă de GADOLINIU BIOPSIE ENDOMIOCARDICĂ (GOLD STANDARD PT DGN DE MIOCARDITĂ !!!) util. rezervată pt pac. selectați (debut fulminant / agravare clinică) ANGIOGRAFIE CORONARIANĂ excludere ischemie acută TRATAMENT
n
în maj. cazurilor vindecare în câteva săpt. % mic din pac. EVOLUȚIE AGRAVATĂ – nec. transfer urgent către un centru cardiologic cu acces la oxigenare extracorporeală prin membrană ± transplant cardiac repaus la pat + limitare activ. fizice timp de 6 luni faza acută a bolii IC trebuie tratată conform recom. generale
O
MIOCARDITĂ CU CELULE GIGANT
BOALĂ CHAGAS
zi
FORMĂ SEVERĂ cel. multinucleate gigant în miocard CAUZĂ NECUNOSCUTĂ ar putea fi asoc. cu sarcoidoză / timoame / boli autoimune EVOLUȚIE rapid progresivă PROGNOSTIC infaust
TRATAMENT imunosupresoare
Re
AGENT ETIOLOGIC Trypanosoma cruzi – endemică în America de Sud FAZĂ ACUTĂ caracteristicile miocarditei – cu febră + IC congestivă FAZĂ CRONICĂ progresie spre cardiomiopatie dilatativă – tendință spre blocuri cardiace & aritmii ventriculare
* amiodaronă control aritmii ventriculare
CARDIOMIOPATII
grup de boli ale miocardului AFECTEAZĂ FCȚ. MECANICĂ / ELECTRICĂ A INIMII
1. CARDIOMIOPATIE HIPERTROFICĂ (CMH) 2. CARDIOMIOPATIE ARITMOGENĂ (CMA) 3. CARDIOMIOPATIE DILATATIVĂ (CMD) 4. CARDIOMIOPATIE RESTRICTIVĂ (CMR) 5. NECLASIFICATE
CARDIOMIOPATIE HIPERTROFICĂ / CMH include un grup de afecț. ereditare care produc HIPERTROFIE miocardului – în abs. unei cauze alternative (stenoză aortică / HTA) CEA MAI FRECVENTĂ CAUZĂ DE MOARTE SUBITĂ CARDIACĂ LA TINERI & afectează 1 din 500 locuitori cele mai multe cazuri AUTOSOMAL DOMINANTE FAMILIALE – cauzate de mutații ale genelor care codifică prot. sarcomerice CELE MAI FRECVENTE CAUZE DE CMH mutație lanț greu β-miozină MY7 + mutație proteină C de legare a miozinei MYBPC3 există mutații ale prot. non-sarcomerice în genele care controlează metabolismul cardiac det. apariție BOLI DE DEPOZITARE ALE GLICOGENULUI (b. Danon + Pompe + Fabry) – cauzează hipertrofie cardiacă (greu de diferențiat dpdv ecocardiografic de CMH ereditară !!!)
hipertrofie miocard af. FRECVENT septul intraventricular – prin dezorganizarea miocitelor & a miofibrilelor cardiace obstrucție dinamică tract de ejecție VS 25% din pac. (cauzată de acț. combinată a hipertrofiei ventriculare stângi + mișcării sistolice ant. a valvei mitrale + ejecție ventriculară rapidă)
O
n
TABLOU CLINIC
* caract. clinice & morfologice relevante ale bolii variază în concordanță cu mutația genetică subiacentă ! SIMPTOME
durere toracică dispnee dat. relaxării alterate a miocardului / obstrucției tractului de ejecție al VS (apare la unii pac.)
Re
* multe cazuri sunt ASIMPTOMATICE & sunt det. prin screening familial al unei pers. af. / examinare ECG de rutină
zi
* cav. ventriculară rămâne redusă în dim. până în stadii tardive ale bolii – când se poate prod. DILATARE PROGRESIVĂ
* dacă un pac. dezvoltă FiA – adesea există deteriorare RAPIDĂ a stării clinice dat. pierderii contracției atriale & tahicardiei (duc la ↑ pres. atriale stg. & edem pulmonar acut)
sincopă / presincopă (de obicei de efort) aritmii cardiace MOARTE SUBITĂ – poate apărea la orice vârstă, dar rata cea mai ↑↑ este la adolescenți / adulți tineri
SEMNE
pulsație apicală dubă (contracție atrială puternică – produce zgomot cardiac IV) puls carotidian SACADAT – cauzat de ejecția rapidă & obstrucția bruscă tract de ejecție VS în timpul sistolei suflu sistolic de ejecție – cauzat de obstrucția tractului de ejecție al VS în telediastolă o amplificat prin manevre care ↓ postsarcina – ortostatism / MANEVRĂ VALSAVA o diminuat prin manevre care ↑ postsarcina & înt. venoasă – POZIȚIA GHEMUITĂ) suflu pansistolic – cauzat de regurgitare mitrală (sec. mișcării ant. sistolice a valvei mitrale ant.) zgomot cardiac IV (dacă pac. nu e în FiA !)
INVESTIGAȚII
cardiomiopatie hipertrofică
cardiopatie ischemică cronică
cardiomiopatie dilatativă
stare post-chir. de bypass coronarian
HVS masivă (> 30 mm la ecocardiografie) istoric familial de moarte subită cardiacă (< 50 ani) tahicardie ventriculară nesusținută la monit. Holter de 24 ore sincopă inexplicabilă în antecedente răspuns anormal al TA la efort (răspuns plat / hipotensiv)
cardiomiopatie aritmogenă de VD
stare post-resuscitare cu succes pt stop cardiac
sindrom QT lung congenital
anomalie congenitală artere coronare
pac. cu 2 / mai mulți FR – evaluați pt implantare ICD pac. cu risc mai mic – AMIODARONĂ alternativă potrivită durere toracică & dispnee BETABLOCANTE / VERAPAMIL // AMBELE pac. cu obstrucție la niv. tractului de ejecție al VS DISOPIRAMIDĂ pac. cu obstrucție SEMNIFICATIVĂ la niv. tractului de ejecție & simptome IMPLANTARE STIMULATOR BICAMERAL ABLAȚIE CU ALCOOL (NECHIR.) SEPT rez. bune în red. obstrucției tractului de ejecție & în îmbunătățirea ult. a capac. de efort (prez. riscuri – dezv. BAV complet & IM) uneori nec. REZECȚIE CHIR. MIOCARD SEPTAL
* vasodilatatoarele trebuie evitate – pot agrava obstrucția tractului de ejecție al VS / pot cauza hTA refractară !!!
O
FACTORI DE RISC MOARTE SUBITĂ
n
IMA – STEMI
TRATAMENT (trat. simptome + prevenire moarte subită cardiacă la pac. & rudele acestuia)
sindrom Brugada
boală valvulară (stenoză aortică / prolaps valvă mitrală) ± endocardită inf.
zi
ECG anomaliile includ – HVS + modif. segment ST & undă T + unde Q patologice (în special în deriv. infero-laterale) ECOCARDIOGRAFIE (ROL ÎN DGN) HVS asimetrică (implică mai mult septul) + mișcare sistolică ant. valvă mitrală + contracție puternică VS (* poate fi obs. orice tipar de hipertrofie – inclusiv concentrică & apicală !!!) CAUZE MOARTE SUBITĂ CARDIACĂ IRM CARDIAC hipertrofie + fibroză mioc. anormală (dif. CMH de cardiomiopatii infiltrative) BOALĂ CARDIACĂ NON – BOALĂ CORONARIANĂ ANALIZĂ GENETICĂ confirmare dgn + inf. prognostice despre pac. & rude CORONARIANĂ
embolism coronarian
boli cardiace congenitale cianogene (tetralogie Fallot / transpoziție de vase mari)
Re
arterită coronariană
boli cardiace congenitale fără cianoză (def. septal ventricular / persistență de canal arterial)
CARDIOMIOPATIE ARITMOGENĂ / CARDIOMIOPATIE ARITMOGENĂ DE VD
BOALĂ EREDITARĂ RARĂ af. predominant VD – înlocuire grăsoasă / fibro-grăsoasă miocite DILATARE SEGMENTARĂ / GLOBALĂ afectare VS < 75% din cazuri înlocuire fibro-grăsoasă ARITMII VENTRICULARE + RISC DE MOARTE SUBITĂ – ÎN STADII PRECOCE INSUF. VENTRICULARĂ DREAPTĂ / BIVENTRICULARĂ – ÎN STADII AVANSATE CMA autosomal dominantă asoc. cu mutații ale genelor care codifică proteine desmozomale – rec. de rianodină RyR2 cardiacă + desmoplakină + plakophilină-2 + mutații care alterează secvențele regulatorii ale genei TGF-β
2 FORME RECESIVE B. NAXOS (keratodermă plantară + păr lânos) – dat. mutației plakoglobinei joncționale SDR. CARVAJAL – dat. mutației desmoplakinei TABLOU CLINIC
cei mai mulți pac. ASIMPTOMATICI simptomatologie aritmie ventriculară simptomatică / sincopă / moarte subită OCAZIONAL simpt. & semne de insuf. ventric. dreaptă – mai frecvente în stadii tardive
* unii pac. sunt det. prin screening familial (deși asp. morfologic al VD este frecvent normal, în ciuda unor aritmii cardiace semnificative) ! INVESTIGAȚII & DIAGNOSTIC
n
anomalii structurale – VD & tract de ejecție VD (dilatare / mișcări parietale anormale pe eco/IRM) înlocuire fibro-grăsoasă miocite la biopsie de ț. miocardic anomalii de repolarizare & conducere – pe ECG de repaus / ECG cu semnal mediat tahicardie ventriculară / extrasistole ventriculare frecvente – pe monit. Holter ECG 24 ore istoric familial de CMA la o rudă de grad I / II moarte subită prematură (< 35 ani) cauzată de CMA
TRATAMENT
I linie pt pac. cu aritmii amenințătoare de viață BETABLOCANTE aritmii simptomatice AMIODARONĂ / SOTALOL
O
DIAGNOSTIC CLINIC
zi
ECG de obicei normal – poate arăta inversare unde T în deriv. precordiale coresp. VD (V1 – V3) / potențiale de amplitudine mică la terminare complex QRS (unde epsilon) / bloc complet sau incomplet de ramură dreaptă // electrocardiogramă cu semnal mediat – prez. potențiale tardive & depolarizare întârziată cel. musculare individuale (* monit. Holter EKG de 24 ore poate dem. extrasistole frecvente cu origine în VD / ep. de tahicardie ventriculară nesusținută) ECOCARDIOGRAFIE frecvent normală – în cazuri avansate poate viz. dilatare VD & anevrisme // poate fi prez. dilatare VS IRM CARDIAC evaluare VD cu mai multă acuratețe & în unele cazuri poate dem. existența infiltrării fibro-grăsoase TESTARE GENETICĂ (este posibil să devină GOLD-STANDARD în viitor !)
Re
aritmii refractare / amenințătoare de viață IMPLANTARE ICD aritmie netratabilă / IC TRANSPLANT CARDIAC (ocazional !!!)
CARDIOMIOPATIE DILATATIVĂ / CMD
PREVALENȚĂ 7-12 cazuri la 100.000 locuitori DILATARE CAVITĂȚI VENTRICULARE + DISFUNCȚIE SISTOLICĂ – CU GROSIME PARIETALĂ PREZERVATĂ
CMD FAMILIALĂ predominant AUTOSOMAL DOMINANTĂ poate fi asoc. cu peste 20 loci & gene anormale (multe dintre acestea sunt gene care codifică prot. miocitare citoscheletale / pe cele asoc. acestora – distrofină în cardiomiopatia X-linkată / actină + desmină + troponină T + lanț greu β-miozină + sarcoglicani + vinculin + lamin a/c în CMD autosomal dominantă) multe din aceste mutații se asoc. & cu alte caract. – miopatie scheletală / boala sist. de conducere (motiv pt care se dif. de maj. cazurilor de CMD) CMD SPORADICĂ poate avea cauze diverse o miocardită – cu v. Coxsackie / adenovirusuri / eritrovirusuri / HIV / bacterii / fungi / micobacterii / paraziți (b. Chagas) o subst. toxice – alcool / chimioterapie / metale (cobalt, plumb, mercur, arsen) o boli autoimune o boli endocrine o boli neuromusculare
* evaluarea rudelor pac. cu CMD permite identif. bolii în stadii precoce asimptomatice ! EVALUARE CLINICĂ istoric familial + evaluare arbore genealogic – at. când este cazul
zi
INVESTIGAȚII
ECG modif. difuze nespecifice de segm. ST & undă T + tahicardie sinusală + anomalii de conducere + aritmii (FiA / extrasistole ventric. / tahic. ventriculară) ECOCARDIOGRAFIE dilatare VS ± VD – cu funcție contractilă globală ↓ IRM CARDIAC poate pune în evid. alte etiologii ale disf. ventric. stg. (IM în antecedente) / fibroză miocardică ANGIOGRAFIE CORONARIANĂ / AGTC (PRIN CT) excludere boli coronariene la toate persoanele la risc (în gen. pac. > 40 ani / mai tineri – dacă sunt prez. FR / sunt simpt.) BIOPSIE nu este indicată de rutină – în afara ind. med. specifice
TRATAMENT
O
IC aritmii cardiace tulburări de conducere even. embolice moarte subită
Re
n
TABLOU CLINIC
TRATAMENT GENERAL IC – opț. de RESINCRONIZARE CARDIACĂ & ICD la pac. NYHA III + IV TRANSPLANT CARDIAC recomandat
CARDIOMIOPATIE RESTRICTIVĂ PRIMARĂ NON – HIPERTROFICĂ
AFECȚIUNE RARĂ ventriculii au volum normal / ↓ + dilatare biatrială + grosime parietală normală + valve cardiace normale + umplere ventric. alterată cu profil restrictiv – dar cu fcț. sistolică apropiată de cea normală BOLI ASOCIATE amiloidoză (CEA MAI FRECVENTĂ !) & sarcoidoză & endocardită Loeffler & fibroză endomiocardică (în cazul endoc. Loeffler + fibrozei mioc. – există fibroză miocardică & endocardică + eozinofilie)
* forma idiopatică poate fi FAMILIALĂ !!! TABLOU CLINIC
dispnee fatigabilitate simpt. datorate complicațiilor embolice
EXAM. CLINIC puls venos jugular accentuat + colaps diastolic (SEMN FRIEDREICH) + presiune venoasă ↑ în inspir (SEMN KUSSMAUL) + hepatomegalie + ascită + edeme declive ± zgomote cardiace III & IV INVESTIGAȚII
ECG complexe QRS microvoltate + anomalii segment ST & unde T ECOCARDIOGRAFIE îngroșare miocardică simetrică + fracție ejecție normală (frecvent !) + umplere ventriculară alterată // la pac. cu amiloidoză – mioc. apare strălucitor, în mod tipic, cu îngroșare radială absentă + modif. evid. prin asp. caract. de ȘINE DE TRAMVAI evid. la ecocardiografia în mod M IRM CARDIAC fibroză miocardică anormală – în amiloidoză & sarcoidoză CATETERISM CARDIAC & EVALUARE HEMODINAMICĂ facilitează dif. între cardiomiopatia restrictivă & peric. constrictivă – poate fi nec. o încărcare volemică prealabilă BIOPSIE ENDOMIOCARDICĂ frecvent utilă – stabilire dgn specific (precum amiloidoza)
NU EXISTĂ TRAT. SPECIFIC !!! trat. IC & manif. embolice cazuri severe TRANSPLANT CARDIAC – în special în cazurile idiopatice amiloidoză familială TRANSPLANT HEPATIC – poate conduce la reversibilitatea anomaliilor cardiace
CARDIOMIOPATII DOBÂNDITE
zi
* pac. cu amiloidoză cardiacă au PROGNOSTIC MAI GRAV decât cei cu alte f. ale bolii & amiloidoza reapare des după transplant !
O
n
TRATAMENT
CARDIOMIOPATIE DE STRES (TAKO-TSUBO / VAS DE PRINDERE A CARACATIȚEI / SDR. DE BALONIZARE APICALĂ)
pac. se prez. de urgență cu DURERE TORACICĂ + DISPNEE – ASOC. CU MODIF. ECG + BIOMARKERI CARDIACI REACȚIONAȚI LA FEL CA ÎN CAZUL IMA cazuri severe șoc cardiogen + edem pulmonar des întâlnit femei de vârstă medie
Re
ANGIOGRAFIE CORONARIANĂ DGN art. coronare neobstruate + akinezie caract. segm. medioventric. & apicale ale VS pe ventriculografie / ecocardiografie – asoc. cu fcț. prezervată segm. bazale CAUZĂ mecanism fiziopatologic incert – pare să se dat. unui exces tranzitor de catecolamine + vasospasm coronarian + anomalii microcirc. coronariană + hipertrofie sept bazal
TRATAMENT pac. cu gradient ventricular stg. pot răspunde la BETABLOCANTE – adm. cu prudență (recup. completă cardiacă 4-6 săpt. – pot exista recurențe !) CARDIOMIOPATIE PERIPARTUM
TAHICARDIOMIOPATIE
per. lungi de tahicardie supraventriculară / ventriculară conduc la CMD
zi
O
n
CARDIOCONVERSIE + ABLAȚIE nec. pt restabilire ritm sinusal & recup. fcț. cardiacă
Re
PATOLOGIE RARĂ af. femeile aflate în ultimul trim. de sarcină / primele 5 luni post-partum se manif. ca CMD FRECVENȚĂ ↑ - femei obeze & multipare & > 30 ani ESTE ASOCIATĂ CU PREECLAMPSIE !!! ≈ jum. din pac vor recupera fcț. cardiacă în 6 luni unele cazuri IC progresivă & moarte subită
BOLI PERICARD PERICARD = ÎNVELIȘ PROTECTOR AL INIMII SAC PERICARDIC FIBROS EXTERN PERICARD SEROS INTERN (epicard visceral intern – acop. inima & vasele mari + pericard parietal extern – căptușește sac fibros)
cantitate normală lichid pericardic 20-49 ml fluidul lubrifiază supraf. cordului
pericardită acută & incesantă & cronică
revărsat pericardic & tamponadă cardiacă
pericardită constrictivă
formațiuni pericardice
PERICARDITĂ ACUTĂ
inflamație pericard responsabilă pt 5% din prez. acc. & de urgență pt dur. toracică FRECVENȚĂ ↑ SEX MASCULIN – în special la tineri 70-90% din cazuri AUTOLIMITATĂ !!!
ETIOLOGIE (în maj. cazurilor IDIOPATICĂ) PERICARDITĂ POST-IRADIERE -INFARCT MIOCARDIC [precoce & sdr. Dressler tardiv]
-CHIRURGICALĂ [sdr. post-pericardiotomie]
PERICARDITĂ FAMILIALĂ & IDIOPATICĂ
PERICARDITĂ AUTOIMUNĂ [boli colagen-vasculare (poliartrită reumatoidă / reumatism articular acut / LES / sclerodermie) & indusă medicamentos (procainamidă / hidralazină / izoniazidă / doxorubicină / ciclofosfamide)]
PERICARDITĂ INFECȚIOASĂ [virală (v. coxsackie, echovirus, oreion, herpes, HIV) & bacteriană (inf. stafilococică / streptococică / pneumococică / meningococică, H. influenzae, micoplasme, borelioză, chlamidii) & tuberculoasă & fungică]
PERICARDITĂ MALIGNĂ / NEOPLAZICĂ [tumori primare cardiace (mezoteliom) & pericardită metastatică (carcinom de sân / pulmonar / limfom / leucemie / melanom)]
PERICARDITĂ UREMICĂ
CHILOPERICARD
PERICARDITĂ MIXEDEMATOASĂ
FAI MUC CEL MIC
n
PITIC
O
-TRAUMATICĂ
zi
Re
TABLOU CLINIC
INVESTIGAȚII
DURERE TORACICĂ – pleuritică (exacerbată de mișcare & ameliorată de poz. aplecată în față)
FRECĂTURĂ CARDIACĂ
ANOMALII ECG supradenivelare extinsă ST concavă în sus (FORMĂ DE ȘA) supradenivelare ST reciprocă în deriv. aVR + V1
probe inflamatorii sanguine ↑ (PCR + VSH + nr. leucocite) util. & pt monit. vindecare troponină + creatin-kinază cardiacă ↑ - în cazuri de mio-pericardită RX toracic cardiomegalie – pac. cu revărsat pericardic MARE
subdenivelare PR
REVĂRSAT PERICARDIC
* dgn clinic 2 din cele 4 criterii !
ASPIRINĂ 750-1000 mg de 3x pe zi / IBUPROFEN 600-800 mg de 3x pe zi – 1-2 săpt. + COLCHICINĂ 0,5 mg de 2x pe zi – 3 luni CORTICOSTEROIZI rez. pac. cu etiologie imună cunoscută (asoc. cu risc ↑ de recurență !) pac. cu risc înalt (febră > 38℃ + debut subacut + revărsat pericardic în cant. mare + tamponadă + lipsă răsp. la trat) spitalizare limitare activ. fizică până la normalizarea markerilor de inflam. & atleții de performanță sunt sfătuiți să evite ex. fizice pt cel puțin 3 luni
PERICARDITĂ INCESANTĂ / CRONICĂ
20% din cazurile de pericardită acută evoluează spre PERICARDITĂ IDIOPATICĂ RECURENTĂ – incesantă (recurență până în 6 săpt.) / cronică (durată > 3 luni)
zi
TRATAMENT I linie AINS / ASPIRINĂ + COLCHICINĂ – 6 luni cazuri rezistente CORTICOTERAPIE ORALĂ PERICARDECTOMIE
PERICARDITĂ TUBERCULOASĂ
CT / RMN CARDIAC dem. îngroșare (> 4 mm) / inflamație pericard
Re
O
n
TRATAMENT
RAR ÎNTÂLNITĂ țări dezvoltate // > 50% din cazuri țări în curs de dezvoltare // > 90% din cazuri pac. cu HIV * consecință frecventă pericardită constrictivă
TABLOU CLINIC
febră cronică discretă (apare mai ales seara) + caract. pericardită acută dispnee slăbiciune transpirații nocturne ↓ ponderală
PUNCȚIE PERICARDICĂ adesea nec. pt dgn
TRATAMENT IDENTIC TB + PREDNISOLON 60mg zilnic – 2-6 săpt.
SINDROAME DE POST-INJURIE CARDIACĂ
pericardite secundare – IMA (SDR. DRESSLER) / CHIR. CARDIACĂ / TRAUMATISM o r. imună este declanșată de injuria miocardică / pericardică – duce la pericardită recurențe frecvente !
PERICARDITĂ MALIGNĂ
cele mai FRECVENTE cauze CARCINOM BRONȘIC + CARCINOM MAMAR + LIMFOM HODGKIN LEUCEMIE + MELANOM MALIGN asociate cu pericardită revărsat pericardic (ADESEA HEMORAGIC !!!) în cant. MARE dat. obstrucției drenajului limfatic cardiac radioter. tumorilor toracice pot cauza lez. de iradiere ale pericardului revărsat seros / hemoragic + fibroză pericardică
REVĂRSAT PERICARDIC & TAMPONADĂ CARDIACĂ REVĂRSAT PERICARDIC = COLECȚIE LICHIDIANĂ ACUMULATĂ ÎN SPAȚIUL VIRTUAL AL SACULUI PERICARDIC SEROS & ÎNSOȚEȘTE FRECVENT UN EPISOD DE PERICARDITĂ ACUTĂ
* RAR revărsatul poate comprima baza plămânului stg. – det. arie de matități la percuție sub unghiul scapulei stg. (SEMN EWART) TAMPONADĂ CARDIACĂ presiune jugulară venoasă ↑ + ascuțire pantă descendentă X SEMN KUSSMAUL ↑ pres. venă jugulară / turgescență ↑ vene gât în timpul inspirului puls paradoxal (exagerare variație fiziologică presiune puls obs. în inspir – există o ↓ pres. sistolică ≥ 10 mm Hg) DC ↓
O zi
REVĂRSAT PERICARDIC zgomote cardiace diminuate & îndepărtate șoc apexian mascat (în general) frecătură cardiacă stabilă în stadiile inițiale – dat. pericarditei // devine mai puțin audibilă pe măsură ce lichidul se acumulează & îndep. foițele pericardice
Re
TABLOU CLINIC
n
TAMPONADĂ CARDIACĂ = CÂND SE ACUM. VOLUM IMPORTANT DE LICHID ÎN SPAȚIUL VIRTUAL AL SACULUI PERICARDIC – UMPLEREA VENTRICULARĂ ESTE COMPROMISĂ, DUCÂND LA PERTURBAREA CIRCULAȚIEI
INVESTIGAȚII
ECG complexe QRS microvoltate + tahicardie sinusală ± alternanță electrică (alternanță amplitudine / ax QRS de la o bătaie la alta)
RX TORACIC cord mărit globulos / în formă de pară cu margini bine conturate (tipic – venele pulmonare NU sunt dilatate)
ECOCARDIOGRAFIE CEA MAI UTILĂ TEHNICĂ PT DEM. REVĂRSAT & EVIDENȚIERE SEMNE DE TAMPONADĂ – colabare în telediastolă AD + colabare în protodiastolă VD + deplasare sept intraventricular înspre VS în inspir + inversare flux diastolic în venele hep. în expir + dilatare VCI & colaps < 50% în timpul inspirului
CT / RMN CARDIAC utile at. când se suspectează revărsate pericardice închistate (post-chir. cardiacă)
PERICARDIOCENTEZĂ îndep. lichid pericardic prin tehnică ASEPTICĂ sub ghidaj eco – at. când se suspectează revărsat de etiologie TB / malignă / purulentă !
BIOPSIE PERICARDICĂ nec. dacă se suspectează TB & pericardiocenteza NU este dgn. * alte inv. pot fi nec. pt ident. cauze subiacente hemoculturi / det. de anticorpi TRATAMENT
o posibilă cauză subiacentă căutată & tratată – ori de câte ori este posibil cele mai multe revărsate se remit spontan PERICARDIOCENTEZĂ (pt ↓ presiune) dacă revărsatul pericardic se acum. rapid & se produce tamponada (un dren poate fi lăsat pe loc pt a permite elim. suficientă a lichidului) revărsatul pericardic se poate reface (cea mai frecv. cauză = neoplaziile asociate) FENESTRARE PERICARDICĂ (crearea unei ferestre în pericard – permite elim. lentă lichid în țes. înconjurătoare) – percutan (an. locală) / abordare clasică chir.
PERICARDITĂ CONSTRICTIVĂ
n
simpt. & semnele se produc ca urmare a o ↓ umplere ventriculară (SEMN KUSSMAUL + puls paradoxal + ↑ pres. venoasă jugulară cu descendent y ADÂNC / SEMN FRIEDREICH) o congestie venoasă sistemică (ascită + edeme declivate + hepatomegalie + ↑ pres. venoasă jugulară) o congestie vene pulmonare (dispnee + tuse + ortopnee + dispnee paroxistică nocturnă)
MAI RAR o o o
↓ DC (fatigabilitate + hTA + tahicardie reflexă) umplere ventriculară rapidă (se poate auzi un CLACMENT PERICARDIC în protodiastolă în porț. inf. a marginii stg. a sternului) dilatare atrială (30% din cazuri – FiA)
O
TABLOU CLINIC
zi
anumite cauze de pericardită (TB / hemopericard / inf. bacteriene / boală cardiacă reumatică) ÎNGROȘARE + FIBROZARE + CALCIFIERE – PERICARD (pot surveni TARDIV – după chir. pe cord deschis // fibroza poate surveni în caz de utilizare de agoniști dopaminergici – cabergolină & pergolidă) ÎN CELE MAI MULTE CAZURI – MODIF. NU PRODUC SIMPTOME ! dacă pericardul devine rigid apariție pericardită constrictivă – BOALA NU IMPLICĂ ACELAȘI RISC VITAL IMEDIAT PRECUM TAMPONADA CARDIACĂ complet tratabilă în comp. cu cardiomiopatia restrictivă stadii avansate straturile miocardice subepicardice se pot fibroza & atrofia & calcifia
Re
INVESTIGAȚII
RX TORACIC cord relativ MIC – în contextul simptomelor de IC + calcifieri pericardice (50% din cazuri)
* RX toracic de profil poate fi util în det. calcifieri ce pot fi omise pe incidența postero-ant. // un pericard calcifiat NU înseamnă obligatoriu un pericard care det. constricție !!!
ECG complexe QRS microvoltate + unde T aplatizate / inversate difuz
ECOCARDIOGRAFIE pericard îngroșat & calcifiat + cavit. ventriculare mici cu grosime normală pereți
EXAMINARE DOPPLER poate fi utilă
CT + RMN CARDIAC evaluare anatomie & grosime pericard (≥ 4 mm)
BIOPSIE ENDOMIOCARDICĂ utilă în cazuri dificile – pt. a diferenția peric. constrictivă de cardiomiopatia restrictivă
CATETERISM CARDIAC pres. telediastolice egale în VS & VD – dat. constricției pericardice
CARDIOMIOPATIA RESTRICIVĂ IMITĂ ÎNDEAPROAPE PERICARDITA CONSTRICTIVĂ TOATE INVESTIGAȚIILE DE MAI SUS POT AJUTA ÎN DIFERENȚIEREA LOR !!! TRATAMENT PERICARDECTOMIE COMPLETĂ
zi
O
n
proc. riscantă + rată ↑↑ complicații – dat. atrofiei miocardice prez. la multe din cazuri în mom. interv. chir. recomandări cazuri non-TB – înainte de dezv. constricției severe & atrofiei miocardice !!! în caz de constricție TB calcificările pericardice implică AFECTARE CRONICĂ PERICARDECTOMIE PRECOCE SUB MED. ANTI-TB (dacă nu există calcificări – trebuie încercată o cură de trat. anti-TB // dacă statusul hemodinamic al pac. este staționar / se det. după 4-6 săpt. de terapie este rec. pericardectomia)
Re
HIPERTENSIUNE ARTERIALĂ / HTA HIPERTENSIUNE = ↑ PERSISTENTĂ TA ÎN CIRCULAȚIA ARTERIALĂ SISTEMICĂ
TA ↑ PRINCIPALUL FACTOR DE RISC PT MORTALITATE – LA NIVEL MONDIAL FACTOR DE RISC PT FiA & AVC & IMA & boală renală cronică terminală CEA MAI COMUNĂ PATOLOGIE CRONICĂ relație continuă TA + boli CV + patologie renală boală asociată îmbătrânirii RARĂ la copii & adolescenți aparent – h. sexuali feminini protejează împotriva ↑ TA FRECVENȚĂ ↑ grupuri etnice (rasă neagră / afro-caraibieni) este asociată cu urbanizarea & imigrația
ABORDARE CLINICĂ
în mare parte ASIMPTOMATICĂ asociată cu prevalență ↑ CEFALEE + EPISTAXIS & simpt. neurologice (tulb. vizuale & amețeli) în abs. unui episod de urgență hipertensivă simpt. legate de TA ↑ nu sunt o ind. pt trat.
ANAMNEZĂ
simpt. de HTA / cauze sec. aspecte legate de stilul de viață (greutate corporală / exces de alcool / consum droguri recreaționale cu ef. stimulant / tabagism / ex. fizice / f. de stres) istoric familial sarcină complianță la trat. anti-HTA
n
ISTORIC
durată HTA simptome – cefalee / tulburări de vedere / epistaxis (de obicei asimptomatic !) comorbidități – DZ / BCR / SCC / AVC / gută AHC – HTA la vârstă tânără / even. cardio-renale HTA în sarcină / încercare activă de a obține o sarcină
EXAMINARE
zi
valori TA la domiciliu lez. asimptomatice org. țintă ochi + rinichi + cord excludere cauze sec. estimare RISC CARDIOVASCULAR total
INVESTIGAȚII
Re
O
EXAMEN CLINIC & INVESTIGAȚII PARACLINICE
afectare de org. țintă – exam. fund de ochi + palpare & ausculație cardiacă cauze secundare
afectare de org. țintă – bandeletă urinară & rap. albumină/creatinină + RFGe + ECG risc CV – lipidogramă + Hba1c cauze secundare
MĂSURARE TA
SCOP EXAMINARE
cabinet medical – tehnică corectă + > 1 măsurătoare VALORI PRAG sub 80 ani - > 140 / > 90 (cabinet) // > 135 / > 85 (ambulatoriu / domiciliu) peste 80 ani - > 160 / > 90 (cabinet) // > 150 / > 85 (ambulatoriu / domiciliu) VALORI ȚINTĂ trendul internațional este să atingem valori de < 130/80 la toți pac. (dacă sunt tolerate)
căutare semne de afectare & disfuncție severă de organ retinopatie + IC + AVC + BRC evaluare f. de risc CV asoc. glicemie + stigmate de hiperlipemie la adulți tineri investigare cauze sec. mai rare (acromegalie / mase renale)
CAUZE PRIMARE / SECUNDARE ISTORIC
DIETĂ
istoric alimentar
ABSENȚĂ ACTIV. FIZICĂ
< 30 min/zi de activ. fizică moderată
ALCOOL
istoric consum de alcool / trăs. caracteristice dependență de alcool
VASCULAR
TRATAMENT
excreție Na în 24h (ghidare & monit. aport de sare)
consiliere alimentară consiliere în vederea ↑ activ. fizice
MEDICAȚIE CARE ↑ TA
istoric adm. de med. – inclusiv suplimente + med. recreționale + overthe-counter
util. resurse de referință pt identif. med. care ↑ TA
oprire / înlocuire medicație – at. când este posibil
ADERENȚĂ ↓ LA MED. ANTI-HTA
util. chestionare de aderență validate + atit. deschisă – fără prejudecăți
monit. calitativă med. în urină / plasmă
implicare pac. în dec. terapeutică / combinații de subs. active întro sg. pastilă
OBEZITATE
↑ ponderală recentă
dif. de puls / TA între membrele sup. / între membrele sup. & inf.
COARCTAȚIE DE AORTĂ
STENOZĂ DE ARTERĂ RENALĂ
deteriorare bruscă fcț. renală după adm. IECA / ARA edem pulmonar acut + fcț. cardiacă normală
suflu abd.
O
indice masă corporală > 30
n
↓ consum de alcool < 14 unit./ săpt.
posibil semne de afectare hepatică cronică
suflu abd. / cardiac
RENAL
INV. PARACLINICE
doar dacă sunt ind. pt patologia hepatică de bază
MEDICAȚIE
METABOLIC
EXAM. CLINIC
↓ ponderală / chir. bariatrică
zi
STIL DE VIAȚĂ
CAUZE
angiografie RMN / CT aortă întreagă
chir. / angioplastie / conservator
Re
SISTEM
angiografie RMN / CT artere renale
angioplastie cu balon ± stentare
OBSTETRICAL
slăbiciune + fatigabilitate
HIPERCORTIZOLISM
↑ ponderală + fatigabilitate
FEOCROMOCITOM
palpitații + transpirații + pusee hipertensive + vertij + paloare + anxietate
asociat cu neurofibromatoză1
ACROMEGALIE
transpirații + modif. tegumentare + ↑ ț. moi + af. vizuală
mâini & pic. mărite + separare interdentală + hemianopsie bitemporală
HIPOTIROIDISM
↑ ponderală + fatigabilitate
mixedem pretibial + ↓ reflexe de relaxare
HIPERTIROIDISM
iritabilitate + ↓ ponderală
exoftalmie + acropachie
APNEE OBSTRUCTIVĂ ÎN SOMN
somnolență diurnă (scor Epworth) + sforăit + transpirații nocturne + cefalee matinală
↑ circumferință ceafă + scor Mallapati 3 / 4
DISFUNCȚIE AUTONOMĂ
intoleranță posturală + tulburări de termoreglare + parkinsonism
SARCINĂ
amenoree sec. + tulb. vizuale + edeme + cefalee + convulsii (doar eclampsie)
K+ ↓ + rap. aldosteron-renină ↑ + RMN/CT suprarenalian ± cateterizare bilat. vene suprarenale
suprarenalectomie laparoscopică – dacă secreția este unilaterală
test supresiv la doze mici de dexametazonă (cortizol ↓ în mod normal)
suprarenalectomie laparoscopică / exchizie chir. glandă pituitară – în fcț. de org. care secretă h. în exces
metanefrine plasmatice pt loc. – scintigrafie cu MIBG / RMN de torace/abd./pelvis
rezecție chir. după alfa blocadă adecvată
rezecție glandă pituitară
IFG-1 seric
substituție tiroxină TSH seric
HTA – când pac. este în clinostatism. cu TA normală / ↓ în ortostatism sau șezut
puls-oximetrie nocturnă + polisomnografie
n
blocadă tir. / chir.
variabilitate TA
palpare fundus uterin
tratament TA + trat. boală renală de bază
↓ ponderală + dispozitiv de avansare mandibulară + CPAP
TA în 24h – HTA nocturnă + testare fcț. autonomă
med. simptomatică – adm. seara în caz de HTA în clinostatism
Re
NEUROLOGIC
rash vasculitic
distribuție centripetă ț. adipos + hisutism + striuri pigmentare
ENDOCRIN
RESPIRATOR
caract. de vasculită / GN
bandeletă urinară + rap. creatinină-albumină + RFGe + eco renală + t. imunologice (dacă GN este probabilă)
O
HIPERALDOSTERONISM PRIMAR
mase renale mobile
zi
BCR
ITU în copilărie
β-hCG urinar / seric
med. care nu af. sarcina + delivrare făt
MĂSURARE TA 1. TA SISTOLICĂ (pres. arterială maximă – în timpul contracției cardiace) 2. TA DIASTOLICĂ (cea mai mică pres. arterială – în timpul relaxării cardiace)
TA dinamică & prez. variabilitate în int. de ordinul secundelor – legate de faze respiratorii & activare simpatică minute – ef. fizic ore – veghe-somn & tipuri hormonale circadiene pe t. lung – sezoniere poate fi măs. în dif. situsuri anatomice det. sunt ef. în mod clasic la niv. brațului non-dominant variația metodologică poate supra- / subestima într-un mod fals & semnificativ val. TA în cazul det. statice (cabinet / domiciliu) TA trebuie măs. în poz. șezândă după 5 min. de repaus continuu – cu spatele sprijinit, fără a avea pic. încrucișate (camera cu aer din cadrul manșetei aparatului de măs. TA ar trebui să acopere cel puțin 80% din circumf. brațului & trebuie plasată la niv. inimii – brațul trebuie sprijinit) sit. în care met. auscultorii sunt preferate FiA – variațiile aplitudinii pulsului & variațiile rapide ale TA din cauza t. variabil de umplere a VS det. măs. inexacte în cazul util. ap. oscilometrice (mai ales at. când frecv. ventric. nu este controlată)
LA CABINET MEDICAL cel puțin 2 măsurători consecutive ale TA & de a util. media acestora / cea mai mică dintre val. ca fiind TA de cabinet probleme o nec. cadre medicale & unități sanitare o nec. consultații multiple pt a obț. date suficiente pt luare decizii o EFECT DE HALAT ALB – pt maj. pers. TA măs. la cabinet este cu 5/5 mmHg mai mare decât cea măs. la domiciliu o faptul că măs. TA la domiciliu & în ambulatoriu sunt mai predictive pt evenimente CV
LA DOMICILIU
ÎN AMBULATOR
Re
zi
în mod special utilă pt implicare dif. fenotipuri TA + implicare pac. în luare dec. de comun acord + monit. pe t. lung TA între vizite la cabinet recom. actuale măsurare TA de CEL PUȚIN 2 ORI CONSECUTIV – dim. înainte de adm. trat & seara (4-7 zile) – prima det. nu este luată în considerare, pt celelalte măs. se calc. o medie ce reprez TA la domiciliu (* ↑ predictivă pt even. CV !!!) probleme o nec. ca pac. să dețină propriul ap. de măs. TA o nec. instruire privind măs. TA o lipsa unor citiri obiective ale TA
O
n
aparatele de măs. TA în ambulator dispozitive oscilometrice portabile ce det. INTERMITENT TA pe o per. de 24h – în mod uzual la fiecare 20-30 min în timpul per. de activitate & la fiecare 30-60 min în timpul somnului media pe 24h a secvenței de det. diurne & nocturne este un indicator mai predictiv pt even. CV decât măs. de la cabinet / domiciliu permite într-o sg det. acuratețe dgn superioară comparativ cu det. TA la cabinet + identif. dif. fenotipuri de TA (*TA măs. ambulator este cu 5-10 mmHg < decât TA la cabinet !)
TIPURI FENOTIP / METODĂ TA – LA CABINET TA – ÎN AFARA CABINETULUI
RISC CV
NORMOTENSIV
normal
normal
cel mai ↓
HT DE HALAT ALB
↑
normal
intermediar
HT MASCATĂ
normal
↑
intermediar
HTA
↑
↑
cel mai ↑
* medicația anti-hipertensivă NU este recom. în HT de halat alb – în ciuda unui risc CV important !
HIPERTENSIUNE SISTOLICĂ IZOLATĂ
dat. rigidizării arteriale legate de vârstă TA sistolică continuă să ↑ la pac. cu vârsta > 50 ani – CU O REDUCERE CORESPUNZĂTOARE TA DIASTOLICĂ ↑ pres. pulsului asoc. cu INJURIE VASCULARĂ ↑ TRATAMENT același ca pt. HTA mixtă (în care TA sistolică + diastolică ↑) – este nec. o atenție sporită pt a NU ↓ TAD < 60 mmHg (ar putea cauza probleme la niv. fluxului sanguin coronarian) insuf. aortică poate provoca fenotip sistolic izolat – acest aspect este în mod normal obiectivat la auscultația cardiacă ± exam. ecocardiografică
HIPOTENSIUNE ORTOSTATICĂ
TA OSCILANTĂ
ETIOLOGIE
90% dintre pac. NU prez. nici măcar o sg. cauză identif. a TA ↑ HIPERTENSIUNE ARTERIALĂ PRIMARĂ un istoric familial de HTA frecvent // istoric familial de HTA / AVC la vârste neobișnuit de tinere evaluare completă pt. evid. unor cauze sec. principalele mec. care afectează TA VOLUM + TONUS VASCULAR + DEBIT CARDIAC apariție bruscă HTA severă / agravarea uneia bine controlată anterior nec. unei evaluări atente a aderenței la trat. + luarea în considerare a eval. stilului de viață & cauzelor sec. de HTA – dacă pac. aderă la trat. probleme de complianță & HTA secundară luate în considerare la pac. cu HTA rezistentă (TA necontrolată – în pofida adm. a 3 anti-hipertensive din clase diferite, recom. de ghid)
DIETĂ (ASPECTE ASOCIATE CU TA ↑)
Re
n
O
gradul de variabilitate este exagerat la unii pac. se dat. tulburărilor SN autonom / endocrin evaluare corectă ansamblu de met. repetate pe t. scurt & t. lung TRATAMENT complex – se ef. în clinici de specialitate
zi
↓ susținută TA – de peste 20 mmHg TAS / de peste 10 mmHg TAD la 3 min de la trecerea într-o poz. de ortostatism mai frecventă vârste înaintate & afecț. asoc. cu NEUROPATII AUTONOME (DZ & b. Parkinson) de obicei ASIMPTOMATICĂ dar poate provoca intoleranță posturală / instabilitate / amețeli / căderi trebuie ef. screening activ la pers. cu simpt. tipice / cu FR TRATAMENT etalon – TA măs. în ortostatism
aport ↑ sare + grăsimi saturate + carbohidrați simpli + liquorice (inhibă o enzimă care în mod normal împiedică cortizolul să activ. rec. mineralocorticoid) aport ↓ legume + fructe
SEDENTARISM ex. de tip cardio / forță sunt asoc. cu valori mai mici ale TA ASPECTE SOCIALE având în vedere ef. pot. ale problemelor legate de stilul de viață + cele asoc. obezității - interv. sociale sunt luate în considerare pt ↓ TA (educație pt sănătate publică – conduce la ↓ aport sare & greutate corporală + încurajare ex. fizice + abordări de reglementare pt ↓ cant. de sare din prod. alim. procesate + luarea în considerare a taxelor pe zahăr & prețuri minime per unitate de alcool) MEDICAMENTE & DROGURI
mulți pac. hipertensivi vor prez. & alte comorbidități care nec. trat. farmacologic suplimentar trebuie luată în considerare posibila interferență a acestora cu menținerea sub control a TA avute în vedere med. eliberate fără prescripție med. (AINS) + droguri recreaționale (alcool & stimulente simpatomimetice) – deoarece pac. pot să nu le menționeze subst. frecvent implicate în ↑ TA includ alcool + pilule contraceptive orale + AINS + corticosteroizi + inhibitori de calcineurină & fact. de creștere endotelial vascular + unele antidepresive (venlafaxină)
HIPERTENSIUNE ARTERIALĂ SECUNDARĂ
cauzele sec. de HTA (PREZENTATE ÎN PRIMUL TABEL !) prez. la 10% din pac. CELE MAI FRECVENTE CAUZE hiperaldosteronism primar + apnee obstructivă de somn + obezitate sarcina poate fi asoc. cu ↑ TA răsp. fiziologic normal la o sarcină este o ↑ a vol. circulant care va fi compensată de o vasodilatație semnificativă – ceea ce duce la ↓ TA în special în trim. II // la unele femei însărcinate def. în formarea / vascularizarea placentară duc la HTA ± PRE-ECLAMPSIE (* HTA asoc. sarcinii se ameliorează adesea în câteva luni de la naștere – dar femeile cu tulb. hipertensive de sarcină sunt predispuse să devină hipertensive mai precoce !!!) anamneza trebuie să evid. dacă femeile de v. fertilă încearcă în mod activ să rămână însărcinate multe dintre med. antihipertensive de I linie nu sunt recom. în ac. situație VALORI PRAG PT DIAGNOSTIC HTA
TA DIASTOLICĂ
< 130
< 80
TA NORMAL ÎNALTĂ
130 – 139
80 – 89
HT GRAD I
140 – 159
90 -99
135 – 149
85 – 94
HT GRAD II
160 -179
100 – 109
150 – 169
95 – 104
HT SEVERĂ
> 180
> 110
> 170
> 105
HT SISTOLICĂ IZOLATĂ
> 140
< 90
> 135
< 85
LEZIUNI ORGANE ȚINTĂ – INDUSE DE HTA
Re
TA NORMALĂ
n
TA SISTOLICĂ
O
TA SISTOLICĂ TA DIASTOLICĂ
TA – AMBULATORIU / DOMICILIU (mmHg)
zi
TA – CABINET (mmHg) DESCRIERE
OCHI OFTALMOSCOPIA DIRECTĂ (FUNDOSCOPIE) a ochiului post-dilatare pupilară este recom. în maj. ghidurilor pt evaluare modif. vasculare hipertensive // clasif. cea mai frecventă este reprez. de SISTEMUL KEITH-WAGENER-BARKER care cuprinde 4 fenotipuri oculare hipertensive distincte (retinopatii) - o eval. mai recentă cuprinde 3 clase
UȘOARĂ îngustare arteriolară generalizată + îngustare focală arteriolară + încrucișare arterio-venoasă (* asoc. modestă cu even. CV & cerebrale)
MODERATĂ hemoragie (formă de pată / punct / flacără) + microanevrisme + pete cu aspect de vată + exsudate dure / combinație a acestor semne (* asoc. puternică cu even. CV & cerebrale) SEVERĂ semne de retinopatie moderată + edem papilar (tumefiere emergență n. optic) (* asoc. puternică cu even. CV & AVC & moarte)
CORD m. cardiac se va ATROFIA ca răsp. la postsarcina ↑ - remodelarea VS este inițial un fen. compensator pt reducere stres parietal dar va duce la o ↑ PATOLOGICĂ masă ventriculară HVS indusă de HTA de obicei ASIMPTOMATICĂ – poate fi det. ca un șoc apexian puternic la palpare precordială / poate fi evid. uneori pe ECG standard cu 12 derivații care obiectivează div. patologii de ↑ amplitudine complex QRS + anomalii ale undei T mai multe scoruri dif. pt criterii ECG de dgn. HVS – toate au SENSIBILITATE MODESTĂ (20-50%) & SPECIFICITATE > 90% (dacă crit. sunt ⊕ - este posibil să existe într-adevăr HVS) ECG sunt recom. la toți pac. hipertensivi // imagistica cardiacă (ecocardiografie transtoracică + RMN cardiac) este mai sensibilă & mai specifică (* pot estima masa reală a ventriculului stg. !!!) RINICHI b. renală = cauză + consecință HTA – stadiile precoce ale af. renale hipertensive sunt det. cel mai ușor cu ajutorul BANDELETELOR DE TESTARE A URINEI (↑ microalbuminurie / ↑ rap. albumină/creatinină) // se pot obț. estimări ale RFG pe baza creat. serice & criteriilor demografice (mai ales că multe medic. antiHTA sunt pot. nefrotoxice !) există de obicei o reducere inițială RFG asoc. cu ↓ cronică TA din orice cauză – reflectă modif. hemodinamice intra-renale (*uzual se permite reducere RFG cu până la 10% la inițierea ter. antihipertensive) TRATAMENT
↓ cu 10/5 mmHg a TA asoc. cu ↓ cu 15% a MORTALITĂȚII de toate cauzele + ↓ cu 35% AVC + ↓ cu 40% IC + ↓ 20% IM scorurile de risc CV (ex – QRISK2) utile pt integrarea tuturor FR & pt evaluare situații când există beneficiu clinic în trat. pac. hipertensivi
O
se recom. TUTUROR PAC. HIPERTENSIVI – indif. de grad / dur. boală CHIRURGIE BARIATRICĂ toți pac. cu HTA + IMC > 35 kg/m2 – NU se efectuează în mod obișnuit în abs. DZ de tip 2
IMPACTUL MODIF. STILULUI DE VIAȚĂ ASUPRA TA
VALOAREA MEDIE CU CARE ↓ TA
EXERCIȚII CARDIOVASCULARE REGULATE
5 mmHg
↓ PONDERALĂ LA PAC. SUPRAPONDERALI (IMC > 25 kg/𝐦𝟐 )
1 mmHg
CONSUM ↑ FRUCTE & LEGUME CONSUM ↓ GRĂSIMI SATURATE ↓ APORT DE SARE ALCOOL < 2 UNITĂȚI / ZI
zi
MODIF. STIL DE VIAȚĂ
Re
n
MODIFICARE STIL DE VIAȚĂ
10 mmHg 5 mmHg 3 mmHg
TRATAMENT MEDICAMENTOS
pac. cu HTA ușoară pot obț. control prin MONOTERAPIE pac. cu HTA moderată / severă nec. combinație de mai multe med. EF. ADVERSE r. adv. de tip A – DEPENDENTE DE DOZĂ (*menținerea dozelor la minim, dar combinarea dif. clase minimizează riscul de ef. adv. si maximizează probab. de a ↓ eficace TA până la niv. țintă !!!) ADERENȚA LA TRAT. barieră-cheie în atingere control TA legat de existența riscului CV ↑ at. când controlul tensional se realizează pe o per. lungă de timp (> 6 luni) ghidurile prez. tendința de a abandona monoterapia & de a iniția ter. cu o COMBINAȚIE DE MEDICAMENTE pt a atinge controlul TA maj. ghidurilor recomandă alegerea unuia / a 2 din urm. clase de medicamente – ca TERAPIE INIȚIALĂ IECA / ARA BLOCANTE CANALE DE CA DIURETICE TIAZID-LIKE
vârstnicii & descendenții negrilor africani nivel ↓ renină & implicit un răspuns REDUS la med. tip IECA / ARA ca monoterapie – în ac. grupuri sunt recomandate blocantele canalelor de Ca pac. albi mai tineri inițiere trat. cu IECA / ARA
* considerate în mare parte interschimbabile – cu exc. faptului că ARA sunt mai bine tolerate decât IECA – cu ap. mai SPIRONOLACTONĂ CEL MAI BUN MEDIC. DE LINIA IV – de preferat față de beta- / alfa-blocante TERAPIA DE ↓ A COLESTEROLULUI – cel mai frecvent cu doze mici de STATINE PUTERNICE recom. la toți pac. cu risc CV > 1% / an (este posibil ca acest prag să nu fie atins de pac. mai tineri – din cauza influenței puternice a vârstei în calcularea scorurilor de risc)
MECANISM
EF. ADVERSE
IECA
↓ angiotensina II vasoconstricție
tuse + angioedem + hiperK
BLOCANTE CANALE DE CALCIU DIHIDROPIRIDINICE (BCC DHP)
vasodilatație perif.
constipație + cefalee + edeme
ARA
↓ angiotensina II vasoconstricție
hiperK
INDICAȚIE SPECIALĂ
CONTRAINDICAȚIE ABSOLUTĂ SAR bilat. + angioedem
Nifedipină / Amlocomandate pt util. în sarcină
MONITORIZARE
SAR bilat.
EXEMPLE
RAMIPRIL 2,5 – 10 mg zilnic
zi
CLASĂ
O
PRINCIPALELE CLASE DE MED. ANTIHIPERTENSIVE & CARACTERISTICILE LOR CHEIE
RFGe + K
Re
n
rară tuse & angioedem !!!
RFGe + K
AMLODIPINĂ 5 – 10 mg zilnic LOSARTAN 25 – 100 mg zilnic
NON-DHP BCC
vasodilatație perif.
constipație + bradicardie
DIURETIC TIAZID-LIKE
vasodilatație + pierdere Na & H2O
hipoNa + hipoK + hiperuricaemie + hiperglicemie
DIURETICE ECONOMISITOARE DE K
pierdere Na & H2O
β-BLOCANTE
£-BLOCANTE
CENTRAL
BAV înalt + bradicardie
FC
VERAPAMIL 120 – 480 mg zilnic
IC
gută
electroliți serici + HbA1c + urați
INDAPAMIDĂ 1,5 – 2,5 mg zilnic
hipoNa + hiperK + ginecomastie
hiperaldosteronism primar + HT rezistentă
RFGe < 30 ml/min + K > 5 mmol/l
electroliți serici
SPIRONOLACTONĂ 25 – 50 mg zilnic
vasodilatație prin inhibare renină + simpaticoliză
bradicardie + tulburări de somn + bronhospasm
IC cu fracție de ejecție redusă + cardiopatie ischemică + Labetalol util. în sarcină
astm + BAV înalt + bradicardie
FC
BISOPROLOL 2,5 – 10 mg zilnic
venodilatație
hipoT posturală + incontinență urinară + edem
suspiciune de feocromocitom + hipertrofie benignă de prostată
incontinență urinară + hipoT posturală + IC
simpaticoliză
depresie + amețeli + uscăciune bucală
Metildopa util. în sarcină
tulburări de dispoziție + IC cu fracție de ejecție redusă
DOXAZOSIN 1 – 8 mg de 2x pe zi efect de rebound + HTA la întrerupere trat.
METILDOPA 250 – 500 mg de 3 ori pe zi
RAL
(Business Development Manager)
zi
PREOPERATOR
BDM
semnalizarea simpatică neuronală rol cheie în homeostazia vasculară – cu ef. mediate prin fibrele barorec. renale & aortice / carotidiene aferente DENERVARE SIMPATICĂ RENALĂ cea mai avansată procedură în ceea ce privește sisteme de reglare
ABORDARE HTA – ÎN SPITAL
+
HTA necontrolată motiv comun pt anulare proc. chir. elective – pac. cu HT severă (> 180/110 mmHg) sunt asoc. cu risc perioperator ↑ (ex – injurie miocardică) pac. cu HTA necontrolată (evidențe ale unui control cronic modest cu val. > 160/100 mmHg la pac. tratați / măsuri inopinate în eval. preoperatorie cu val. > 180/110 mmHg la pac. anteriori normotensivi) dirijați înapoi către med de fam. pt un trat. adecvat al HTA – ac. lucru aplicându-se procedurilor elective este de obicei necesar să se continue med. antihipertensive pe toată per. perioperatorie – cu exc. cazului în care există hTA / alte probleme conexe (stoparea antihipertensivelor nefrotoxice – în cazul exist. lez. renale acute !)
Re
VIS
O
(RAL pulmonar)
+
n
RAMIPRIL + AMLODIPINĂ + LOSARTAN + VERAPAMIL + INDAPAMIDĂ + SPIRONOLACTONĂ + BISOPROLOL + DOXAZOSIN + METILDOPA
INTRAOPERATOR
activarea simpatică din timpul inducerii an. generale poate det. ↑ TA cu 30 mmHg / mai mult la pac. cu HTA netratată pe per. menținerii anesteziei TA tinde să ↓ din cauza acț. simpatolitice & vasodilatatoare directe a subst. anestezice + pierderii reglării baro-reflexe a TA pac. cu HTA necontrolată mai predispuși la variații intraoperatorii ale TA (h/H TA) – FR pt ischemie & injurie miocardică
POSTOPERATOR dur. post-interv. + omitere (din neatenție) adm. med. antihipertensive – CELE MAI FRECVENTE CAUZE ALE HTA POSTOPERATORII FACTORI CARE CONTRIBUIE LA ↑ ACUTĂ TA
omitere adm. med. antihipertensive HTA indusă de anumite med. anxietate durere distensie vezică urinară sevraj după droguri recreative lez. neurologice
URGENȚE HIPERTENSIVE o minoritate din pac. cu TA semnificativ ↑ semne / simptome de lez. acută organe țintă – aspecte denumite URGENȚE HIPERTENSIVE în toate sit. de urgențe hipertensive ter. med. IV este indicată pt o ↓ rapidă TA – limitează la minimum lez. viscerale & previne / ↓ riscul de morbiditate + mortalitate MANAGEMENT URGENȚE HIPERTENSIVE ISTORIC
EXAMINARE
ȚINTĂ TERAPEUTICĂ / INT. DE TIMP
TERAPII DE PRIMĂ INTENȚIE
↓ cu 25% TAM în câteva ore
Labetalol + Nicardipină IV (doar în caz de retinopatie – unii autori consideră Atenolol oral suficient)
NOTE
n
SINDROM
INVESTIGAȚIE DE ELECȚIE
tulburări vizuale + cefalee
retinopatie moderatseveră
ENCEFALOPATIE HIPERTENSIVĂ
tulburări vizuale + cefalee + convulsii + confuzie + comă
adesea asoc. retinopatie moderat-severă
RMN cerebral – edem al fosei cer. posterioare (SEPR)
↓ cu 25% TAM imediată
DISECȚIE ACUTĂ DE AORTĂ
durere toracică cu caract. de înjunghiere
diferență de puls / TA între cele 2 membre sup. + incompetență valvulară – aortică
angiografie CT a aortei + ecocardiografie transesofagiană – se obs. faldul de disecție
↓ imediată TAS la 100120 mmHg & FC la 50-60 bpm
uneori asociază injurie renală acută – dat. necrozei fibrinoide a arteriolelor
zi
O
HT MALIGNĂ
Labetalol + Nicardipină IV Labetalol IV – după ce se obț. controlul FC poate fi adm. medic. vasodilatatoare (NTG, Nicardipină)
Re
pac. cu sdr. Marfan / sdr. ale aortei proximale nec. interv. chir. precoce
EPA
dispnee
raluri subcrepitante bazale bilat. + turgescență v. jugulare
RX toracic – edem interstițial
↓ imediată TAS < 140 mmHg
NTG + Morfină IV
SINDROM CORONARIAN ACUT
dureri toracice
diaforeză
ECG – modif. segmentare ST/T + troponină serică ↑
↓ imediată TAS < 140 mmHg
NTG + Labetalol
PRE – ECLAMPSIE
edeme + tulb. vizuale + dur. abdominale
edemațiere + proteinurie nou instalată evidențiată prin bandeletă urinară
↓ imediată TAS < 160 mmHg & TAD < 105 mmHg
Labetalol + Nicardipină
diureticele de ansă – ef. vasodilatator & pot ↓ TA
magneziu IV – prevenire / tratare convulsii din eclampsie
cauze secundare suspectate o
vârstă tânără (< 30 – 40 ani)
o
antec. personale (apnee obstructivă de somn / feocromocitom / etc)
o
date obț. la exam. clinic (suflu abdominal care sug. stenoză art. renală)
o
modif. bruscă TA
valori normale TA – dar cu injurii ale organelor țintă
intoleranță la anumite med. – care împiedică trat. bazat pe recom. ghidului
HTA simptomatică / hTA
TA labilă / extrem de variabilă
HTA ușoară – când nu este clar dacă un pac. ar beneficia de pe urma ↓ TA
O
zi
pac. cu HTA necontrolată (HT rezistentă) care iau ≥ 3 clase dif. de med. antihipertensive
Re
n
INDICAȚII DE TRIMITERE LA CENTRE MEDICALE DE SPECIALITATE
BOALĂ DE REFLUX GASTROESOFAGIAN / BRGE EPIDEMIOLOGIE & FIZIOPATOLOGIE
AFECȚIUNE FRECVENT ÎNTÂLNITĂ PREVALENȚĂ 10-20% ÎN ȚĂRILE DEZVOLTATE (mai des întâlnită în lumea occidentală comparativ cu Asia) SIMPTOM CLINIC DOMINANT PIROZIS – accentuat în perioade de stres factorii psihosociali pot afecta simptomele
FACTORI ASOCIAȚI
ingerare de – grăsimi / ciocolată / cafea / alcool
o
trat. pt acalazie
o
prânzuri copioase
o
sarcină / obezitate
o
medicamente – antimuscarinice / blocante canale Ca / nitrați
o
sclerodermie (scleroză sistemică)
o
hernie hiatală
n
PRINCIPALA CAUZĂ reflux de ac. gastric & pepsină & bilă & conținut duodenal în esofag – ac. lucru poate fi influențat de factori multipli care depășesc mecanismele naturale de apărare, în primul rând sfincterul esofagian inferior (SEI) între deglutiții musculatura esofagului se relaxează – cu exc. celor 2 sfinctere (SEI rămâne contractat dat. proprietăților sale musculare speciale & se relaxează la inițierea deglutiției) relaxarea tranzitorie a sfincterului esofagian inferior (RTSEI) fiziologică – dar apare mai frecvent la pac. cu BRGE, permițând ac. gastric să reflueze în esofag pres. abd. ↑ & pres. ↓ SEI predispus la BRGE alte mecanisme antireflux implică segmentul intra-abd. al esofagului (acț. ca o valvă) structura radiară formată din pliurile mucoasei gastrice (rozetă mucoasă) + diafragmul crural care se contractă la nivelul SEI acț. ca o piedică împotriva refluxului acid – prez. unei hernii hiatale poate afecta acest mecanism (în mod normal esofagul este curățat rapid de refluat prin peristaltismul sec. + gravitație & neutralizat de bicarbonatul salivar)
HERNIE HIATALĂ PRIN ALUNECARE
O
o
zi
fumat
joncțiunea eso-gastrică + o parte a stomacului “alunecă” prin hiatus – astfel se va localiza deasupra diafragmului
prez. la 30% dintre pers. > 50 ani
NU produce simptome – orice simptom este datorat refluxului
HERNIE PRIN ROSTOGOLIRE / PARA-ESOFAGIANĂ
o parte din fundul stomacului prolabează prin hiatus paralel cu esofagul
sfincterul esofagian inferior este neafectat (competent) & rămâne situat sub diafragm
ocazional – pot apărea dureri de cap din cauza unui volvulus / strangulări
Re
o
simptomatologia clinică a refluxului apare at. când mecanismele anti-reflux sunt depășite – ceea ce permite conținutului gastric acid să intre în contact prelungit cu mucoasa esofagiană distală // sfincterul esofagian inferior se relaxează tranzitoriu între mese independent de deglutiție – ac. este CAUZA PRINCIPALĂ A REFLUXULUI LA SUBIECȚII NORMALI & ≈ 2/3 DIN PAC. CU BRGE rolul BUZUNARULUI ACID are mai multă credibilitate de 5 ani încoace alimentele & lichidele ↑ în general pH-ul gastric – dar buzunarul acid reprez. o zonă localizată la niv. stomacului proximal în care ac. gastric netamponat se acum. postprandial – acesta servește ca un rezervor pt refluatul acid (în special la pac. cu hernie hiatală – unde esofagul distal este situat supradiafragmatic în special când pac. se află în clinostatism) & se poate trata specific cu o combinație ANTIACIDE-ALGINAT
TABLOU CLINIC
PIROZIS – simțit ca o arsură dureroasă la nivel retrosternal & este agravată prin aplecare în față + ghemuire + poziția culcat (toate aceste poziții facilitează expunerea la acid) & de obicei pac. acuză durere după consumul de alimente picante / lichide fierbinți / alcool corelația dintre pirozis & esofagită slabă – unii pac. pot prez. o formă ușoară de esofagită dar au pirozis sever & alții au esofagită severă în abs. simptomatologie – putându-se prez. cu hematemeză / anemie feriprivă cauzată de sângerarea cronică DD dintre durere de cauză cardiacă & cea esofagiană dificil – 20% din cazurile care se prez. în urgență cu durere au BRGE CARACTERE CLINICE – DURERE DIN BRGE & ISCHEMIE CARDIACĂ caracter – de arsură accentuată la aplecare / înclinare / decubit
caracter – constrictiv în gheară / de strivire
iradiază – (rareori) către membrele superioare
iradiază – la baza gâtului / în membrul sup. stg.
se agravează – la ingestie de alimente picante / băuturi fierbinți / alcool
se agravează – la efort
se ameliorează – la ingestia de antiacide
este însoțită de dispnee
n
o probă terapeutică cu med. antiacidă adesea utilă rezolvând durerea indusă de reflux – înainte de a se continua monit. pH-ului pe 24h at. când simptomele persistă regurgitarea alimentelor & acidului la niv. cavității orale favorizată în special de aplecarea spre înainte a corpului / de decubit – poate duce la hipersalivație (pneumonia de aspirație este neobișnuită fără o cauză obstructivă asociată – dar pot să apară tuse + astm care au răspuns terapeutic lent (1-4 luni) la adm. IPP) BOALĂ DE REFLUX LARINGOFARINGIAN (BRLF) transportul conținutului gastric în laringe & faringe – de obicei în contextul BRGE (pirozisul poate fi unul dintre simpt. asociate – dar tusea + vocea răgușită + rinoreea + astmul sunt mai frecvent întâlnite chiar dacă NU sunt simptome obișnuite)
DIAGNOSTIC & INVESTIGAȚII PARACLINICE DIAGNOSTIC CLINIC stabilit fără a fi nec. investigații suplimentare – cu exc. cazului în care există semne de alarmă (în special disfagie) pac. < 45 ani pot fi tratați fără a se apela de primă intenție la investigații – dacă totuși se impune realizarea acestora, vor fi urmărite 2 obiective evaluare prez. esofagită + hernie hiatală prin EDS – dacă se stab. dgn. de esofagită / esofag Barrett – refluxul GE este confirmat monitorizare intraluminală
Re
O
DURERE DIN ISCHEMIE CARDIACĂ
zi
DURERE DIN BRGE
1. monitorizare pH intraluminal / impedanța combinată cu manometria – utilă dacă NU există răspuns la IPP & este recom. ÎNTOTDEAUNA pt a confirma refluxul înainte de o eventuală interv. chir.
2. monitorizare ambulatorie pH timp de 24h constă în introd. unui tub nazogastric cu un senzor de pH în vârf care este plasat la niv. SEI – ac. sondă permite măsurarea expunerii la acid & este purtată timp de 24h (unele centre oferă acum sondă wireless – capsulă Bravo care este atașată la niv. esofagului inf. fără a fi nevoie de un tub nazogastric se calculează ulterior un scor compozit al dif. parametri măsurați & un scor > 14,72 indică prez. refluxului & trebuie să existe o corelație BUNĂ între prez. refluxului (pH < 4) + simptomatologie (* testarea impedanței electrice se realizează cu ajutorul unui cateter care măsoară rezistența la trecerea curentului alternativ prin conținutul esofagului & de asemenea poate fi utilă eval. dismotilității esofagiene ca și cauză potențială pt apariția simptomelor – având drept consecință un clearance esofagian ineficient !!!) TRATAMENT
≈ jum. dintre pac. cu simptome de reflux pot fi tratați util. ANTIACIDE SIMPLE + ↓ ponderală + ridicare capul patului în cursul nopții se recomandă EVITAREA tuturor factorilor precipitanți + ↓ consumului de alcool & cofeină + renunțarea la fumat
MEDICAMENTE UTILIZATE PREPARATE PE BAZĂ DE ALGINAT
10 ml de 3x per zi cele mai frecvent utilizate preparate eliberată fără prescripție medicală (OTC) pt trat. BRGE – formează un gel / plută de spumă cu conținut gastric, ↓ agresivitatea refluxului acid antiacidele care conțin Mg provoacă diaree compușii care conțin aluminiu pot provoca constipație
ANTAGONIȘTI AI REC. 𝐇𝟐
O
zi
IPP inhibă adenozin trifosfataza hidrogen / K gastrică & ↓ secreția de ac. gastric cu până la 90% med. de elecție pt toate cazurile de BRGE – în afara celor ușoare maj. pac. cu BRGE vor răspunde bine la trat. ≈ 60% dintre aceștia devin asimptomatici după 4 săpt. de IPP adm. 1x per zi pac. cu simptome severe adm. de 2x per zi IPP trat. prelungit – adesea pt ani de zile odată sensibilitatea esofagiană normalizată doză mai mică (OMEPRAZOL 20 mg) poate fi păstrată ca trat. de întreținere (* nevoia de a menține trat. cu IPP pe t. lung NU este neobișnuită – deși unele date recente au sugerat r. adv. precum osteoporoză + ↑ frecvenței inf. GI în particular cu Clostridium difficile – sunt însă puțin frecvente & tind să apară în mod deosebit la pac. cu risc) pac. care NU răspund satisfăcător la IPP & prez. simptome continue cu EDS normală au BRGE NON-EROZIVĂ (NERD) – pac. de obicei de sex feminin & adesea simptomele sunt funcționale (deși un grup mic prez. un esofag HIPERSENSIBIL – caract. prin prez. disconfortului chiar dacă modif. pH sunt numai ușoare) izomeri IPP originali (ex – Dexlansoprazol) oferă beneficiul unei inhibări mai eficiente a secreției ac. gastric pe o per. mai lungă de timp – deoarece metabolizarea componentei lor active este mai lentă
Re
n
INHIBITORI POMPĂ DE PROTONI (IPP)
cimetidină / ranitidinp / famotidinp / nizatidină frecvent fol. pt suprimarea acidității dacă NU se obț. un răspuns la trat. cu antiacide – deoarece pot fi procurați cu ușurință pot fi util. în combinație cu IPP pac. cu forme severe de BRGE
AGENȚI PROKINETICI ANTAGONIȘTI DOPAMINERGICI
metoclopramid / domperidonă pot îmbunătăți peristaltismul & accelera evacuarea gastrică rolul domperidonei limitat – ca urmare a raportărilor de r. adv. cardiace GRAVE
GASTROPLICATURĂ ENDOLUMINALĂ
procedură endoscopică vizează real. mai multor plicaturi / pliuri sub nivelul joncțiunii GE beneficii clinice reducerea pirozisului & episoadelor de reflux acid & utilizării IPP – dar NU oferă îmbunătățire de durată obiectivată prin măs. pH-ului esofagian
TRATAMENT CHIRURGICAL
NU trebuie ef. niciodată numai pt trat. herniei hiatale cei mai buni predictori ai unui rez. chir. bun simptome tipice de reflux cu acid documentat – care se corelează cu simptomele & răsp. acestora la IPP FUNDOPLICATURA NISSEN – LAPAROSCOPICĂ rată de succes > 90% la 5 ani tehnicile chir. curente readuc joncțiunea esogastrică în cav. abdominală + mobilizează fornixul gastric + închid crura diafragmatică + realizează o fundoplicatură scurtă & lipsită de tensiune sistemul de gestionare a refluxului Linx magneți care ↑ pres. de închidere SEI – permițând trecerea alim. în timpul înghițirii (se plasează laparoscopic & a fost dem. îmbunătățirea calității vieții fără ter. cu IPP) indicații interv. chir. NU sunt clar stabilite – includ toleranța la trat. medicamentos + dorința pac. de a opri trat. med. + cheltuielile legate de terapie + îngrijorarea pt r. adv. pe t. lung cea mai frecventă cauză a eșecului fundoplicaturii mecanice hernie hiatală recurentă la pac. cu dismotilitate esofagiană fără relație cu refluxul acid & la cei fără răspuns la IPP & cei care asoc. tulburări funcționale intestinale interv. chir. trebuie EVITATĂ !!!
COMPLICAȚII
ESOFAG BARRETT
o parte din epiteliul scuamos esofagian normal este înlocuit cu mucoasă columnară metaplazică pt a forma un segment de esofag cu mucoasă columnară (EMC) se asociază APROAPE ÎNTOTDEAUNA cu hernie hiatală
O
zi
de la apariția IPP stricturile (stenozele) peptice au devenit mult mai puțin frecvente survin de obicei la pac. > 60 ani exprimare clinică disfagie intermitentă pt solide – care se agravează treptat într-o lungă per. de timp cazurile ușoare pot răspunde la trat. cu IPP cazuri mai severe nec. dilatare endoscopică + IPP pe termen lung chir. necesară în cazul în care trat. medical eșuează
Re
n
STRICTURĂ PEPTICĂ
DIAGNOSTIC
n
O
o
cromo-endoscopia (aplicarea topică a pigmenților prin
endoscop) + endoscopia în bandă îngustă + autofluorescența pot
zi
se stabilește în contextul obiectivării endoscopice a deplasării proximale a joncțiunii mucoasei scuamo-columnare biopsie evidențiază mucoasă columnară cu extensie proximală deasupra pliurilor gastrice (> 1 cm) (* prez. metaplaziei intestinale NU mai este considerată obligatorie – dar reprez. un element principal pt dgn !!!) obiectivat ca o lez. circumferențială continuă / proiecții digitiforme care se extind în sus de la joncțiunea scuamo-columnară / insule de mucoasă columnară intercalate cu zone de mucoasă scumoasă CLASIFICARE PRAGA util. pt înregistrarea distribuției endoscopie – precizează lungimea segmentului cu distribuție circumferențială (măsurătoare C) + lungimea maximă (măsurătoare M) + distanța de la partea superioară a pliurilor gastrice până la limba cea mai proximală a coloanei de mucoasa columnară obezitatea abdominală ↑ riscul de esofag Barrett de 4,3 ori variantele cu segment lung (> 3 cm) & segment scurt (< 3 cm) de esofag Barrett 5% respectiv 15% din pac. care beneficiază de EDS pt simptome de reflux gastroesofagian esofag Barrett adesea dgn incidental endoscopic la pac. fără simptome de reflux CEL MAI FRECVENT ÎNTÂLNIT bărbați obezi de vârstă mijlocie 0,12 – 0,5% dintre pac. cu esofag Barrett dezvoltă anual adenocarcinom esofagian – majoritatea probabil printr-o transformare treptată pornind de la metaplazie intestinală la displazie de grad ↓ apoi de grad ↑ iar ulterior la apariția adenocarcinomului invaziv risc de dezvoltare a adenocarcinomului esofagian la pac. cu esofag Barrett (studii inițiale) de 30-50 ori mai ↑ - date recente arată riscul mult ↓ (aproape de 1% pe toată per. vieții) din cauza corelației slabe dintre prez. simptomatologiei & esofagul Barrett screeningul NU este recomandat – cu toate acestea în abs. trialurilor mari cu dovezi de înaltă calitate supravegherea endoscopică este recomandată displazia de grad înalt (HGD) de obicei asoc. cu noduli / ulcerații vizibile endoscopic – vizualizate optim cu un endoscop de înaltă definiție
Re
facilita stabilirea dgn. de displazie & carcinom (tehnologia endoscopică permite îndepărtarea lez. premaligne prin rezecție endoscopică mucosală / disecție submucoasă endoscopică prevenind esofagectomia chir.) o
dacă în cadrul endoscopiei de control se obs. displazie de grad scăzut de obicei la interval de 6 luni se repetă endoscopia cu biopsii recoltate în cadran la fiecare 1 cm – timp în care se adm. IPP doză mare
dacă se constată displazie de grad înalt dgn de obicei în contextul unei lez. vizibile endoscopic care (dacă este nodulară) poate fi îndepărtată prin REZECȚIE ENDOSCOPICĂ MUCOSALĂ pt o stadializare histologică mai precisă (dacă este det. displazie de grad înalt în abs. unei lez. vizibile endoscopic – se începe trat. cu IPP în doze mari & se repetă biopsiile NU mai târziu de 3 luni)ecoendoscopie frecvent util. pt a stadializa mai precis grupurile de pac. mai sus descrise & pt a exclude cancerul + limfadenopatia semnificativă asociată
o
ABLAȚIE PRIN RADIOFRECVENȚĂ (RFA) a înlocuit ter. fotodinamică ca tehnică de elecție pt trat. endoscopic al displaziei în cadrul esofagului Barrett după îndepărtarea oricărei lez. nodulare – restaurând mucoasa scuamoasă esofagiană (* avantajul RFA în displazia de grad scăzut este în prez. în curs de evaluare)
Re
zi
O
n
o
INFECȚIE CU HELICOBACTER PYLORI HELICOBACTERI PYLORI BACTERIE CU DEZVOLTARE LENTĂ – FORMĂ SPIRALATĂ & GRAM ⊖ & FLAGELATĂ & PRODUCĂTOARE DE UREAZĂ & CARE JOACĂ UN ROL MAJOR ÎN APARIȚIA GASTRITEI + ULCERULUI PEPTIC
colonizează stratul de mucus de la nivelul antrului gastric – dar poate fi găsită & la nivelul duodenului în zonele de metaplazie gastrică H. Pylori se găsește în cantități IMPORTANTE sub stratul de mucus de la niv. criptelor gastrice – unde aderă în mod specific la cel. epiteliale gastrice este protejată de secreția gastrică acidă prin intermediul stratului de mucus juxtamucozal – care reține bicarbonatul secretat de cel. antrale & amoniacul produs de ureaza bacteriană
EPIDEMIOLOGIE
PREVALENȚĂ ↑ în țările în curs de dezvoltare (80-90% din pop.) & mult mai mică (20-50%) în țările dezvoltate CEA MAI MARE RATĂ A INFECȚIEI grupuri cu status socio-economic ↓ infecție dobândită de obicei în perioada copilăriei calea de transmitere incertă – fecal-orală / oral-orală INCIDENȚA ↑ ODATĂ CU VÂRSTA (probabil dat. dobândirii în copilărie – at. când igiena este mai redusă (ef. de cohortă))
PATOGENEZĂ
n
O
CONSECINȚE INFECȚIE CU H. PYLORI
inflamație (gastrită anală & metaplazie intestinală a mucoasei gastrice)
ulcer peptic (duodenal & gastric)
cancer gastric
zi
maj. pop. care dobândește inf. cu H. pylori va rămâne ASIMPTOMATICĂ de-a lungul vieții H. pylori bine adaptat mediului gastric & colonizează exclusiv epiteliul gastric & trăiește la niv. stratului de mucus / sub acesta & aderă prin intermediul unor molecule de adeziune (inclusiv BabA) care se leagă de antigenul Lewis exprimat pe supraf. cel. muc. gastrice & provoacă gastrită la toți subiecții infectați deteriorarea cel. epiteliale gastrice cauzată de eliberarea enzimelor & inducerea apoptozei prin legarea la molec. din complexul major de histocompatibilitate (MHC) clasa II producția de urează permite conversia ureei în amoniu + clorură – cu efect citotoxic direct ulcerele apar CEL MAI FRECVENT at. când tulpina inf. exprimă genele CagA & VacA – secundar unui răspuns inflamator + imun mai pronunțat (expresia CagA & VacA este asoc. cu o sinteză mai pronunțată a interleukinei 8 (IL-8) – un mediator puternic al inflamației gastrice) se consideră că fact. genetici ai gazdei sunt de asemenea implicati (de ex – polimorfismele care duc la ↑ nivelului de IL-1β sunt asoc. cu gastrită atrofică & cancer)
Re
GASTRITĂ ANTRALĂ
consecință obișnuită a inf. H. pylori în mod normal este asimptomatică – deși pac. fără boală ulceroasă prez. uneori ameliorarea simptomatologiei dispeptice după ter. de eradicare a inf. cu H. pylori gastrica cronică antrală det. hipergastrinemie din cauza eliberării gastrinei din cel. G antrale - ↑ ulterioară a prod. de acid este de obicei asimptomatică dar poate duce la apariția de ulcerații duodenale
ULCER DUODENAL
prevalența inf. cu H. pylori la pac. cu ulcere duodenale (UD) în ↓ - în prezent în țările dezvoltate are o val. 50-75% în timp de ulcerele duodenale erau cândva rare în abs. inf. cu H. pylori (acest fapt a fost atribuit unei ↓ a prevalenței bacteriei + ↑ consumului de AINS) eradicarea inf. favorizează vindecarea ulcerului & ↓ incidența recurenței mecanismul precis al ulcerațiilor duodenale NU este clar deoarece doar 15% dintre pac. inf. cu H. pylori dezv. ulcere duodenale (factorii care au fost implicați – secreție ↑ gastrină + fumat + virulență bacteriană + susceptibilitate genetică)
ULCER GASTRIC
UG asoc. cu gastrită care af. corpul & antrul gastric (PANGASTRITĂ) – det. pierderea de cel. parietale & ↓ prod. de acid ulcerele se consideră că apar din cauza ↓ rezistenței mucoasei gastrice ca urmare a sintezei de citokine cauzată de inf. / din cauza modif. mucusului gastric
BOALĂ ULCEROASĂ PEPTICĂ
UD afectează ≈ 10% din pop. adultă & sunt de 2-3x MAI FRECVENTE decât UG se constată o tendință de ↓ rapidă a ratei de apariție a ulcerului peptic pt pop. masculină de vârstă tânără (și o ↑ pt pers. în vârstă – în special femei) UD & UG MAI FRECVENTE LA VÂRSTNICI boala ulceroasă peptică MAI RĂSPÂNDITĂ în țările în curs de dezvoltare în țările dezvoltate ↑ proc. de ulcere peptice induse de AINS – în timp ce prevalența inf. cu H. pylori este în ↓
TABLOU CLINIC – BOALĂ ULCEROASĂ PEPTICĂ
zi
O
EPIDEMIOLOGIE – BOALĂ ULCEROASĂ PEPTICĂ
n
ulcer peptic pierdere de substanță de la niv. mucoasei gastrice / duodenale care depășește în profunzime muscularis mucoase – bază fibroasă + ↑ nr. de cel. inflamatorii eroziunile pierderi de substanță limitate la mucoasă UD CEL MAI FRECVENT la niv. primei porțiuni a duodenului – mucoasa din jur apare congestionată + edemațiată + sângerândă / friabilă (duodenită) UG cel mai frecvent obs. pe mica curbura – în apropierea unghiului gastric (dar pot fi local. în orice parte a stomacului)
Re
MANIF. CLINICĂ SPECIFICĂ DURERE EPIGASTRICĂ RECURENTĂ – descrisă ca având caracter de arsură (at. când un pac. indică cu un singur deget spre epigastru ca sediu al durerii – ac. lucru este puternic sugestiv pt boala ulceroasă peptică) durerea din UD nocturnă în mod clasic (dar poate apărea și ziua) & este mai severă dacă în același timp pac. îi este foame durerea din UD & UG poate fi ameliorată de ANTI-ACIDE
senzația de greață poate însoți durerea vărsături rare – dar pot ameliora durerea anorexie + ↓ ponderală (pot apărea) în special în cazul UG durerea persistentă & severă sugerează COMPLICAȚII – penetrarea în alte organe durerea cu iradiere posterioară sugerează ULCER PENETRANT POSTERIOR ulcerele severe pot fi uneori asimptomatice – există pac. care se prez. la medic cu ocazia apariției unor COMPLICAȚII precum hemoragie digestivă superioară (HDS) / perforație cu peritonită sec. (fără să fi prez. anterior simpt. specifice bolii ulceroase) netratate simpt. UD se manif. prin recăderi + remisiuni spontane istoria naturală a bolii remisia simptomatologiei după mai mulți ani – dat. apariției gastritei atrofice & ↓ secreției de acid sensibilitate epigastrică la palpare frecventă – în sdr. dispeptic de tip ulceros & cel non-ulceros
DIAGNOSTIC – INFECȚIE CU H. PYLORI
este nec. dacă medicul intenționează să trateze un rez. ⊕ acest lucru se aplică de obicei în cazul pac. cu boală ulceroasă peptică activă / în antecedente / pac. dgn cu limfom gastric cu țesut limfoid asoc. mucoasei (MALT) / pt a testa & trata pac. cu sdr. dispeptic cu vârstă < 55 ani în abs. unor semne de alarmă (↓ ponderală / anemie / disfagie / vărsături / istoric familial de cancer GI) examen obiectiv nefolositor
METODE NON-INVAZIVE TESTE SEROLOGICE det. anticorpii de tip IgG & prez. sensibilitate de 90% + specificitate de 83% util. pt dgn & în studii epidemiologice ↓ titrului antic. de IgG cu valoare > 55% poate dura până la 1 an după ter. de eradicare & prin urmare aceștia NU SUNT UTILI pt confirmarea eradicării / prez. unei inf. actuale antic. pot fi găsiți și în salivă – dar testele NU sunt la fel de sensibile / specifice în comparație cu serologia
n
TEST RESPIRATOR CU UREE MARCATĂ CU 𝟏𝟑𝐂
O
test de încredere pt dgn. infecției cu H. pylori & poate fi util. ca TEST DE SCREENING măs. concen. de 13CO 2 în aerul expirat – după ingerarea de uree marcată cu 13C nec. util. unui spectometru de masă (* testul are sensibilitate 90% & specificitate 96% - dar sensibilitatea poate fi îmbunătățită asigurându-ne că pac. NU a consumat antib. în ultimele 4 săpt. anterior testului & nici IPP în ultimele 2 săpt. !!!)
zi
Re
DOZARE ANTIGEN FECAL H. PYLORI în prezent disponibil pe scară largă un t. imunologic specific care fol. antic. monoclonali pt detectare calitativă antigen H. pylori sensibilitate 97,6% + specificitate 96% util pt dgn inf. cu H. Pylori & monitorizarea eficacității ter. de eradicare înaintea ef. testului pac. trebuie să întrerupă ter. cu IPP timp de 2 săpt. – dar pot continua cu blocanții rec. de H2
METODE INVAZIVE (NEC. EXAMEN ENDOSCOPIC PT PRELEVARE) TEST RAPID PT ACTIVITATE UREAZICĂ DIN PROBA BIOPTICĂ DE MUCOASĂ GASTRICĂ (CLO TEST)
biopsiile gastrice – de obicei prelevate din muc. gastrică antrală (cu exc. cazului în care este nec. un material suplimentar pt a exclude migrația proximală) sunt adăugate într-un mediu din lichid / pe supraf. unui mediu solid ce conține uree + roșu fenol – dacă H. pylori este prez. enzima ureazică pe care o produc bacteriile catalizează hidrolizarea ureei pt a produce amoniac – ceea ce det. ↑ pH soluției & conduce la o schimbare rapidă a culorii (de la galben la roșu) acest lucru permite stabilirea statusului inf. cu H. pylori înainte ca pac. să părăsească sala de endoscopie (testul poate fi fals ⊖ dacă pac. se află sub trat. cu IPP / antibiotice la mom. examinării)
EXAMEN HISTOPATOLOGIC AL BIOPSIILOR PRELEVATE DIN MUCOASA GASTRICĂ
H. pylori poate fi evid. MICROSCOPIC pe frotiuri colorate Giemsa executate din prelevate de la niv. mucoasei gastrice obț. în timpul examinării endoscopice (sensibilitatea este ↓ dacă pac. se află în trat. cu IPP – dar mai puțin influențată decât în cazul testului cu urează) sensibilitatea poate fi îmbunătățită prin met. imunohistochimice – fol. un anticorp anti-H. pylori
REALIZARE DE CULTURI
biopsiile obț. pot fi cultivate pe un mediu special situație care permite testarea în vitro a sensibilității bacteriei la diverse antibiotice ac. tehnică folosită de obicei pt pac. cu inf. cu H. pylori refractară la ter. standard de eradicare – pt a identifica regimul antibiotic adecvat NU este util. de rutină !!!
INVESTIGARE PAC. SUSPECT DE BOALĂ ULCEROASĂ PEPTICĂ
o
pierdere involuntară din greutate
o
anorexie
o
hematemeză / melenă
o
vărsături persistente
o
decelerarea unei formațiuni palpabile la niv. epigastrului
TRATAMENT TERAPIE DE ERADICARE
n
anemie feriprivă
O
o
zi
pac. < 55 ani – cu simptome tipice ale bolii ulceroase peptice & care au fost testați ⊕ pt inf. cu H. pylori pot începe ter. de eradicare fără a fi nec. alte investigații pac. mai în vârstă nec. dgn. endoscopic & excluderea unui posibil cancer TOATE ULCERELE GASTRICE TREBUIE BIOPSIATE PT A EXCLUDE UN PROCES MALIGN & TREBUIE REEVALUATE ENDOSCOPIC PT A VERIFICA VINDECAREA COMPLETĂ toți pac. cu semne & simptome DE ALARMĂ nec. evaluare endoscopică
Re
ghidurile actuale recom. ca TOȚI pac. cu ulcer duodenal / gastric terapie de eradicare a inf. cu H. pylori – dacă bacteria este prez. în fcț. de rezistența regională la med. cu acț. antibacteriană ter. standard de eradicare din țările dezv. au succes la ≈ 90% dintre pac. (reinfecția foarte neobișnuită) în țările în curs de dezvoltare re-infecția este mai frecventă & complianța la trat. poate fi ↓ & rezistența la metronidazol este ↑ (> 50% - deoarece medicamentul este frecvent util. pt inf. parazitare) – astfel că terapia de eradicare EȘUEAZĂ FRECVENT
există mai multe regimuri terapeutice de eradicare – dar toate trebuie să țină cont de faptul că
bună complianță la trat. – ESENȚIALĂ
există incidență ↑ a rezistenței la metronidazol & claritromicină – în special în anumite pop. (rezistența la claritromicină s-a dublat în Europa în ultimul deceniu)
metronidazol adm. p.o. are reacții adverse frecvente
subcitratul de bismut este neplăcut de ingerat – chiar și sub formă de tablete
METRONIDAZOL & CLARITROMICINĂ & AMOXICILINĂ & TETRACICLINĂ & BISMUT ag. cei mai utilizați resistența la amoxicilină (1-2%) & tetraciclină (< 1%) ↓ - cu exc. țărilor în care sunt disponibile fără prescripție medicală unde rezistența poate depăși 50% CHINOLONE (EX – CIPROFLOXACINĂ) & FURAZOLIDONĂ & RIFABUTINĂ util. at. când regimurile standard au eșuat – TERAPIE DE SALVARE (niciunul dintre ac. medicamente NU este eficient singur) regimurile de eradicare includ de regulă 2 antibiotice – adm. împreună cu doză dublă de IPP care să suprime puternic secreția gastrică acidă ter. cvadruplă – care conține bismut recom. ca trat. de I linie – din cauza ↑ rezistenței la claritromicină tripla terapie standard de eradicare – pe bază de claritromicină NU mai reprez. trat. de I intenție în zonele în care rezistența este ↑
EXEMPLE DE REGIMURI TERAPEUTICE OMEPRAZOL 20 mg + CLARITROMICINĂ 500 mg + AMOXICILINĂ 1g toate adm. de 2x per zi OMEPRAZOL 20 mg + METRONIDAZOL 400 mg + CLARITROMICINĂ 500 mg toate adm. de 2x per zi
ac. med. trebuie adm. timp de 7 / 14 zile trat. pe o per. de 2 săpt. ↑ rata de eradicare a inf. dar ef. adv pot ↓ complianța în caz de eșec al ter. de eradicare & în regiunile cu rezistență la claritromicină sunt util. SUBCITRAT DE BISMUT (120 mg de 4x per zi) & METRONIDAZOL (400 mg de 3x per zi) & TETRACICLINĂ (500 mg de 4x per zi) & IPP (20-40 mg de 2x per zi) – 14 zile / terapia de tip secvențial (5 zile IPP + amoxicilină urmate de 5 zile IPP + claritromicină & tinidazol)
n
O
MĂSURI GENERALE
renunțare la fumat pac. cu ulcere gastrice reevaluați endoscopic de rutină la 6 săpt. – pt a confirma vindecarea mucoasei & a exclude un cancer gastric subiacent poate fi nec. repetarea biopsiilor gastrice
COMPLICAȚII – BOALĂ ULCEROASĂ PEPTICĂ
zi
odată cu ↑ rezistenței la claritromicină mulți clinicieni util. ac. terapie cvadruplă pt trat. inițial ter. prelungită cu IPP după o cură de 7 zile de triplă terapie pe bază de IPP NU este nec. pt vindecarea ulcerului la maj. pac. infectați cu H. pylori eficiența trat. pt ulcerul duodenal necomplicat trebuie eval. simptomatic – dacă simpt. persistă trebuie ef. teste respiratorii / dozarea antigenului fecal pt a verifica eradicarea H. pylori (în abs. terapiei cu IPP) pac. cu risc de sângerare / cei care prez. complicații (precum HDS / perforație) trebuie să ef. ÎNTOTDEAUNA un test respirator cu uree marcată / dozarea antigenului fecal H. pylori la 6 săpt. de la sfârșitul trat. – pt a se asigura că ter. de eradicare a avut succes adm. IPP pe termen lung nec. în cazul în care o nouă sângerare ar putea fi fatală
HEMORAGIE
Re
PERFORAȚIE o
frecvența perforațiilor este în ↓ - parțial dat. eficienței ter. medicale
o
UD perforează mai frecvent decât UG – de obicei în cavitatea peritoneală / poate avea loc în bursa omentală
o
tratament – chir. laparoscopică este de obicei aleasă pt a închide perforația & a drena cav. abd + trat. conservator (util. sondei de aspirație nazogastrică + adm. fluide IV & antibiotice) este folosit ocazional la pac. vârstnici
INSUFICIENȚĂ EVACUATORIE GASTRICĂ o
obstrucție pre-pilorică / pilorică / duodenală & apare pt că există un ulcer activ cu edem înconjurător / pt că vindecarea unui ulcer s-a realizat cu formarea unei cicatrici
o
obstrucția dat. bolii ulceroase peptice & proceselor maligne gastrice RAR (boala Crohn / compresia extrinsecă exercitată de un carcinom pancreatic reprez. cauze mai frecvente)
o
stenoză pilorică hipertrofică a adultului RARĂ
o
obstrucția orificiului de evacuare al stomacului acumulare la ac. nivel a sucului gastric + lichidelor & alimentelor ingerate – dând naștere principalului simptom reprez. de vărsătură (de obicei în abs. durerii – deoarece durerea caracteristică sdr. ulceros a diminuat ca urmare a vindecării lez. ulceroase)
o
vărsături rare & în jet & cu volum ↑ - conțin resturi alimentare din prânzurile ingerate anterior
o o
la exam. abdomenului clapotaj a jeun dgn. stabilit prin endoscopie – dar poate fi suspectat în fcț. de natura vărsăturilor (vărsăturile psihogene sunt frecvente – au volum mic & sunt zgomotoase)
o
vărsături severe / persistente pierdere de acid din stomac – conducând la apariția unei alcaloze metabolice hipoK (vărsăturile se remit adesea sub trat. de reechilibrare hidroelectrolitică + drenaj gastric cu ajutorul sondei de aspirație nazo-gastrică + ter. antisecretorie energică)
o
dilatarea endoscopică a reg. pilorice & montarea unui stent la acest nivel pot fi utile
o
în ansamblu 70% dintre pac. pot fi tratați fără a fi nec. interv. chir.
TRATAMENT CHIRURGICAL & CONSECINȚELE SALE PE TERMEN LUNG
perforație – care este suturată
n
hemoragie recurentă ce NU poate fi controlată prin alte mijloace
în trecut se efectuau 2 tipuri de intervenții chir. – gastrectomie parțială / vagotomie tronculară cu piloroplastie/gastro-jejunostomie COMPLICAȚII PE TERMEN LUNG
O
ulcer recurent – în acest caz este nec. verificarea prez. inf. cu H. pylori & excluderea sdr. Zollinger-Ellison + proces malign
sindrom dumping – ansamblu de semne & simptome (ex – greață & distensie epigastrică asoc. cu transpirații + senzație de slăbiciune / leșin + palpitații) care apar la pac. cu gastrectomie parțială & gastro-jejunoanastomoză se dat. evacuării rapide (dumping) a conținutului gastric în jejun – ceea ce det. un influx rapid de lichide din volumul plasmatic pt a diluat conținutul jejunal hiperton + ↓ vol. sanguin circulant (simpt. sunt de obicei ușoare & pac. se adaptează la ele – rareori pot exista probleme pe t. lung & în ac. caz simpt. au de obicei cauză funcțională) (* poate apărea hipoglicemie !!!)
diaree – obs. în principal după vagotomie (ep. severe recurente au fost întâlnite la 1% dintre pac.) & antidiareicele reprez. trat. obișnuit
complicații nutriționale – aproape orice interv. chir. la nivel gastric & în special gastrectomia poate fi urmată de
zi
chirurgia este fol. pt boala ulceroasă peptică NUMAI în cazul dezv. unor complicații precum
o
carență de Fe – din cauza absorbției ↓
o
deficit de folați – de obicei din cauza aportului deficitar
Re
o
carență de vit. B12 – sec. deficitului de factor intrinsec
o
↓ ponderală – de obicei din cauza aportului alim. redus
ALTE AFECȚIUNI ASOCIATE INF. CU H. PYLORI
ADENOCARCINOM GASTRIC incidența cancerului gastric distal (dar NU cel proximal) este direct proporțională cu cea a inf. H. pylori în țările cu o incidență ↑ a cancerului gastric (studiile serologice arată că pers. infectate cu H. pylori au o incidență > a carcinomului gastric distal)
LIMFOM GASTRIC CU CELULE B > 70% dintre pac. cu limfoame gastrice cu cel. B (MALT) prez. inf. cu H. pylori (s-a dovedit că inf. cu H. pylori conține cel. B clonală care dă naștere limfomului MALT)
AINS & HELICOBACTER PYLORI & BOALA ULCEROASĂ
aspirina & alte AINS inhibă secreția de prostaglandine la niv. local & sistemic – prin blocarea căii ciclooxigenazei (COX) ceea ce duce la deterioarea mucoasei gastrice (COS există sub 2 forme – COX-1 (enzima constitutivă) & COX-2 (indusă prin stimularea citokinelor la niv. zonelor inflamatorii)) inhibitorii specifici COX-2 efect mai mic asupra enzimei COX-1 din mucoasa gastrică – aceștia pot produce lez. ale mucoasei gastrice dar mai puțin decât în cazul altor AINS convenționale (util. lor este limitată de riscul de apariție al r. adv. CV) ≈ 50% dintre pac. care consumă în mod regulat AINS vor dezvolta lez. ale mucoasei gastrice & ≈ 30% vor prez. ulcere la evaluarea endoscopică (doar o mică parte dintre pac. prezintă simptome (5%) & doar 1-2% dezv. complicație majoră – hemoragie GI / perforație) din cauza nr. mare de pac. aflați sub trat. cu AINS (inclusiv aspirină doză mică) pt profilaxia CV acestea reprez. o problemă majoră – în special la vârstnici H. pylori & AINS FR independenți & sinergici – pt dezv. bolii ulceroase
TRATAMENT oprire ingestie AINS IPP
în cazul unor pac. cu artrită severă oprirea adm. AINS s-ar putea să NU fie posibilă – în acest caz se pot utiliza
AINS CU EF. ADVERSE GI ↓ - în cea mai mică doză eficientă posibilă (la pac. care NU prez. risc CV se poate util. un inhibitor selectiv COX-2)
TERAPIE CITOPROTECTOARE PROFILACTICĂ (IPP / MISOPROSTOL) – pt toți pac. cu risc ↑ (cei > 65 ani & cei cu antecedente de ulcer peptic – în mod particular care au prez. și complicații & pt cei aflați sub terapie cu corticosteroizi / anticoagulante) (* IPP ↓ riscul ulcerelor duodenale & gastrice dgn endoscopic & sunt mai bine tolerate decât misoprostolul care provoacă diaree)
zi
O
Re
n
inițiere terapie de eradicare H. pylori – în cazul pac. H. pylori ⊕
BOLI INFLAMATORII INTESTINALE / BII 2 FORME MAJORE DE BOLI INFLAMATORII INTESTINALE (BII) BOALĂ CROHN (BC) – POATE AFECTA ORICARE DINTRE PĂRȚILE TRACTULUI GI COLITĂ ULCERATIVĂ (CU) – AFECTEAZA NUMAI COLONUL
în 10% din cazurile de BII ce cauzează colită dgn definitiv de BC / CU – NU este posibil (dgn. este de colită nedeterminată) altă formă de colită legată de inflamația microscopică colita microscopică – limfocitară & colagenoasă
EPIDEMIOLOGIE
BC incidența variază de la țară la țară – 4-10/100.000 anual & prevalența - 25-100/100.000 CU incidența – 6-15/100.000 anual & prevalența – 80-150/100.000 cele mai mari rate de incidență & prevalență Europa de Nord & America de Nord & MB rasa & etnia af. incidența & prevalența (* evreii sunt mai predispuși la BII decât oricare alt grup etnic) ≈ 25% dintre pac. dgn înainte de vârsta de 18 ani – boala debutantă la tineri este mai agresivă & extinsă comparativ cu boala apărută la pac. mai în vârstă
ETIOLOGIE & PATOGENEZĂ
BC + CU boli poligenice complexe – istoricul familial ⊕ este CEL MAI MARE FR independent pt dezv. BII ratele de concordanță gemeni monozigoți & dizigoți 20-50% respectiv 10% factori genetici majori pt BC gena NOD2 + genele autofage + calea Th17 (cel. T helper tipul IL-23) – proteina NOD2 de pe cromozomul 16 este un senzor intracel. al peptidoglicanului bacterian (prez. în pereții cel. bacteriene) & indivizii homozigoți / heterozigoți compuși pt una din multiplele mutații ale ac. gene au risc semnificat ↑ pt dezv. BC ileală mutații gene autofage ATG16L1 & IRGM + gena rec. IL-23 ↑ risc BC mutații gene asoc. cu barieră mucoasă ↑ risc CU def. genetice specifice a căii rec. IL-10 formă severă de debut timpuriu extrem de colită & boală perianală – la copii genele HLA de pe cromozomul 6 rol modificator de boală alela DRB*0103 legată de formă agresivă particulară CU + nec. trat. chirurgical & BC colonică DRB*0103 + MICA*010 asoc. cu boală perianală DRB*071 asoc. cu BC ileală
zi
O
FACTORI GENETICI
n
etiologie necunoscută BII reprez. interacțiunea dintre mai mulți cofactori – susceptibilitate genetică + factori de mediu + microbiota intestinală + răspunsul imun al gazdei
Re
FACTORI DE MEDIU & ALȚI FACTORI DE RISC
FUMAT pac. cu BC au mai multe șanse să fie fumători – rolul fumatului în exacerbarea BC & ↑ riscului de recurență a bolii după interv. chir. a fost dem. (prin contrast – risc ↑ de CU la non- / fost-fumatori & nicotina s-a dem. a fi un trat. eficient) AINS asoc. cu debut BII + perioade de acutizare la pac. anterior dgn IGIENĂ familiile sărace & numeroase ce trăiesc într-un habitat aglomerat au risc ↑ de a dezv. BC – un mediu curat ar putea să nu expună sistemul imun intestinal la microorg. patogene / non-patogene cum sunt helminții (ceea ce pare să altereze balanța dintre răspunsurile imune efectorii & regulatorii) FACTORI NUTRIȚIONALI multe alim. & componente alim. au fost sugerate ca având un rol în etiopatogeneza BCI (consum ↑ zahăr + grăsimi) – alăptarea poate oferi protecție împotriva dezv. BII la copii FACTORI PSIHOLOGICI stresul cronic & depresia ↑ riscul de recidivă la pac. cu boală în remisie APENDICECTOMIE protectivă împotriva dezv. CU – în special dacă a fost realizată pt apendicită / limfadenită mezenterică înainte de 20 ani + influențează de asemenea evoluția clinică CU – incidență ↓ a colectomiei / necesar ↓ a ter. imunosupresive & poate ↑ riscul. dezv BC
MICROBIOTA INTESTINALĂ
DISBIOZĂ INTESTINALĂ
n
rol CRUCIAL în perpetuarea inflam. intest. nr. bacteriilor aderente de mucoasă ↑ la pac. cu BC (* schimbarea componentei bacteriene a materiei fecale induce remisiunea clinică) mec. prin care microbiota intestinală ar putea fi legată de etiologia BII includ există o alterare a florei intestinale la pac. cu BC – diversitate ↓ de specii microbiene la pac. cu BII
concen. ↑ de Bacterioides & E. Coli + concen. ↓ bifidobacterii & Faecalibacterium prausnitzii – rap. în probele de mucoasă & materii fecale recoltate la pac. cu BC (comparativ cu grupul de control sănătos)
concen. ↓ F. prausnitzii – pac. cu boală activă comparativ cu cei în remisiune (la pac. cu BC – aceste niveluri indică recădere endoscopică ulterioară a bolii)
zi
O
ORGANISME PATOGENE SPECIFICE aderență ↑ E. Coli la cel. epiteliale ileale în BC – cu dovezi ale invaziei acestora în mucoasă (pilii de tip 1 E. Coli aderă la o prot. denumită moleculă de adeziune cel. legată de antigenul carcinoembrionic 6)
Re
ANTIGENE BACTERIENE bacteriile își exercită acț. prin intermediul interacțiunii dintre liganzi – cum ar fi peptidoglican-polizaharide & lipozaharide cu rec. de recunoaștere ai modelului gazdă cum ar fi fam. de rec. Toll-like (la supraf. cel.) + familia NOD (intracel.) BARIERĂ CHIMICĂ DEFICIENTĂ / DEFENSINE INTESTINALE ↓ £ defensină-1 umană în muc. intestinală – în BC & CU
lipsă inducție HD-2 + HD-3 + HD-5 – în BC
AFECTAREA FCȚ. DE BARIERĂ A MUCOASEI
ar putea explica prez. bacteriilor neobișnuite & potențial patogenice (MAP + Listeria + E-Coli) aderent la mucoasă (prez. ac. bacterii NU reprez. neapărat o relație de cauzalitate – dar poate reflecta activ. anterioară a bolii)
SISTEM IMUN INTESTINAL
BII apare în mom. în care sistemul imun mucosal are un răspuns inadecvat la antigenii din lumen – de ex. bacteriile & antigenii care pot pătrunde în mucoasă printr-un epiteliu permeabil liganzii bacterieni interacționează cu sistemul imun înnăscut & cu cel dobândit – prin int. rec. Toll-like (rec. exprimati la nivelul epiteliului & cel. prezentatoare de antigen) deficiențe apar în clearance-ul bacteriei invadate de către componentele sistemului imun înnăscut (de ex. neutrofilele) – ceea ce poate det. o activare inadecvată a răspunsului imun câștigat în BII deficiențe într-una dintre componentele inflamazomului (un senzor de alertă intracel. care aparține sistemului imun înnăscut & care poate declanșa activarea mediatorilor inflamației caspase-1 dependenți – ca ex. IL-18 + IL-1β) speciile bacteriene individuale ef. imunologic distinct mediat de cel. dentritice (CD) – CD evaluează bacteriile din lumenul intestinal & direcționează diferențierea funcțională ulterioară a cel. T naive în populații de cel. efectoare / regulatoare BII asoc. cu dezechilibru între nr. relativ de cel. efectoare intestinale (Th1 + Th17) & pop. de cel. regulatoare T – ceea ce disturbă toleranța normală la încărcarea antigenică luminală citokinele pro-inflamatorii eliberate de cel. T efectoare stimulează macrofagele să secrete în cant. mari alte citokine pro-inflamatorii (precum TNF-£ + IL-1 + IL-6) – ac. mecanisme duc la ↑ expresiei moleculelor de adeziune în endoteliul vascular intestinal, facilitând recrutarea leucocitelor din circ. + eliberarea de chemochine toate ac. duc la distrugerea țesutului & atragerea mai multor cel. inflamatorii
hemoroizi
excrescențe
abces perianal / ischiorectal
fistulă anorectală
O zi
BC boală inflamatorie cronică care poate af. oricare dintre segm. tractului GI (de la cav. bucală până la anus) – dar are o tendință particulară de a afecta ileonul terminal & colonul ascendent (boală ileocolonică) poate fi prez. doar la o mică porțiune de intestin (de ex ileonul terminal) / discontinuă – în arii multiple ale intestinului separate de porțiuni intestinale cu structură normală (skip lesions) poate să implice colonul în totalitate (pancolită / colită totală) – uneori fără lez. macroscopice ale intestinului subțire asoc. cu fisuri + fistule perianale complicații anale & perianale fisură anală (multiplă & nedureroasă)
Re
n
ANATOMIE PATOLOGICĂ
CU poate afecta doar rectul (proctită) / se poate extinde proximal & să includă colonul sigmoid + colonul descendent (colită stângă) / poate să cuprindă colonul integral (colită extensivă) – la unii dintre ac. pac. există inflamația ileonului terminal distal (ileită de reflux)
MODIFICĂRI MACROSCOPICE
în BC intestinul afectat este de obicei îngroșat + îngustat (deseori) – ulcerele profunde & fisurile de la niv. mucoasei produc aspectul de PIATRĂ DE PAVAJ prez. fistulelor & abceselor intra-abd. reflectă caracterul penetrant al bolii semne precoce – ulcerație aftoidă de la niv. colonului evid. prin colonoscopie în timp – ulcerele devin mai largi & mai profunde cu distribuție focală – conturează asp. de PIATRĂ DE PAVAJ în CU mucoasă eritematoasă – cu aspect inflamator & sângerează ușor (friabilă) forme severe de boală – pot fi prez. ulcere extensive & mucoasa inflamată adiacentă poate căpăta aspectul de polipi post-inflamator (pseudo-polipi) în BOALĂ COLONICĂ FULMINANTĂ (de orice tip) mucoasa este distrusă în cea mai mare parte – lăsând doar câteva insule de mucoasă edemațiată (insule edematoase) & apare dilatația toxică (megacolon toxic) în cursul proc. de vindecare – mucoasa poate reveni la normal (deși de obicei se constată cicatrici reziduale)
MODIFICĂRI MICROSCOPICE
în BC inflamația se extinde la toate straturile (transmural) intestinului + ↑ nr. cel. inflamatorii cronice & hiperplazie limfoidă + granuloame la 50-60% dintre pac. (agregate noncazeificate de cel. epiteloide & gigante Langhans) în CU se obs. inflamație superficială limitată la mucoasă – ac. prez. infiltrate de cel. inflamatorii cronice în lamina proprie & pot fi întâlnite abcese criptice + depleția cel. caliciforme aceste 2 boli pot fi diferențiate pe baza datelor clinice & radiologice + pe baza diferențelor histologice obs. în biopsiile din muc. rectului & colonului DIFERENȚE HISTOLOGICE – BOALA CROHN & COLITA ULCERATIVĂ BOALA CROHN
COLITA ULCERATIVĂ
INFLAMAȚIE
profundă (transmurală) focală
mucoasă continuă
GRANULOAME
++
rare
CEL. CALICIFORME
prezente
↓
ABCESE CRIPTICE
+
+
O
n
ASPECTE HISTOLOGICE
MANIFESTĂRI EXTRAINTESTINALE
OCHI uveită / episclerită ARTICULAȚII artropatie tip I (pauciarticulară) – atacuri acute & autolimitante (< 10 săpt.) + apar cu recăderi ale BII & sunt asoc. cu alte manif. extraintestinale / artropatie tip II (poliarticulară) – artropatia durează luni până la ani & este independentă de activ. BII + de regulă asoc. cu uveita / artralgie / spondilită anchilozantă / dur. inflamatorie vertebrală TEGUMENT eritem nodos / Pyoderma gangrenosum FICAT & ARBORE BILIAR colangită sclerozantă / ficat gras / hepatită cronică / ciroză / litiază NEFROLITIAZĂ
Re
zi
* uneori diferențierea între cele 2 NU este posibilă – în special dacă biopsiile sunt obț. în fază acută & ac. pac. sunt considerați a avea COLITĂ NEDETERMINATĂ testarea serologică pt anticorpi anti-citoplasmă neutrofile (ANCA) în CU + anticorpi anti-Saccharomyces cerevisiae (ASCA) în BC pot fi utile în dgn. diferențial – deși un dgn. precis poate fi stabilit după examinarea specimenelor de colectomie (nici aici diferențierea NU poate fi făcută de cele mai multe ori)
TROMBOZĂ VENOASĂ
* există o asoc. HLA DRB1*0103 – cu artrita pauciarticulară a articulațiilor mari în CU + BC & HLA-B44 cu artrita simetrică a artic. mici & HLA-B27 cu sacroiliita DIAGNOSTIC DIFERENȚIAL
trebuie excluse alte cauze ale diareei coprocultura trebuie întotdeauna realizată + testare toxină Clostridium Dificile simpt. care persistă > 5 zile puțin probabil să fie cauzate de o gastroenterită de cauză infecțioasă analiza microbiologică a scaunului pt patologii parazitare real. la pac. cu istoric relevant de călătorii BC luată în calcul la toți indivizii cu malabsorbție de vitamine (anemie megaloblastică) / malnutriție + la copii cu creștere deficitară tuberculoza ileocolonică comună în țări în curs de dezvoltare – ceea ce face dificilă dgn BC (microscopie + cultură TB nec.) limfoamele pot uneori să implice ileumul & cecumul – fiind mai rare în pop. de pac. cu risc de BII
BOALĂ CROHN / BC TABLOU CLINIC SIMPTOME MAJORE diaree + durere abdominală + ↓ ponderală (la 15% dintre pac. simptomele GI pot lipsi)
o
indispoziție
o
anorexie
o
astenie
o
greață + vărsături
o
febră ușoară
o
deficit de creștere + întârzierea pubertății principalele manif. la copii
o
diaree (80% din cazuri) – în boala colonică va conține de obicei sânge (ceea ce face dificilă diferențierea cu CU) & în unele cazuri poate fi cauzată de malabsorbția ac. biliari care apare ca urmare a rezecției ileale / bolii ileale
n
o
steatoree – poate fi prez. în boala de intestin subțire
unii pac. au stil de viață aproape normal pac. cu boală extinsă episoade frecvente de recurență & progresează de la inflamație la stricturi + perforație ≈ 50% dintre pac. rezecție intestinală – în primii 5 ani de la stabilirea dgn manif. clinice variabile & depind parțial de reg. intestinală afectată debut insidios / acut durerea abdominală colicativă (sugerând obstrucție) / de obicei NU are caracteristici specifice (în boala colonică este prezent un discomfort minimal) boala poate debuta ca și urgență durere acută în fosa iliacă dreaptă – mimează apendicita (dacă se ef. laparotomia – se va găsi ileon terminal edematos & eritematos) cauze ale ileitei acute infecții – Yersinia / TB COMPLICAȚII BC boală anală & perianală – în 25% din cazuri poate fi simptomatologia de debut, precedând simpt. colonice / de intestin subțire fistula enterică (vezică / vagin / per. abdominal) 20-40% din cazuri
zi
Re
O
o
EXAMEN OBIECTIV
modificări ↓ cu excepția ↓ ponderale + malnutriție ulcerație aftoasă la niv. gurii FRECVENTĂ exam. abdominal normal – deși sensibilitate ± masă se găsește ocazional în fosa iliacă dreaptă (se dat. aglutinării anselor intestinale inflamate / prez. unui abces care poate prod. iritație la niv. m. psoas) anus MEREU examinat – pt identif. excrescențe anale edematoase / fisuri / abcese perianale manif. extraintestinale BII evaluare clinic corespunzător
INVESTIGAȚII TESTE SANGUINE
ANEMIE frecventă – poate fi anemie cronică simplă normocitară normocromă / poate exista o deficiență de Fe ± folat (în ciuda implicării ileonului terminal în BC – anemia megaloblastică prin deficit de B12 este RARĂ – deși niv. seric de B12 poate să fie < lim. inf. a normalului) VSH + PCR + LEUCOCITE + TROMBOCITE ↑ HIPOALBUMINEMIE prez. în formele severe de boală – ca parte a răspunsului de fază acută la inflamația asoc. cu PCR ↑ BIOCHIMIE HEPATICĂ poate fi anormală HEMOCULTURI nec. în cazul suspiciunii de septicemie TESTE SEROLOGICE pot releva antic. perinucleari ANCA ⊖ + ASCA ⊕
TESTE DE SCAUN
COPROCULTURI (INCLUSIV T. PT TOXINA C. DIFFICILE) nec. ori de câte ori diareea este prez. MICROSCOPIA PT PARAZIȚI esențială la pac. cu istoric relevant de călătorii CALPROTECTINĂ FETALĂ + LACTOFERINĂ ↑ în boala intestinală activă (calprotectina fecală utilă & în monitorizare BII)
O
zi
COLONOSCOPIE dacă se suspectează af. colonică – cu exc. pac. care prez. boală severă (la care ar trebui ef. sigmoidoscopie limitată – fără pregătire ant.) constatări – variază de la ulcerații ușoare & neuniforme & superficiale (aftoide) la ulcerații larg răspândite & profunde care realizează aspect de PIATRĂ DE PAVAJ evaluare endoscopică ileon terminal – ESENȚIALĂ la toți pac. cu suspiciune de BC (2 biopsii realizate în 5 zone – incluzând rectul + ileonul terminal ENDOSCOPIE GI SUPERIOARĂ pt excludere af. esofagiană / gastroduodenală la pac. cu simptome relevante – este ef. din ce în ce mai frecvent la toți pac. în mom. dgn. pt a defini cât mai precis extensia bolii ca și ghid pt prognosticul ulterior INVESTIGAȚII IMAGISTICE INTESTIN SUBȚIRE obligatorii la toți pac. cu suspiciune de BC – tehnici utilizare includ bariu + examinare CT cu subst. de contrast orală + eco de intestin subțire + enterocliză RMN alterare simetrică în aspectul mucoasei cu ulcerație profundă & zone cu îngustare / restructurare pot fi decelate deși boala este de obicei limitată la ileonul terminal – alte zone ale intestinului subțire pot fi implicate & apar lez. focale cu intestin normal între zonele afectate imagistica axială – permite dgn sepsisului extraintestinal la pac. cu simptomatologie acută (este preferată în ac. situație) ECOGRAFIE met. non-iradiantă pt eval. activ. bolii în ileon & colon RMN PERIANALĂ / ECO ENDOANALĂ eval. boală perianală CAPSULĂ ENDOSCOPICĂ la pac. cu BC când exam. radiologică este normală – prez. stricturilor intestinului subțire constituie CI la eval. prin capsulă endoscopică
Re
n
ENDOSCOPIE & IMAGISTICĂ RADIOLOGICĂ
EXAMINĂRI CU RADIONUCLIZI CU LEUCOCITE MARCATE CU INDIU / TECHNEȚIU util. pt a identif. inflamația intestinului subțire & colonului / pt a localiza abcese extraintestinale
ACTIVITATEA BOLII eval. folosind parametri simpli
HEMOGLOBINĂ NR. DE LEUCOCITE MARKERI INFLAMATORI (VSH + PCR + nr. trombocite) ALBUMINĂ SERICĂ CALPROTECTINĂ FECALĂ + LACTOFERINĂ markeri simpli non-invazivi de activ. a bolii în BII & au valoare în predicția răspunsului / eșecului la trat.
TRATAMENT MEDICAL
INDUCȚIA REMISIEI GLUCOCORTICOIZI oral / IV NUTRIȚIE ENTERALĂ ANTICORPI TNF MENȚINEREA REMISIEI AZATIOPRINĂ / MERCAPTOPURINĂ / METROTREXAT ANTICORPI ANTI-TNF BOALĂ PERIANALĂ DRENAJ CHIRURGICAL COLECȚII SEPTICE CIPROFLOXACINĂ + METRONIDAZOL AZATIOPRINĂ ANTICORPI ANTI-TNF
O
INDUCȚIE REMISIE GLUCOCORTICOIZI
zi
scop tratament inducere + menținere remisie clinică & vindecare mucoasă spre a preveni progresia bolii + complicațiile ulterioare cauze alternative pt simptomatologie (gastroenterite / sepsis extraintestinal / alte cauze de stricturi / boală GI funcțională / malabsorbție de săruri biliare) excluse înainte de începerea terapiei imunosupresoare pac. cu simpt. ușoare & fără dovada unei afectări extensive trat. simptomatic fumatul oprit anemie (dacă este consecință a deficitului de B12 / ac. folic / Fe) trat. corespunzător (pac. cu intoleranță la Fe oral – substituție cu Fe IV) af. severe nec. spitalizare profilaxia tromboembolismului realizată la toți pac. internați
Re
n
CONSIDERAȚII GENERALE
util. pt a induce remisia – în pusee moderate & severe (PREDNISOLON oral 30-60 mg/zi) formele de boală ileocecală ușoare spre moderate CORTICOIZI CU ELIBERARE CONTROLATĂ – BUDENOSID (are disponibilitate sistemică ↓ & este asoc. cu frecvență + intensitate ↓ a ef. sec. steroidiene)
rate de remisie / răspuns global 60-90% - în fcț. de tipul / localizarea / extensia bolii steroizi EVITAȚI la pac. cu boală penetrantă intestinală / sepsis perianal
AMINOSALICILAȚI ANTIBIOTICE CIPROFLOXACINĂ / METRONIDAZOL – util. pt trat. complicațiilor sec. (abcese / boală perianală) NUTRIȚIE ENTERALĂ EXCLUSIVĂ
trat. tradițional forme moderate spre severe – din PRACTICA PEDIATRICĂ (sub-utilizate la adulți dat. problemelor de complianță la dietă) dacă sunt util. ca unică sursă de nutriție pt 28 zile ratele de inducție ale remisiei sunt similare cu cele obț. la trat. cu steroizi ratele de recidivă sunt mari în mod particular la cei care există af. colonică
BOALĂ REFRACTARĂ / FULMINANTĂ
pac. cu simptome care NU răspund la ter. convențională reevaluați pt a exclude un dgn alternativ precum strictură / abces penetrant la pac. cu boală limitată la ileonul terminal rezecția chir. este o indicație utilă la pac. cu af. extensivă remisia ar trebui indusă cu un ag. anti-TNF ca monoterapie / de preferat în combinație cu imunosupresor precum Azatioprină
MENȚINERE REMISIE
TERAPII DE MENȚINERE CONVENȚIONALE
O
AZATIOPRINĂ (AZA - 2,5 mg/kg pe zi) / MERCAPTOPURINĂ (MP – 1,5 mg/kg pe zi) / METOTREXAT (25mg odată pe săpt. până la remisie – apoi 15 mg pe săpt.) trat. de lungă durată cu ac. med. este nec. – întrucât rata de recădere la întreruperea trat. este ↑ educația pac. privind ef. adverse & monitorizarea adecvată pt complicații esențială – poate ↑ aderența la trat. enzima cheie implicată în metabolismul AZA & MP tiopurin metil transferaza – are variabilitate genetică mare & deficitul poate duce la niveluri circulante ↑ ale nucleotidelor tioguanine cu un risc ↑ pt depresie medulară testări ale activ. TPMT disponibile ef. înainte de trat. deficit de TPMT NU este singura cauză de supresie medulară – hemoleucograma la 3 luni trebuie ef. la toți pac. măsurarea metaboliților ef. pt a evalua aderența la trat. & asigurarea dozei optime
zi
AGENȚI ANTI-TNF
n
toți pac. nec. monitorizare regulată pt a exclude inflamația intestinală persistentă pac. cu boală cu prognostic bun (vârstă înaintată la dgn + fără boală perianală + ulcerație limitată + non-fumător) pot să NU necesite ter. de întreținere pac. cu boală cu prognostic defavorabil (vârstă tânără la dgn + afectare extensivă intestin subțire + ulcerație profundă colonică + boală perianală / rectală + fumător) / care se acutizează după ce ter. de inducție este întreruptă imunosupresie de lungă durată scopul terapiei de întreținere prevenire progresie boală + ↓ nec. de corticosteroizi – care poate fi asoc. cu multiple ef. sec. terapiile care induc vindecarea mucoasei efecte mai bune în timp toate terapiile de menținere nec. monitorizare atentă pt a asigura un control optim al bolii & pt a preveni eventualele ef. adverse dacă există dovezi de activ. continuă a bolii ar trebuie confirmată aderența la trat. + optimizarea dozelor / adjustarea terapeutică realizată
BENEFICIU CLAR inducerea + menținerea remisiunii INDICAȚIE pac. cu boală refractară la terapia imunosupresoare convențională
Re
terapie precoce cu anti-TNF indicată în cazuri selecționate de boală cu prognostic defavorabil + trat. afectării complexe perianale / perirectale după ce colecțiile septice au fost drenate ag. anti-TNF disponibili INFLIXIMAB + ADALIMUMAB + CERTOLIZUMAB PEGOL – neutralizează TNF-£ solubil & se leagă de TNF-£ legat membranar & induc apoptoza cel. imună (deși mec. exact de acțiune NU este cunoscut) (* în trialuri clinice au avut ef. de ↓ a nec. de cortizon & au dus la refacerea aproape completă a mucoasei la 1/3 din pac. pe termen lung – trebuie folosiți în mod regulat ca ter. de menținere întrucât sunt mai puțin eficienți + induc formarea de antic. anti-agent dacă sunt fol. episodic) la pac. naivi la azatioprină terapia combinată ↑ eficacitatea + ↓ imunogenicitatea ASOCIAȚI CU COMPLICAȚII IMPORTANTE infecții oportuniste (TB) + demielinizare + malignitate
TERAPII BIOLOGICE NOI
TERAPIA CU INTEGRINE ANTI-£4β47 – VEDOLIZUMAB ↓ recrutarea leucocitară în intestinul inflamat – fol. la pac. cu BC moderat-severă activă care sunt intoleranți la un agent anti-TNF / ag. contraindicați & pac. care au răspuns incomplet / NU mai răspund la agentul anti-TNF TERAPII ȚINTITE PE IL-12/IL-23 – USTEKINUMAB trat. BC activă moderat-severă la pac. care NU pot avea / au răspuns incomplet la agenti anti-TNF RISANKIZUMAB (antic. monoclonal uman țintit pe subunitatea p19 a interleukinei-23 – momentan în trialuri de fază 3) pac. cu BC moderat-severă studii preliminare folosind OLIGONUCLEOTIDA ANTI-SENSE orală rez. promițătoare pt trat. BC activă (↓ prod. de markeri pro-inflamatori) OZANIMOD – agonist oral al rec. sfingozin-1-fosfat subtipurile 1 & 5 ↓ limfocitele circulante active – trialuri de fază 3 pt BC moderat-activă numeroase ter. în cercetare se concen. pe inhibarea / supresia / alterarea diferențierii limfocitelor T
ABORDARE CHIRURGICALĂ
n
O
zi
80% dintre pac. vor nec. interv. chir. pe parcursul bolii (chir. ar trebui evitată dacă este posibil & să fie ef. doar rezecții limitate întrucât recurența (15%/an) este aproape inevitabilă fără ter. profilactică de menținere) indicații eșec terapie medicamentoasă – cu simpt. acute / cronice care prod. alterarea sănătății + complicații (ex – dilatare toxică / obstrucție / perforație / abcese / fistulă enterocutanată) + retard de creștere la copii în ciuda trat. medicamentos + prez. colecțiilor septice perianale (se face consult sub anestezie & colecția este drenată & un tub de dren este montat) la pac. cu boală de intestin subțire unele stricturi pot fi dilatate (STRICTUROPLASTIE) – în timp ce altele nec. REZECȚIE + ANASTOMOZĂ toți pac. trebuie să RENUNȚE la fumat există dovezi o cură de 3 luni cu metronidazol ↓ rata recăderii pac. cu risc ↑ de recădere (chir. în antecedente / fumători / boală penetrantă la mom. primei intervenții) evaluați pt ter. imunosupresivă de menținere – ar trebuie să ef. o ileocolonoscopie pt. a evalua anastomoza având în vedere posibilitatea recurenței la 6 luni postop. când BC colonică implică întreg colonul & rectul este cruțat / minim afectat COLECTOMIE SUBTOTALĂ + ANASTOMOZĂ ILEORECTALĂ poate fi ef. (rată de recurență de 60-70% în ileon / rect / ambele este de așteptat – cu toate acestea 2/3 din pac. păstrează rect funcțional pt 10 ani) dacă întreg colonul & rectul sunt afectate PANPROCTOCOLECTOMIE CU ILEOSTOMĂ TERMINALĂ este interv. standard pac. cu BC NU se pretează pt anastomoze cu realizarea unui rezervor ileal – întrucât recurența la ac. nivel este mare COMPLICAȚII ASOC. CU ILEOSTOMA o complicații mecanice o
deshidratare – în particular dacă int. subțire rămas este scurt
o
complicații psihosexuale
o
disfuncție erectilă (la bărbați) + ↓ fertilitate (la femei) – dat. interv. chir. precedente
o
recurență BC
Re
PROGNOSTIC
maj. pac. au doar lez. inflamatorii la dgn 20% dintre pac. se vor prezenta cu boală complicată – inclusiv stricturi + forme penetrante netratați evol. bolii este progresivă – de la inflamație la stricturi & boală penetrantă (vor nec. interv. chir) < 50% dintre pac. nec. rezecție chir. în primii 5 ani de boală la pac. cu prognostic defavorabil inițiere precoce terapie agresivă estimarea prognosticului NU este ușoară – factorii asoc. cu un prognostic defavorabil sunt vârstă tânără la mom. dgn. (< 20 ani)
boală intestinală extensivă
afectare perianală importantă
ulcerații profunde la indexul colonoscopic
COLITĂ ULCERATIVĂ / CU TABLOU CLINIC SIMPTOM MAJOR diaree – cu mucus & sânge (însoțită uneori de discomfort în abd. inferior) MANIF. GENERALE indispoziție + astenie + anorexie cu ↓ ponderală – NU sunt la fel de severe precum în BC ulcerații aftoase la niv. oral
boala poate fi ușoară / moderată / severă întinderea afecț. limitată la rect (proctită) / cadru colonic stg. / extensivă PROCTITĂ emisii frecvente de mucus + sânge – cu caracter urgent & tenesme (în general simpt. generale sunt limitate & scaunul, când este prez., este solid) într-un atac acut de CU stg. / extensivă diaree cu sânge – 10-12 scaune lichide per zi (diareea apare & noaptea – cu un caracter urgent & incontinență care af. sever pac.) pac. cu exacerbare acută a colitei internare urgentă – în vederea ter. intensive MEGACOLON TOXIC COMPLICAȚIE MAJORĂ asoc. colitei severe acute – RX abd. pe gol evid. colon cu pereți subțiri & dilatat & cu diam. > 6 cm & plin de gaze & conține pseudopolipi (* stadiu periculos al bolii avansate – cu iminența perforației + mortalitate ↑ 15-25% + chir. de urgență nec. la toți pac. la care dilatarea toxică NU s-a remis în 48h – cu ter. intensivă corespunzătoare) // DD – colită infecțioasă (ex – cu C. difficile + CMV)
O
n
o o o
EPISOD SEVER DE COLITĂ ULCERATIVĂ TRATAMENT
zi
DEFINIȚIE frecvență scaune - > 6 scaune/zi cu sânge +++
febră > 37,5℃
internare în spital
excludere inf. intestinală
tahicardie - > 90 bpm
viteză sedimentare eritrocitară - > 30 mm/oră
confirmare dgn – sigmoidoscopie flexibilă limitată fără pregătire
anemie – hemoglobină < 100 g/dl
evaluare bilanț hidric
albumină < 30 g/l
anticoagulare profilactică
HIDROCORTIZON IV 100 mg de 4x pe zi
monitorizare zilnică – frecvență scaune + RX abd. + sânge (HLG / PCR / albumină)
Re
EXAMEN OBIECTIV
în general NU există semne specifice abd. poate fi ușor destins / sensibil la palpare tahicardie + febră semne de colită severă & nec. internare tușeu rectal prez. sânge sigmoidoscopie modif. – mucoasă inflamată & sângerândă & friabilă foarte rar – rect cruțat cu proctoscopie normală
INVESTIGAȚII TESTE SANGVINE
LEUCOCITE + TROMBOCITE ↑ în atacuri moderat-severe & anemie feriprivă prez. VSH + PCR ↑ (biochimia hepatică poate fi modif. cu hipoalbuminemie în cazuri severe) pANCA ⊕ diferă astfel de BC unde p ANCA este ⊖
TESTE FECALE & TOXINA C. DIFFICILE
ef. ÎNTOTDEAUNA pt a exclude cauză inf. a colitei MICROSCOPIE FECALĂ pt a exclude amoebiaza – OBLIGATORIE la pac. cu istoric relevant de călătorii CALPROTECTINĂ / LACTOFERINĂ FECALĂ ↑
COLONOSCOPIE
IMAGISTICĂ
RX ABD. PE GOL esențială la pac. cu atacuri severe acute pt a exclude dilatarea colonică (extinderea bolii NU este apreciată corect fol. ac. metodă) alte tehnici imagistice rar folosite pt eval. pac. – întrucât endoscopia este de preferat inflamația per. colonic + prez. lichidului liber în cavit. abd. ECOGRAFIE
TRATAMENT MEDICAL
pilonul principal în trat. formelor ușoare & moderate de orice extindere AMINOSALICILAT cu acț. topică în lumenul colonic – gruparea fcț. a ac. med. este acidul-5aminosalicilic care este abs. în intestinul subțire modul de acț. 5-ASA în BII necunoscut – probabil implicând calea de semnalizare a rec. intracel. gamma activat de proliferatorul peroxizomilor aminosalicilații eficienți în inducerea remisiunii în boală ușoară până la moderat activă & în menținerea remisiunii în toate formele de boală + există dovezi că sunt chemopreventive pt cancerul colorectal asociat CU
zi
PROCTITĂ
O
n
ENDOSCOPIA CU BIOPSII DIN MUCOASĂ STANDARD DE AUR PT DGN CU colonoscopia permite aprecierea activ. & extinderii bolii la pac. cu colită cronică CROMENDOSCOPIA este util pt a exclude displazia colonoscopia completă evitată în atacuri severe – pt a evita perforația (în locul acesteia – sigmoidoscopie flexibilă fără pregătire prealabilă ar trebuie folosită pt confirmare dgn)
SUPOZITOARE 5-ASA trat. de I linie STEROIZI TOPICI mai puțin eficienți (un 5-ASA oral poate fi adăugat pt a ↑ ratele de remisie)
Re
unele cazuri de proctită NU răspund la 5-ASA & nec. PREDNISOLON oral
COLITĂ STÂNGĂ
PREPARATE TOPICE 5-ASA trat. de I linie (adăugare 5-ASA oral va ↑ ratele de remisie) pac. care NU răspunde la ac. trat. / prez. agravarea simptomelor PREDNISOLON oral
PANCOLITĂ
pac. cu simpt. ușoare până la moderate PREPARAT ORAL 5-ASA la o doză adecvată (adăugare clismă cu 5-ASA ↑ ratele de remisie) pac. care NU răspund la ac. tratament / prez. agravarea simptomatologiei PREDNISOLON oral
COLITĂ REFRACTARĂ / SEVERĂ – DE ORICE EXTINDERE
pac. cu colită refractară la ter. convenționale standard urmăriți – pt a se asigura aderența la trat. + confirmarea colitei active + excluderea inf. & biopsii pt excludere reactivare colită cu CMV pac. ar trebui să primească TER. BIOLOGICĂ CU AGENT ANTI-TNF (INFLIXIMAB / ADALIMUMAB / GOLIMUMAB) / TER. ANTI-INTEGRINĂ (VEDOLIZUMAB) / TOFACITINIB – INHIBITOR ORAL AL JANUS KINASEI 1-3 (a devenit disponibil în 2018 pt trat. adulților cu CU moderat-sever activă) pac. cu colită severă & cei care NU răspunde la prednisolon oral internați & tratați cu HIDROCORTIZON 100 mg IV 6h + HEPARINĂ CU GREUTATE MOLECULARĂ MICĂ s.c. pt prevenirea tromboembolismului trebuie ef. investigații - confirmare dgn + excludere inf. enterică & adm. ter. de susținere (suport hidric & nutrițional adm. enteral – dacă este nec.) incidența inf. cu C. Difficile concomitent la pac. internați pt colită severă în ↑ - este asoc. cu morbiditate ↑↑ (starea clinică a pac. trebuie monit. zilnic & trebuie analizat zilnic hemoleucogramă + PCR + uree + electroliți) // RX abd. repetate dacă evoluția NU este favorabilă dacă pac. cu ep. sever de CU - NU au răspuns la trat. corticoterapic IV adm. 3 zile este nec. ter. medicală de salvare / interv. chir. dacă pac. răspund la corticoterapia IV ac. trebuie schimbată cu corticoterapie orală după ≈ 5 zile & apoi ↓ treptat până la oprire în 8-10 săpt. toți pac. care au fost internați pt colită severă ter. de întreținere pe t. lung cu o TIOPURINĂ (azatioprină / mercaptopurină)
O
TERAPII NOI
ALICAFORSEN (inhibitor al moleculei de adeziune intracel.-1) și-a dem. eficacitatea în trat. colitei ulcerative distale & inflamației rezervorului ileal studiul în desfășurare își propune să evalueze siguranța & eficacitatea pe t. lung la pac. supuși unui transplant de cel. stem pe o per. de cel puțin 4 ani
TRATAMENT CHIRURGICAL
zi
ter. de salvare pt evitare colectomie nec. la pac. cu CRP > 45 mg/l / > 8 scaune per zi după 3 zile de trat. cu hidrocortizon IV continuare monoterapie cu corticosteroizi va întârzia colectomia inevitabilă & va ↑ mortalitatea terapiile de salvare cu beneficii clare dovedite în studiile clinice controlate CICLOSPORINĂ 2mg/kg per zi IV sub formă de perfuzie continuă / ter. de inducție + menținere cu INFLIXIMAB pac. cu ulcerații extinse pot nec. doze de inducție de infliximab mai mari pac. cu albumină ↓ rată de răspuns mai mică la ter. de salvare pac. trebuie să le fie rapid întreruptă corticoterapia odată ce ter. de salvare a început pt a ↓ morbiditatea cei care răspund la terapie tratați cu ciclosporină orală / perfuzii suplimentare de infliximab – odată ce ter. de întreținere cu tiopurină este începută
Re
n
TERAPIE DE SALVARE
trat. CU – în primul rând medical cel chir. poate să fie salvator de vieți – este curativ & elimină riscul de cancer pe t. lung
principalele indicații colita severă care NU răspunde la trat. + boală refractară la ter. de lungă durată alte indicații
EPISOD ACUT FULMINANT – eșec trat. medical / megacolon toxic / hemoragie / risc
de perforație iminentă
BOALĂ CRONICĂ – răspuns incomplet la trat. medical / cortico-dependență / displazie la controlul colonoscopic
chir. laparoscopică adesea folosită pt a îmbunătăți durerea postop. & timpul de recuperare & aspectul cosmetic în boala acută COLECTOMIA SUBTOTALĂ CU ILEOSTOMIE FINALĂ & CONSERVAREA RECTULUI – interv. chir. de elecție într-un timp ulterior – pac. are mai multe opț. chir. care sunt preferabil de ef. într-un centru colorectal de specialitate PROTECTOMIE CU ILEOSTOMIE PERMANENTĂ – PT A EVITA ILEOSTOMIA PERMANENTĂ SE FOL. REZERVOR ILEOANAL rezervorul ileoanal anastomozat la anus la niv. liniei dentate după excizia rectului rămas (1/3 din pac. vor prez. POUCHITĂ – inflamația muc. rezervorului cu simpt. de diaree + hemoragie + febră + exacerbarea manif. extracolonice) o incidența pouchitei de 2x ↑ la pac. cu colangită sclerozantă primitivă & este ↑ la pac. cu ANCA ⊕ cu ileită retrogradă anterior ef. colectomiei o
2/3 din cazurile de pouchită vor reapare – ca recidive acute / forme cronice neremise
o
pilonul principal al trat. ANTIBIOTICE (METRONIDAZOL ± CIPROFLOXACINĂ) – poate fi nec. util. CORTICOTERAPIEI
o
probioticul VSL#3 – eficient în prevenirea ap. pouchitei & menținerea remisiunii la pac. cu pouchită tratată cu antib. pt a induce vindecarea mucoasei
CANCERUL ÎN BII pac. cu CU & BC extensivă incidență ↑ în dezv. displaziei & ulterior a cancerului de colon riscul de displazie legat de extensia & durata bolii + prez. inflamației la niv. mucoasei netratate istoric familial de cancer colorectal & prez. colangită sclerozantă primară ↑ riscul supravegherea poate avea un rol semnificativ în ↓ riscului de cancer colorectal avansat & cancer colorectal de interval
MORTALITATE ÎN BII
mortalitate în CU similară cu cea a pop. generale (excepție – pac. cu colită severă (au mortalitate puțin mai mare în primul an după dgn.) & pac. > 60 ani în mom. dgn. pac. cu boală jejunală & ileală extinsă + cei cu af. gastrică & duodenală mortalitate relativ mai ↑
COLITĂ MICROSCOPICĂ
Re
O
1/3 din pac. cu proctită inflamatorie distală dat. CU vor dezv. mai multe lez. proximale & 5-10% chiar pancolită 1/3 din pac. cu CU vor avea un singur ep. & ceilalți vor avea o evol. recidivantă 1/3 din pac. cu CU colectomie în urm. 20 ani de la dgn.
zi
n
EVOLUȚIE & PROGNOSTIC
pac. prez. diaree apoasă cronică / fluctuantă (deși caract. macroscopice ale colonoscopiei sunt normale – rez. histopatologice ale biopsiei sunt anormale) 3 forme diferite de colită inflamatorie microscopică
1. CU MICROSCOPICĂ infiltrat inflamator cronic în lamina proprie – cu dezorganizarea arhitecturii criptelor & depleție a cel. caliciforme ± abcese la niv. criptelor // trat
tratament – la fel ca CU (mulți pac. răspund la trat. doar cu aminosalicilați)
2. COLITĂ LIMFOCITARĂ MICROSCOPICĂ
lez. epiteliale de suprafață + important infiltrat limfocitar în epiteliul de suprafață + numeroase cel. mononucleare în lamina proprie
3. COLITĂ COLAGENOASĂ MICROSCOPICĂ strat de colagen sub-epitelial îngroșat (> 10 μm) – adiacent membranei bazale + infiltrat inflamator în lamina proprie cu limfocite & cel. plasmatice + cel. epiteliale de suprafață deteriorate predomină la femeile de vârstă mijlocie / vârstnice
asoc. cu o varietate de afecț. autoimune – artrită + boală tiroidiană + sclerodermie cutanată limitată + ciroză biliară primară
zi
O
n
incidența colitei limfocitare microscopice & cea colagenoasă ↑ la pac. cu boală celiacă (ac. dgn. trebuie exclus !!!) TRAT. – colită microscopică & colagenoasă BUDESONIDĂ beneficii ale util. de aminosalicilați & preparate care conțin bismut dacă sunt refractare – prednisolon + azatioprină nr. mic de pac. cu colită microscopică limfocitară & colagenoasă prez. CONCOMITENT malabsorbție de ac. biliari – adm. de colestiramină are prognostic favorabil
Re
HEPATITĂ
DISTRUCȚIE HEPATICĂ PARENCHIMATOASĂ ACUTĂ poate fi cauzată de numeroși agenți
HEPATITĂ CRONICĂ orice hepatită cu durată > 6 luni / mai mult – clasificată în fcț. de etiologie (hepatita cronică virală – cauza principală pt boala hepatică cronică & ciroză & carcinom hepatocelular la nivel mondial) CAUZE HEPATITE CRONICE
METABOLICE steatoză hepatică non-alcoolică ALCOOL-INDUSĂ VIRALĂ hepatită B ± D / hepatită C / hepatită E (imunocompromiși) MEDICAMENTE (metildopa / izoniazid / ketoconazol / nitrofurantoin) AUTOIMUNĂ EREDITARĂ b. Wilson & hemocromatoză CAUZE NEOBIȘNUITE infecții (sifilis / TB) + boli infiltrative (amiloidoză + limfom + ingestie de toxine)
HEPATITĂ ACUTĂ PATOLOGIE
n
O
HEPATITĂ CRONICĂ MORFOPATOLOGIE
zi
deși anumite caract. histologice sugestive pt factorul etiologic & maj. modif. sunt nespecifice hepatocitele modificări degenerative (balonizare + ↑ granulațiilor citoplasmatice + vacuolizare) & se necrozează (se micșorează & conțin corpi eozinofilici Councilman) distribuția modif. poate varia în fcț. de etiologie – dar necroza este de obicei maximală în zona 3 extinderea necrozei ft variabilă interindividual – 2 cauze extreme (între cele 2 extreme poate exista o necroză confluentă limitată cu colapsul rețelei de reticulină – care conduce realizarea unor legături în punte între venele centrolobulare + între v. centrolobulare & tracturile portale (spațiile porte) + între spațiile porte) o în prima – grupuri mici & unice de hepatocite mor (necroză pătată / focală) o în cealaltă – necroză multiacinară care cuprinde o mare parte din ficat (necroză hepatică masivă) & duce la IHA extinderea infiltratului inflamator variabilă – dar spațiile porte & lobulii sunt infiltrate în principal de limfocite alte caracteristici variabile colestaza în zona 3 + încărcarea grasă (ac. este evid. în hepatita alcoolică / cea dat. anumitor med.)
Re
caractere morfopatologice de multe ori diagnostice în spațiile porte infiltrate inflamatorii celulare cronice – cuprind limfocite + plasmocite + (uneori) foliculi limfoizi intensitatea inflamației variază de la ușoară la severă & adițional pot apărea pierderea definiției plăcii de delimitare portală / periportală – hepatită de interfață (distrucția este dat. mai degrabă apoptozei decât necrozei)
modificare lobulară + necroză litică focală + apoptoză + inflamație focală
n O zi
severitatea generală a hepatitei judecată după gradul necrozei hepatocitare & a inflamației + severitatea fibrozei / a cirozei în hepatita cronică virală diverse sisteme de punctare SCORUL KNODELL (indexul de activitate histologică) util. suma a 4 factori (necroză periportală / în punte + degenerescență intralobulară & necroză focală + inflamația portală + fibroză) SCORUL ISHAK stadializează fibroza de la 0 (absentă) la 6 (ciroză) SCORUL METAVIR 4 grade scorurile sunt fol. în trialurile terapeutice & pt evaluarea evoluției bolii – dar NU sunt măsuri cantitative de eval. a fibrozei (scorul BRUNT este aplicat pt NAFLD & scorul METAVIR este rez. pt hepatita C)
Re
necroză confluentă fibroză – ușoară / în punte (porto-centrală / centro-centrală / porto-portală) / ciroză severă
HEPATITĂ VIRALĂ hepatită A + hepatită E dau infecții acute hepatitele B + C + D pot cauza boală acută / cronică
CARACTERISTICI ALE HEPATITELOR VIRALE B
C
D
E
ARN
ADN
ARN
ARN
ARN
27 nm
42 nm
50 nm
36 nm (cu înveliș AgHbs)
27-35 nm
PICORNAVIRIDAE
HEPADNAVIRIDAE
FLAVIVIRIDAE
DELTAVIRIDAE
HEPEVIRIDAE
TRANSMITERE
n
VIRUS
A
da
nu
nu
nu
da
SÂNGE / PRODUSE DE SÂNGE
rar
da
da
da
nu
VERTICALĂ
nu
da
rar
ocazional
nu
SALIVĂ
da
da
da
SEXUALĂ
rar
da
da (rar)
INCUBAȚIE
scurtă (2-3 săpt.)
lungă ( 1-5 luni)
lungă
VÂRSTĂ
tânără
oricare
STATUS DE PURTĂTOR
nu
da
zi
O
FECAL-ORALĂ
? nu
?
rar
nu
intermediară
scurtă
oricare
oricare
oricare
da
?
nu
Re
BOALĂ HEPATICĂ CRONICĂ
nu
da
da
da
nu
CANCER HEPATIC
nu
da
da
da
nu
MORTALITATE (ACUTĂ)
< 0,5%
< 1%
< 1%
< 1%
1-2% (femei gravide 1020%)
IMUNIZARE PASIVĂ
imunoglobuline serice normale i.m. (0,04 – 0,06 ml/kg)
imunoglobulina hep. B (IgHB)
nu
nu
nu
ACTIVĂ
vaccin
vaccin
nu
vaccin VHB pt a preveni coinfecția
vaccin
HEPATITĂ VIRALĂ A
picornavirus 1 serotip – deoarece 1 epitot este imunodominant se reaplică la niv. ficatului & este excretat în bilă & apoi excretat în fecale timp de 2 săpt. anterior debutului bolii clinice + 7 zile după boala infecțiozitate maximă chiar înaintea debutului icterului particulele VHA puse în evidență în fecale prin microscopie electronică
MANIFESTĂRI CLINICE
O
VIRUS HEPATITIC A (VHA)
zi
comună la nivel mondial deseori descoperită în epidemii se întâlnește de obicei toamna AFECTEAZĂ copiii & adulții tineri TRANSMITERE pe cale fecal-oral APARE DAT. ingestiei alimentelor (ex – scoici) & apei contaminate aglomerația + igiena precară facilitează răspândirea inf. – dar focare de inf. au apărut la bărbați care au relații sexuale cu alți bărbați NU EXISTĂ STATUS DE PURTĂTOR
greață + anorexie – mulți pac. se însănătoșesc din ac. stadiu & rămân anicterici inf. anicterică comună la copii & oferă imunitate pe viață în țările în curs de dezvoltare – îmbunătățirile în ceea ce privește igiena au ↓ inf. la tineri & în mod paradoxal au condus la o ↑ a inf. simptomatice la adulții expuși după 1-2 săpt pac. devin icterici & frecvent concomitent – simptomatologia se ameliorează persistența grețurilor + vărsăturilor + confuziei mentale internare în spital urina devine închisă la culoare (odată cu agravarea icterului) & scaunele iau culoare deschisă
Re
n
EPIDEMIOLOGIE
hepatomegalie moderată + splină palpabilă ocazional – limfadenopatie dureroasă (asoc. cu rash tranzitoriu – în unele cazuri) în maj. cazurilor boala se încheie după 3-6 săpt. complicații extrahepatice rare – pot include vasculită + artrită + miocardită + afectare renală acută uneori pot fi obs. o boală bifazică – cu recrudescența icterului & clasic cu a 2-a fază mai severă care este COLESTATICĂ (hepatită virală colestatică) cu ↑ FA mai pronunțată (astfel boala va avea curs prelungit – 7-20 săpt.) rareori boala poate fi severă hepatită acută + comă hepatică + deces (formă mai comună la vârstnici)
INVESTIGAȚII BIOCHIMIE HEPATICĂ
STADIU PRODROMAL bilirubină serică normală + ALT / AST ↑ (preced icterul) STADIU ICTERIC bilirubină serică reflectă nivel icteric + AST ↑ (atinge val. maximă la 1-2 zile după ap. icterului) + FA serică < 300 UI/l
* după ce icterul a ↓ în intensitate aminotransferazele pot rămâne ↑ pt câteva săpt. & ocazional până la 6 luni TESTE HEMATOLOGICE
leucopenie + limfocitoză relativă rar – anemie hemolitică Coombs ⊕ / an. aplastică TP ↑ (în cazuri severe) + VSH ↑
MARKERI VIRALI – ANTICORPI ANTI VHA
anticorpi IgG comuni în pop. generală > 50 ani AcantiVHA IgM infecție acută (maj. copiillor < 3 ani au anticorpi în urma inf. asimptomatice)
PRONOSTIC
TRATAMENT NU există trat. specific PROFILAXIE virusul este rezistent la clorinare – dar este omorât prin fierbere timp de 10 min IMUNIZARE ACTIVĂ
zi
O
EXCELENT maj. pac. vindecându-se complet MORTALITATEA LA ADULȚI 0,1% - dar ↑ cu vârsta decesul cauzat de necroza hepatică acută NU există motive de întrerupere consum de alcool – în afara celor câteva săpt. când pac. este bolnav pac. se pot simți debilitatați pt câteva luni după remisia simpt. clinice & modif. parametrilor biochimici sdr. post-hepatitic – trat. = liniștirea pac. hep. VHA NU evoluează niciodată spre boală hepatică cronică !!!
Re
n
DIAGNOSTIC DIFERENȚIAL cu alte cauze de icter – în particular față de alte tipuri de hepatite virale / induse med.
pac. care călătoresc frevent în zone endemice & cei cu boală hepatică cronică & cei cu hemofilie & lucrători cu contact frecvent cu cazuri de hepatită adm. vaccin VHA inactivat de formaldehidă
focare comunitare oprite prin vaccinare 1 singură doză prod. anticorpi care persistă pt cel puțin 1 an – cu imunitate care durează > 10 ani
IMUNIZARE PASIVĂ imunoglobulinele umane normale (0,02 ml/kg im) util. dacă expunerea la VHA este < 2 săpt. + vaccin VHA adm.
HEPATITĂ VIRALĂ B EPIDEMIOLOGIE
VHB prez. pe tot globul - > 220 milioane de purtători TRANSMITERE VERTICALĂ – DE LA MAMĂ LA COPIL de obicei în timpul nașterii / imediat după & rareori in utero (NU SE TRANSMITE PRIN ALĂPTARE !!!) TRANSMITERE ORIZONTALĂ la copii – prin abraziuni minore / contact apropiat cu alții copii (VHB poate supraviețui pe articole casnice pt per. de timp îndelungate) & inf. VHB cronică din copilărie este asoc. cu nivele ↑ de replicare virală a.î. niveluri înalte de virus sunt prez în cantit. mici de sânge (facilitează contagiunea virală) TRANSMITERE PE CALE IV transfuzii de sânge / produse de sânge infectate / ace contaminate TRANSMITERE PRIN CONTACT PERSONAL APROPIAT – ACT SEXUAL în particular la bărbații care au contacte sexuale cu alți bărbați virus în spermă & salivă
VIRUS HEPATITIC B (VHB)
n
MUTAȚII VHB
O
mutațiile survin la niv. cadrelor deschide de lectură (citire) ale genomului viral ac. variante genomice mutante apar la pac. cu HBV cronică (mutații de toleranță) / pot fi dob. prin infecții MUTAȚII AgHBs prod. prin alterările det. antigenici a ai prot. AgHBs – de obicei cu o substituție a glicinei cu arginina la poz. 145 & are ca rez. modif. domeniului de legare de anticorpi & poate face ca vaccinul să fie ineficient la pac. cu anumite genotipuri VHB – în particular genotipul D o mutație în regiunea pre-core – prin care o schimbare a guanozinei (A) cu adenozina (G) crează un codon stop (TAG) – previne prod. de AgHBe (forma secretată a AgHBc) dar sinteza de AgHBc este nefectată (* ac. mutație poate fi asoc. cu boala AgHBe ⊖ & cu alte mutații ale regiunii promoter core a virusului pot produce boală AgHBe ⊖) pt a det. infecțiozitatea bolii AgHBe ⊖ trebuie măs. ADN-VHB – deoarece AgHBe NU va fi prezent mutațiile ADN polimerazei survin în urma trat. cu prima generație de med. antivirale cu acț. directă (precum lamivudina)
zi
genomul VHB variabil – secvențierea genetică poate fi util. pt a defini diferitele genotipuri VHB există o corelație strânsă între genotipuri (A-H) & arii geografie – genotipurile pot influența șansa de răspuns la trat. cu interferon (dar toate genotipurile răspund în mod egal la analogi nucleozidici) AgHBe proteină formată prin self-clivarea specifică a prod. genetic pre-cre / core care este secretat separat de către cel.
Re
PATOGENEZĂ
a inf. VHB dobândită în copilărie este ilustrată în fig. – există un nivel înalt de replicare virală cu AgHBe care NU este asoc. cu un răspuns mediat imun de injurie hepatică & NU cauzează distrucție hepatică (faza imunotolerantă / de intoleranță imună a VHB) & trat. NU este indicat dar este nec. o urmărire atentă (* ac. fază evoluează ulterior în urm. fază în adolescență) 2. FAZA DE INFECȚIE VHB CRONICĂ AgHBe ⊕ în timpul adolescenței se manif. frecvent distrucția hepatică cu ALT ↑ în prez. unor niveluri ↑ de inf. AgHBe ⊕ (faza imunoactivă) & la anumiți pac. ac. fază a bolii va progresa spre ciroză a.î. ter. este indicată pt a ↓ dezvoltarea fibrozei & trat. poate conduce la seroconversie de la AgHBe ⊕ la AgHBe ⊖
n
O
zi
regiunile Pre-S1 & Pre-S2 implicate în atașarea la rec. hepatocitar – polipeptidul co-transportor de taurocolat de sodiu (NTCP) după pătrundere în int. cel. virusul își pierde învelișul & miezul virusului este transportat la nucleu fără a fi procesat transcripția VHB în ARN-ul mesager at. când ADN VHB este convertit în forma circulară închisă (ADNccc) care se comportă ca model pt transcrierea ARN ARN transcris revers-transcris de proteina polimerază virală în ADN VHB – care este apoi transf. circular & împachetat astfel VHB & HIV se reaplică prin revers transcriptere care introduc erori în ciclul de reaplicare – dar permite prod. de ADN viral care se poate integra în genomul gazdă anumite medicamente (lamivudină + tenofovir) care sunt active împotriva polimerazei HIV au ef. asupra polimerazei VHB translația în prot. VHB – la fel ca reaplicarea genomică în reticulul endoplasmatic – prot. sunt apoi împachetate împreună & exportate din cel. (există o prod. în exces de particule AgHBs non-infectante – care sunt apoi elib. în circulație) în mod obișnuite VHB NU este direct citopatic (deși la indivizii imunosupresați nivele înalte de replicare pot conduce la toxicitate directă) distrucția hep. este prod. de răspunsul imun al gazdei cel. T citotoxice CD8 specifice VHB recunosc antigenul viral via molec. de clasa I a antigenului leucocitar uman (HLA) de la supraf. hepatocitelor infectate (totuși – cel. T supresoare / reglatoare inhibă ac. cel. citotoxice – ducând la persistența virală + cronicizarea inf. VHB) răspunsurile Th1 asoc. cu clearance-ul viral răspunsul Th2 (IL-4 + 5 + 6 + 10 + 13) asoc. cu dezv. inf. cronice & severitatea bolii prez. virusului la pac. cu răspund mediat cel. foarte slab conduce la status inactiv + asimptomatic + cronic inf. VHB & un răspuns bun conduce la continuarea distrucției hepatocel. cu dezv. hepatitei cronice inf. cronică VHB progresează printr-o serie de 4 faze distincte 1. FAZA 1 DE INFECȚIE VHB CRONICĂ AgHBe ⊕ istoria naturală
Re
3. FAZA 3 DE INFECȚIE VHB CRONICĂ AgHBe ⊖ la mulți pac. boala evoluează către o fază latentă (faza de purtător inactiv) at. când răspunsul imun al gazdei supresează replicarea virală – ceea ce duce la ADN-VHB ↓ + abs. AgHBe + valori normale ALT (în cazul unora dintre pac. virusul este eliminat cu pierderea AgHBs)
4. FAZA 4 DE INFECȚIE VHB CRONICĂ AgHBe ⊖ la o parte dintre pac. cu hepatită cronică virală B inactivă boala se va reactiva odată cu vârsta & ac. fază finală este caract. de niveluri ↑ de reaplicare virală (ADN VHB) + AgHBe ⊖ + ALT ↑ (nivelurile fluctuante de ALT pot conduce la erori de dgn & probele funcționale hep. + ADN VHB ar trebuie det. de 4 ori pe an pt a stabili dgn la pac. AgHBe ⊖) & ac. fază este deseori asoc. cu mutații virale & terapia pt AgHBe ⊖ este indicată pt a preveni progresia bolii
carcinomul hepatocelular (HCC) se poate dezv. în orice stadiu al bolii – dar este mai frecvent la pac. cu niveluri ↑ de ADN VHB imunosupresia agravează toate fazele inf. VHB – o problemă particulară este întâlnită la pac. cu boală inactivă AgHBe ⊖ unde prez. biochimiei hep. normale conferă o falsă impresie de securitate & la ac. pac. reactivarea VHB este frecventă + este însoțită de MORTALITATE ↑ este esențial – ca toți pac. care urmează să primească chimioter. să fie introduși în screening-ul pt AgHBs (cei care au inf. cronică VHB să primească ter. antivirală profilactică – TENOFOVIR / ENTECAVIR) imunosupresia profundă (din transplant de măduvă / ter. cu rituximab) poate conduce la reactivarea bolii la pac. care au pierdut orice formă de VHB la pac. cu evidența expunerii la inf. VHB este nec. luarea în considerare a ter. profilactice / monitorizarea strânsă
CARACTERE CLINICE – ALE INF. ACUTE CU VHB
la mulți pac. inf. este SUBCLINICĂ at. când inf. VHB este dobândită perinatal de obicei NU este evid. un tablou clinic de hepatită acută & se dezv. o inf. cronică la adulți inf. acută este obșnuită – în final virusul este elim. de 99% dintre pac. scenariu clinic asemănător cu VHA – deși boala poate fi mai severă poate fi obs. un sdr. imunologic asem. bolii serului erupții (urticarie / rash maculopapular) + poliartrită care af. artic. mici la ≈ 25% din cazuri în per. prodromală + febră manif. extrahepatice mediate prin complexe imune – arterită / glomerulonefrită pot fi întâlnite
INVESTIGAȚII (în general identice ca cele pt hep. A) TESTE SPECIFICE SEMNIFICAȚIA MARKERILOR VIRALI ÎN HEPATITA B SEMNIFICAȚIE
n
MARKER
ANTIGENE infecție acută / cronică
AgHBe
hep. B acută & persistență semnificativă – status inf. în continuare + dezv. cronicizării
ADN VHB
certifică replicarea virală & regăsit în ser + ficat & nivelurile indică răsp. la trat. antiviral
O
AgHbs
zi
ANTICORPI
imunitate la VHB / exp. ant. la infecție (vindecată) / vaccinare
ANTI-HBe
seroconversie ANTI-HBc
Re
ANTI-HBs
IgM
hepatită B acută (titru ↑) hepatită B cronică (titru ↓)
IgG
expunere ant. (veche) la hep. B (AgHBs ⊖)
în inf. acută dacă se suspectează inf. VHB pac. trebuie să fie testați AgHBs + AcHBc ADN VHB CEL MAI SENSIBIL INDICATOR AL REPLICĂRII VIRALE
PRONOSTIC maj. pac. se recuperează complet & insuf. hep. acută se dezv. < 1% din cazuri (unii pac. dezv. hep. cronică & prognosticul depinde de câțiva factori, în principal vârsta pac.) TRATAMENT HEPATITĂ ACUTĂ
în principal simptomatic trebuie monit. markerii VHB ENTECAVIR / TENOFOVIR adm. în cazurile cu persistență AgHBe > 12 săpt. & la pac. cu suferință clinică ft exprimată
PROFILAXIE
condiționată de vaccinare în țările care NU își vaccinează toți cetățenii – profilaxia se face prin evitarea FR (util. unică a acelor de seringă + sex protejat) infecțiozitate maximă antigen e ± ADN VHB seric – prezent
IMUNIZARE
vaccinare obligatorie în maj. țărilor dezvoltate în țările în care NU au o regulă universală de vaccinare sunt vaccinate grupele cu risc înalt profilaxie activă + pasivă (combinate) prun vaccinare & imunoglobluline adm. la personalul sanitar cu contaminare acc. prin înțepare cu ac + la toți nou-născuții din mame AgHBs ⊕ + la partenerii sexuali regulați ai pac. AgHBs ⊕ care au fost găsiți VHB ⊖ pt. adulți adm. 1 doză de imunoglobulină specifică hep. B de 500 UI (IgHB) (200UI pt nou-născuți) prevenția transmiterii de la mamă la copil conferă potențialul de a stopa transmiterea ac. inf.
IMUNIZARE ACTIVĂ vaccin recombinant – produs prin inserția în drojdie a unei plasmide care conține AgHBs
REGIM DE DOZARE
HEPATITĂ CRONICĂ VIRALĂ B
în urma unei inf. acute VHB (care poate fi subclinică) ≈ 1-10% din pac. NU vor elimina virusul & vor dezv. o inf. cronică VHB
INVESTIGAȚII
zi
O
3 injecții (0 & 1 & 6 luni) la nivelul m. deltoid conferă protecție pe t. scurt la > 90% din pac. persoanele > 50 ani / care sunt bolnavi ± imunocompromiși / SIDA răspuns slab al anticorpilor – sunt nec. doze mai frecvente & mai mari pt toate grupurile cu risc nivelurile de anticorpi – măsurate la 7-9 luni după doza inițială nivelurile de anticorpi ↓ treptat după vaccinare & rapelul poate deveni nec. după ≈ 3-5 ani ef. adverse puține
↑ ALT + AST bilirubină serică normală în ser AgHBs + ADN VHB – uneori cu AgHBe
Re
n
histologic spectru larg de modif. – de la normal cu doar câteva limfocite & hepatită de interfață până la ciroză avansată (la colorația cu hematoxilină-eozinofilă AgHBs poate conferi citoplasmei un aspect de sticlă mată & poate fi confirmată prin colorație cu orceină / imunohistochimie) AgHBc puși în evidență prin imunohistochimie
TRATAMENT
indicații terapeutice similare pt pac. cu hepatită cronică cu AgHBe ⊕ / ⊖ sunt util. 3 criterii nivel seric ADN VHB
nivele serice ALT
gradul & stadiul histologic
evaluarea non-invazivă a fibrozei hepatice înlocuiește biopsia hepatică o PAC. CU NECROINFLAMAȚIE MODERATĂ / SEVERĂ ± BIOPSIE HEPATICĂ – cu ADN VHB > 2000 UI/ml ± ALT peste lim. sup. a normalului primesc terapie (vârsta & comorbiditățile pot afecta decizia de trat. & alegerea ag. terapeutic) o
DACĂ CIROZA ESTE PREZENTĂ – trat. trebuie adm. independent de valorile ALT / nivelurile ADN VHB & pac. cu ciroză decompensată pot fi tratați cu ag. antivirali orali dar transplantul hepatic poate deveni nec.
toți pac. (indiferent de faza în care se află boala) nec. urmărire pe t. lung – deoarece tranziția spre o fază activă este obișnuită riscul pt malignitate ↑ pe parcursul întregii vieții la toți pac. care sunt AgHBs ⊕ bărbații > 40 ani + femeile > 50 ani screening prin ultrasonografie abd. odată la 6 luni
OBIECTIVE TERAPEUTICE
prevenirea progresiei bolii + eliminarea AgHBs INTERFERON – imunostimulator care induce un răspuns imun & conduce la o remisie prelungită după întreruperea ter.
AGENȚI ANTIVIRALI
INTERFERON + ENTECAVIR + TENOFOVIR CELE MAI UTIL. MED intereron pegylat alfa-2a (180 μg odată pe săpt. s.c.) de obicei util. la pac. cu AgHBe ⊕ cu boală activă o unii pac. (25-45%) pierd AgHBe & avansează la faza AgHBe ⊖ inactivă a bolii – o parte dintre aceștia pierd în continuare și AgHBs la câțiva ani după întreruperea trat. o pac. cu aminotransferaze serice ↑ (de 3x limita sup. a normalului) & care sunt mai tineri & au încărcături virale < 107 UI/ml răspunde cel mai bine la trat. o pac. cu HIV concomitent răspund slab o pac. cu ciroză NU ar trebui să primească interferon o răspunsul la terapie evaluat prin măs. niv. serice de AgHBs – dacă ↓ după 3 luni este un pronostic favorabil (maj. medicilor întrerup terapia după 3 luni dacă niv. AgHBs rămâne neschimbat) o la pac. cu VHB AgHBe ⊖ interferonul este util. pe o dur. terapeutică limitată o o parte din pac. cu boală activă (ALT + ADN VHB ↑) pot fac conversia în boală inactivă & răspunsul poate fi evaluat prin declinul precoce al AgHBs o ef. secundare ale trat. boală asem. atacului acut de gripă cu ap. manif. clinice la 6-8 ore după prima inj. (dispare de obicei după adm. urm. – dar starea generală de rău + cefaleea + mialgiile sunt obișnuite – pot surveni depresia + pierderea ireversibilă a părului + supresia medulară + infecții)
zi
O
la pac. care primesc ag. antivirali pe t. lung fibroza hepatică regresează (chiar și pac. cu ciroză se pot recupera – ficatul se remodelează & poate pierde orice urmă de fibroză)
Re
n
NUCLEOTIDE ORALE – suprimă replicarea virală & sunt util. pt per. lungi de timp
ter. antivirală orală pt VHB (entecavir + tenofovir) ft eficientă – aproape toți pac. complianți răspund cu o ↓ a ADN VHB la niv. nedetectabile + ↓ inflamației hepatice (* atât pac. AgHBe ⊕ & cei ⊖ răspund la fel de bine) supresia virală pe t. lung reversie a fibrozei – chiar și pac. cu fibroză pot răspunde prin reversia fibrozei instalarea rezistenței rareori obs. la med. de generația 3 & med. mai vechi predispuse la rezistență (lamivudina) NU mai sunt recom. un nr. mic de pac. dezv. un răspuns imun care conduce la pierderea AgHBe & foarte rar pierderea AgHBs – cu toate acestea maj. pac. care încep ter. cu agenți antivirali orali vor nec. trat. îndelungat – posibil toată viața ENTECAVIR & TENOFOVIR med. de elecție pt VHB – ambii sunt asoc. cu puține ef. adverse & răspuns excelent
FACTORI PREDICTIVI PT UN RĂSPUNS SUSȚINUT LA TRAT. ÎN HEPATITA CRONICĂ B
durata bolii scurtă
biochimia hepatică transaminaze serice ↑
histologie boală hepatică activă (ușoară spre moderată)
niveluri virale ADN VHB ↓
altele abs. imunosupresiei + sexul feminin + dobândirea în viața adultă + virus delta ⊖ + rapiditatea răsp. la ter. orală
PROGNOSTIC
evoluția clinică a hep. B foarte variabilă – trat. au îmbunătățit supraviețuirea & au stopat progresia fibrozei & au permis regresia acesteia instalarea cirozei asoc. cu un prognostic mai puțin favorabil HCC asoc. frecventă & este unul din cele mai comune carcinoame în zonele endemice pt VHB – supravegherea pt HCC trebuie continuată chiar și at. când ADN VHB este ⊖ la pac. care prez. AgHBs & NU sunt tratați + la cei care NU au devenit ⊖ prin terapie (incidența HCC a fost ↓ prin vaccinarea de rutină VHB a tuturor copiilor)
HEPATITĂ VIRALĂ D
n
cauzată de VHD (virus delta) – o particulă ARN incompletă inclusă într-un înveliș de AgHBs virusul NU este capabil singur de replicare dar este activat de prez. VHB inf. cu virusul hepatitei D se poate dezv. ca co-infecție / suprainfecție CO-INFECȚIE VHD + VHB clinic imposibil de distins de o inf. VHB
O
acută icterică – dar se poate prez. cu o ↑ bifazică a aminotransferazelor serice IgM serici ⊕ în prez. Ac anti HBc IgM (IgM antidelta apar la 1 săpt. & dispar după 5-6 săpt. at. când seric se regăsesc anti-delta IgG)
zi
dgn este confimat prin descoperirea Ac antiVHD
ARN VHD – marker precoce de infecție (infecția poate fi tranzitorie – dar cursul clinic este variabil
Re
SUPRAINFECȚIE puseu acut al unei infecții latente cronice VHB - ↑ serică AST / ALT poate fi unicul indicator de inf
dgn este ef. prin descoperirea ARN VHD / anticorpilor IgM anti VHD în același timp cu Ac anti HB IgG
sinteza activă de ADN VHB este ↓ de către suprainf. delta – iar pac. sunt de obicei ⊖ pt AgHBe cu ADN VHB ↓
insuf. hepatică acută poate surveni în ambele tipuri de infecție – dar este mai comună după co-infecșie ARN VHD seric & din ficat măsurat & este regăsit în inf. VHD acută / cronică
HEPATITĂ CRONICĂ VIRALĂ D
RARĂ vindecările spontane sunt puțin frecvente 60-70% dintre pac. vor dezvolta ciroză – mai rapid decât în monoinf. VHB în 15% din cazuri boala este rapid progresivă – cu dezv. cirozei în doar câțiva ani dgn descoperirea antic. antidelta la un pac. cu boală hepatică cronică care este AgHBs ⊕ - poate fi confirmat prin descoperirea VHD la niv. ficatului / ARN VHD în ser prin reacția de lanț a polimerazei revers-transcriptază (PCR)
TRATAMENT
pt pac. cu boală hepatică activă (niveluri ↑ ALT ± inflamație prez. în biopsie) INTERFERON PEGYLAT-ALFA-2 pt 12 luni – ratele de răspuns sunt foarte ↓
HEPATITĂ VIRALĂ C EPIDEMIOLOGIE
la nivel mondial ≈ 70 milioane de pers. sunt infectate cu acest virus TRANSMITERE PRIN SÂNGE & PRODUSE DE SÂNGE INCIDENȚA în rândul util. de droguri IV ↑ - 40-60% rata ↓ de inf. VHC în grupurile cu risc ↑ (precum bărbații care au contacte sexuale cu alți bărbați / prostituatele / pac. cliniclor pt inf. cu transmitere sexuală) sugerează rolul limitat al transmiterii sexuale TRANSMITERE VERTICALĂ DE LA MAMĂ LA FĂT RARĂ – 5% în 20% din cazuri modul exact de transmitere NU este cunoscut
maj. inf. acute ASIMPTOMATICE – numai ≈ 10% dintre pac. putând prez. simptome ușoare asem. gripei cu icter + ↑ transaminaze serice maj. pac NU vor putea fi dgn până când NU ajung să se prezinte ani mai târziu – cu constatarea alterării niv. transaminazelor la o verif. periodică / cu un tablou de boală hepatică cronică
INVESTIGAȚII
O
MANIFESTĂRI CLINICE
zi
virus ARN monocatenar din fam. Flaviviridae comparația dintre reg. subgenomice (E1 / NS4 / NS5) a permis a variantele să fie clasif. în 6 genotipuri genotipurile 1a & 1b 70% din cazuri în SUA & 50% în Europa antigenele din reg. nucleocapsidei util. pt a dezv. teste de tip ELISA – testul curent ELISA-3 încorporează antigene reg. NS3 + NS4 + NS5
evaluare ARN VHC + anticorpi anti HC ARN VHC detectat la 1-8 săpt. după inf.
Re
n
VIRUSUL HEPATITEI C (VHC)
teste anti VHC ⊕ 8 săpt. de la inf pac. cu inf. acută VHC testați cu mai multe ocazii – deoarece pot prez. viremii fluctuante în timpul primelor luni de inf. cu per. de ARN VHC nedetectabil urmate de recăderea virusologică clearance viral confirmat de teste multiple pt ARN VHC ef. pe o per. de mai multe luni
TRATAMENT
în inf. acută per. de monitorizare pt câteva săpt. cu eval. repetate ARN VHC dacă viremia este în ↓ trat. poate să NU fie nec. – dar pac. trebuie obs. pt câteva luni pt a confirma realitatea clearanceului viral dacă nivelul ARN VHC nu ↓ ter. este indicată rănile prin înțepătură cu acul urmărite & tratate precoce – deși marea majoritate (> 97%) NU vor dezv. viremie
PRONOSTIC
≈ 85-90% dintre pac. asimptimatici dezv. boală hepatică cronică un procent mai mare din pac. simptomatici elimină virusul – doar 48-75% progresează spre boală hepatică cronică
HEPATITĂ CRONICĂ VIRALĂ C PATOGENEZĂ
asem. inf. cu VHB citokinele în fenotipul TH2 sunt profibrotice & condiționeză dezv. inf. cronice un răspuns dominant CD4 TH2 – cu răspuns slab interferon-gamma CD8 pote conduce la fibroză accelerată citokinele TH1 antifibrotice – un răspuns dominant CD4 Th1 & CD8 citotolic poate conduce la fibroză mai redusă
MANIFESTĂRI CLINICE
n
O
zi
pac. de obicei asimptomatici boala este descoperită în urma unui t. biochimic de rutină – ocazia cu care se constată ↑ moderate ale transaminazelor (de obicei ALT – care pot fi minimale / fluctuante & unii pac. pot avea ALT persistent normală – boala fiind depistată prin verif. anticorpilor VHC) stare generală de rău nespecifică ușoară + oboseală comune în inf. cronică & de obicei regresează după clearance-ul viral manif. extrahepatice artrită + crioglobulinemie (cu / fără glomerulonefrită) + porfiria cutanea tarda incidență ↑ DZ + asoc. cu lichen plan & sdr. sicca & limfom non-DHogkin inf. cronică VHC det. progresia lentă a fibrozei care conduce în decurs a zeci de ani la ciroză – după 20 de ani de inf. 16% dintre pac. au dezv. ciroză (proc. celor care în cele din urmă vor dezv. ciroză după o inf. pe toată dur. vieții rămâne necunoscut) factorii asoc. cu o progresie rapidă a fibrozei VHC consum de alcool + co-inf. HIV + obezitate + diabet + inf. cu genotip 4 după dezv. cirozei ≈ 3-4% per an vor evolua către ciroză decompensată & ≈ 1% vor dezv. cancer hepatic față de inf. VHB VHC cauzează RAR cancer hepatic în abs. cirozei
INVESTIGAȚII
Re
dgn ef. prin evid. antic. VHC în ser – util. teste ELISA-3 de gen 3 o parte din pac. cu Ac anti-VHC cu clearance spontan vor avea ARN VHC nedetectabil în ser (măs. prin PCR) – dar maj. indivizilor care au anticorpi ⊕ vor fi viremici niv. viremiei variază de la câteva mii la multe milioane de copii virale per milimetru
evoluția bolii & rez. trat. NU sunt influențate de încărcătura virală genotipul VHC ar trebui caract. la pac. care urmează să primească trat. evaluarea fibrozei (biopsie hepatică / met. non-invazive) nec. la pac. care preferă să amâne ter. ciroza trebuie exclusă la toți pac. care au fost infectați de mai mult de 20 ani – se indică biopsie hepatică / markeri non-invazivi
TRATAMENT
scop eliminare ARN VHC din ser pt a obține oprirea progresiei bolii hepatice active
prevenirea dezv. HCC
vindecarea det. de un răspuns virologic susținut (RVS) definit printr-un ARN VHC ⊖ evaluat prin PCR la 6 luni de la sf. ter.
AGENȚI ANTIVIRALI
trat. pt inf. VHC AGENȚI ANTIRVIRALI CU ACȚIUNE DIRECTĂ adm. oral – țintesc enzimele din int. virusului (de obicei polimeraza / prot. NS5a / proteaza NS3/4) combinată cu un inhibitor NS5a (ac. combinație poate fi pangenotipică – SOFOSBUVIR/VELPATSVIR / specifică pt genotipurile 1 & 4 – SOFOSBUVIR/LEDIPASVIR & implică adm. unei sg. tablete pt 8-12 săpt.) o strategie alternativă util. regimurilor bazate pe inhibitori de protează (GLECAPREVIR / GRAZOPREVIR) + inhibitor N5Sa glecaprevir este combinat cu pibrentasvir & implică adm. a 3 tablete pe zi pt 8 săpt. la pac. fără ciroză / 12 săpt. la pac. cu ciroză (regimul este eficient în toate genotipurile virale) grazoprevir este combinat cu elbasvir & este util. ca o singură tabletă pe zi timp de 12 săpt. eficient la pac. cu genotipurile 1 & 4 toate regimurile terapeutice elimină virusul la > 95% dintre pac. – pt cei care NU răspuns la terapie există trat. de salvare cu sofosbuvir/velpatasvir + inhibitor pangenotipic de protează voxilaprevir – care în prez. are licență & elimină virusul la > 90% dintre ac. pac. în urma clearance-ului viral progresia fibrozei hepatice este oprită & poate chiar regresa // dar la pac. cu ciroză hepatică riscul pt cancer hepatic rezistă (la un nivel ↓) pac. fără ciroză absolviți de urmărire după ter. de succes – definită ca virus nedetectabil la 12 săpt. de la terminarea terapiei
zi
O
virus ARN det. o boală clinic asem. cu hepatita A 30% dintre câini & porci & rozătoare poartă virusul & în unele țări în curs de dezvoltare – zoonozele de la porcul contaminat au făcut ca inf. VHE acută să devină relativ comună MORTALITATE DE 1-2% DAT. INSUFICIENȚEI HEPATICE – CARE ↑ LA 20% LA FEMEILE ÎNSĂRCINATE NU EXISTĂ STATUS DE PURTĂTOR inf. NU progresează spre boală cronică hep. – cu exc. unor pac. imunosuprimați pt dgn test ELISA de detectare a antic. anti VHE de tip IgG / IgM ARN VHE pus în evidență în ser / scaun prin PCR inf. cu VHE derivată de la animale de obicei mai puțin agresivă decât inf. dat. contaminării apei în subcontinentul Indian & simpt. + evoluția sunt similare inf. cu VHA la pac. imunocompromiși inf. VHE poate conduce la inf. cronică – care este tratată prin ↓ imunosupresiei ± introd. unui antiviral de spectru larg (ribavirină)
HEPATITĂ NON A NON-E
Re
n
HEPATITĂ VIRALĂ E
≈ 10-15% din hepatitele acute virale NU POT FI CLASIFICATE & sunt descrise ca hepatite non-A-E agentul GB + agenții vir. transmis prin transfuzie (TTV) NU au fost documentați ca factori cauzatori de boală la oameni
TIPURI DE CIROZĂ COLANGITĂ BILIARĂ PRIMITIVĂ
colangita biliară primitivă (PBC) afecţiune hepatică cronică caracterizată prin distrugerea progresivă a micilor canale biliare interlobulare - ceea ce duce la ciroză femeile cu vârste 40-50 de ani reprezintă 90% dintre pacienţi prevalenţa este de aproximativ 7,5 la 100.000 - cu o ↑ de 1-6% la rudele de gradul I PBC a fost numită colangită cronică distructivă non-supurativă - un termen mai descriptiv al leziunilor precoce - care subliniază faptul că adevărata ciroză apare numai în etapele târzii
ETIOLOGIE
etiologia nu este cunoscută - dar există o bază imunologică bine documentată anticorpii anti-mitocondriali serici (AMA) se regăsesc la aproape toţi pacienţii antigenul mitocondrial M2 este specific PBC - fiind identificate 5 antigene M2 specifice prezenţa AMA în titru ↑ nu are legătură cu tabloul clinic / histologic - iar rolul său în patogeneză nu este clar stabilit anticorpii împotriva antigenelor nucleare - aşa cum sunt anti-gp210 sunt prezenţi la 50% dintre pacienţi & se corelează cu progresia spre insuficienţă hepatică se pare că un factor de mediu acţionează asupra unei gazde predispuse genetic prin mimetică (imitare) moleculară - iniţiind procesul de agresiune autoimună anticorpii E. coli & Novosphingobium aromaticivorans sunt prezenţi în titlu ridicat sinteza lgM este ↑ & se consideră că aceasta se datorează eşecului comutării sintezei de la anticorpi lgM la anticorpi lgG NU s-au găsit loci specifici ai complexului major de histocompatibilitate de clasa II (MHC)
TABLOU CLINIC
O
n
pacienţii asimptomatici sunt descoperiţi la o examinare de rutină / prin screening & pot prezenta hepatomegalie / fosfataza alcalină (FA) serică ↑ / autoanticorpi pruritul este adesea cel mai timpuriu simptom fatigabilitatea care este frecvent invalidantă - poate însoţi pruritul, în special în cazurile evolutive când apare icterul hepatomegalia este de obicei prezentă se poate constata xantelasmă pigmentată la nivelul pleoapelor / depuneri de colesterol în pliurile tegumentelor mâinilor
MANIFESTĂRI ASOCIATE manifestările autoimune (ex. sindromul Sjiigren / sclerodermia / tiroidita) apar cu frecvenţă ↑ keratoconjunctivita sicca (ochi şi gură uscate) este observată în 70% din cazuri pot fi asociate acidoza tubulară renală / glomerulonefrita membranoasă / boala celiacă / pneumonia interstiţială
INVESTIGAȚII
Re
zi
anticorpi mitocondriali - determinaţi de rutină prin ELISA sunt prezenţi la > 95% dintre pacienţi & anticorpul M2 este 98% specific & de asemenea pot fi prezenţi alţi anticorpi nespecifici (ex. factor anti-nuclear şi muşchi neted) fosfataza alcalină serică crescută este adesea singura anomalie biochimică hepatică
colesterolul seric este ↑ lgM seric poate fi foarte mare ecografia poate evidenţia o modificare difuză a arhitecturii ficatului biopsia hepatică prezintă caracteristici histologice specifice cu prezenţa unui infiltrat în spaţiile porte - în principal cu limfocite şi plasmocite & în aproximativ 40% din biopsii se constată granuloame & majoritatea modificărilor timpurii sunt în zona 1 - mai târziu, apare deteriorarea şi rarefierea duetelor biliare mici cu proliferare ductulară & se observă fibroza tractelor portale şi, în cele din urmă, ciroza granuloamele hepatice mai pot fi observate în sarcoidoză / tuberculoză / schistosomiază / reacţii medicamentoase / bruceloză / în infestarea parazitară
DIAGNOSTIC DIFERENȚIAL
tabloul clasic prezintă dificultăţi reduse în ceea ce priveşte diagnosticul (care poate fi confirmat prin biopsie - deşi aceasta este necesară numai în cazuri îndoielnice) un grup de pacienţi cu modificări histologice specifice PBC - dar serologie de tip hepatită autoimună denumit ca având colangită autoimună şi răspunde la steroizi + azatioprină la pacientul icteric trebuie exclusă obstrucţia biliară extrahepatică - prin ecografie / MRCP
TRATAMENT
n
COMPLICAȚII
complicaţiile sunt cele ale cirozei în plus apar osteoporoză & mai rar osteomalacie şi o polineuropatie
PROGNOSTIC
O
zi
acidul ursodeoxicolic (10-15 mg/kg) îmbunătăţeşte nivelul bilirubinei şi al aminotransferazelor & administrarea sa este benefică precoce în faza asimptomatică - în timp ce în boala avansată nu se obţine niciun beneficiu & la pacienţii care nu răspund la acid ursodeoxicolic - poate fi luat în considerare acidul obeticholic, dar acest medicament este asociat cu ↑ colesterolului şi poate agrava pruritul steroizii ameliorează modificările biochimice şi histologice – dar provoacă osteoporoză şi alte reacţii adverse - deci NU ar trebui utilizaţi se poate instala o malabsorbţie pentru vitaminele liposolubile (A, D, K) şi în consecinţă - este necesară suplimentarea lor bifosfonaţii sunt necesari pentru osteoporoză - în ciuda concentraţiilor ↑ ale lipidelor serice - PBC nu este asociată cu un risc ↑ de boală cardiovasculară, iar strategiile pentru prevenirea evenimentelor vasculare trebuie adaptate individual pruritul este greu de controlat colestiramina este utilă - deşi indigestă & rifampicina + naloxona + naltrexona (antagonişti opioizi) s-au dovedit a fi de folos & pruritul intratabil poate fi ameliorat prin plasmafereză / cu ajutorul unui sistem molecular recirculant absorbant (MARS) lipsa terapiei medicale eficiente a făcut ca PBC să constituie o indicaţie majoră pentru transplantul hepatic fatigabilitatea este frecventă şi poate fi debilitantă nu beneficiază de o terapie dovedită - iar transplantul NU îmbunătăţeşte simptomatologia modafinil utilizat pentru narcolepsie - pare promiţător, dar încă nu a fost evaluat prin studii randomizate & poate provoca reacţii adverse semnificative & are potenţial de dependenţă
Re
prognosticul este foarte variabil pacienţii asimptomatici & cei care se confruntă doar cu prurit vor supravieţui mai mult de 20 de ani pacienţii simptomatici cu icter o evoluţie progresivă mai rapidă & pot deceda prin insuficienţă hepatică / sângerare variceală în termen de 5 ani transplantul hepatic trebuie luat în considerare atunci când bilirubina serică este în mod persistent peste 100 μmol/l
COLANGITĂ SCLEROZANTĂ PRIMITIVĂ
colangita sclerozantă primitivă (PSC) este o boală hepatică colestatică cronică caracterizată prin distrugerea inflamatorie fibrozantă atât a canalelor biliare intra-, cât şi extrahepatice la 75% dintre pacienţi PSC este asociată cu o boală inflamatorie intestinală (de obicei - colită ulcerativă) & nu este neobişnuit ca PSC să premeargă debutul bolii inflamatorii intestinale - cauzele nu sunt cunoscute, dar susceptibilitatea genetică pentru PSC este asociată cu haplotipul HLA-A1-B8-DR3 autoanticorpii pANCA se găsesc în serul a 60% din cazuri 70% dintre pacienţi sunt bărbaţi - iar vârsta medie de debut este de aproximativ 40 de ani PSC secundară este observată la pacienţii cu HIV şi criptosporidium & poate urma utilizării greşite de ketamină
TABLOU CLINIC
odată cu ↑ screeningului pacienţilor cu boală inflamatorie intestinală PSC este detectată într-o fază asimptomatică - dar cu biochimie hepatică alterată, de obicei cu ↑ în serică a FA prezentarea simptomatică este de obicei cu prurit supărător fluctuant + icter + colangită
DIAGNOSTIC
modificările biliare tipice asociate cu PSC pot fi identificate prin MRCP colangiograma prezintă în mod caracteristic neregularităţi ale calibrului căilor biliare atât intra-, cât şi extrahepatice - deşi oricare dintre teritorii poate fi şi singurul afectat
MORFOPATOLOGIE
n
O
TRATAMENT
PSC este o afectiune lent progresivă (simptomele şi testele biochimice pot să fluctueze) care duce în final la ciroză şi decompensare hepatică asociată colangita recurentă poate fi întâlnită înainte de debutul cirozei colangiocarcinomul apare în până la 15% din cazuri singurul tratament dovedit a fi eficient este transplantul hepatic acidul ursodeoxicolic - un acid biliar a fost evaluat pe scară largă – dar nu există dovezi pentru vreun beneficiu terapia cu doze mari (30 mg/kg) poate fi chiar dăunătoare într-o minoritate de cazuri leziunile dominante sunt situate la nivelul căilor biliare extrahepatice - astfel de leziuni pot fi rezolvate prin intervenţii endoscopice biliare, care constau în dilatare cu balon şi plasare temporară de stenturi
zi
histologia poate fi contributivă pentru diagnostic ea evidenţiază inflamatia ramurilor biliare mici intrahepatice asociată cu ţesut cicatricial - descris clasic ca având aspectul de COAJĂ DE CEAPĂ aceste modificări variază de la infiltrate inflamatorii minore până la stadiul de ciroză constituită
Re
CIROZĂ BILIARĂ SECUNDARĂ
ciroza poate rezulta din obstrucţia prelungită (luni de zile) a ductelor biliare mari cauzele includ stenozele căii biliare principale + calculii biliari + colangita sclerozantă pentru evidenţierea arborelui biliar trebuie efectuate examinarea ecografică şi MRCP - urmate uneori de ERCP / dacă abordarea endoscopică este dificilă - de o colangiografie transhepatică percutană (unde canalele biliare intrahepatice sunt abordate sub ghidaj ecografic) şi orice obstacol identificat trebuie în mod obligatoriu rezolvat.
HEMOCROMATOZĂ EREDITARĂ
hemocromatoza ereditară este o boală mostenită - caracterizată prin depunerea excesivă de fier în diferite organe - ceea ce duce la fibroză şi insuficienţa funcţională a organului există 4 tipuri principale de tulburări moştenite HFE tip 1- gena HFE (mutaţia C282Y) este cea mai frecventă şi se află pe cromozomul 6
tip 2A - gena HJV juvenilă (mutaţia G320V) & tip 2B - gena HAMP juvenilă (mutaţia 93delG)
tip 3 TfR2 - gena TfR2 (mutaţia Y250X)
tip 4 ferroportina - gena SLC40A1 (mutaţia V162del)
tipurile 1 + 2 + 3 de hemocromatoză se transmit după modelul autozomal recesiv - iar tipul 4 caracterizat prin exces de ferroportină se t ransmite autozomal dominant HE are o prevalenţă la caucazieni (homozigoţi) de 1 din 400 – dar o expresie fenotipică foarte variabilă + o frecvenţă heterozigotă (purtător) de 1 în 10 este cea mai frecventă tulburare legată de o singură genă la caucazieni
ETIOLOGIE
n
O
MECANISMUL AGRESIUNII
zi
între 85% şi 90% dintre pacienţii cu HE sunt homozigoţi pentru Cys 282 Tyr (mutaţia C282Y) - aceasta este HFE de tip 1 o a doua mutaţie (His 63 Asp, H63D) apare la 25% din populaţie - fiind caracterizată printr-un dezechilibru de înlănţuire genică cu mutatia Cys 282 Tyr o altă formă de hemocromatoză (tip 3) apare în sudul Europei şi este asociată cu TfR2 - un receptor izoform al transferinei celelalte tipuri - cele legate de ferroportină (tipul 4) şi formele juvenile (2A şi 2B) sunt mult mai rare pot fi relevante aporturile alimentare de fier şi agenţii chelatori (acid ascorbic) supraîncărcarea cu fier poate fi prezentă la alcoolici – excesul de alcool per se NU provoacă HE, deşi există un istoric de consum de alcool în exces la 25% dintre pacienţi
Re
proteina genei HFE interacţionează cu receptorul 1 al transferinei - care este un mediator pentru absorbţia intestinală a fierului fierul este preluat în exces de celulele mucoasei, depăşind capacitatea de legare a transferinei hepcidina o proteină sintetizată în ficat - ocupă o poziţie centrală în controlul absorbţiei fierului - nivelul ei ↑ în stările de deficit de fier & ↓ odată cu supraîncărcarea cu fier mutaţiile descrise perturbă expresia hepcidinei - internalizând astfel ferroportina & conducând la o supraîncărcare neinhibată de fier expresia hepatică a genei hepcidinei este ↓ în hemocromatoza HFE - facilitând supraîncărcarea hepatică cu fier
excesul de fier este astfel preluat treptat de ficat & de alte ţesuturi într-o perioadă îndelungată de timp - pare probabil ca fierul în sine este factorul precipitant al fibrozei hepatice
MORFOPATOLOGIE
la pacienţii simptomatici conţinutul total de fier din corp este de 20-40 g - comparativ cu 3-4 g la o persoană normală conţinutul de fier este ↑ în special în ficat & pancreas (50-100 de ori faţă de valoarea normală) - dar şi în alte organe (ex - glande endocrine + inimă + tegumente) în cazurile cu hemocromatoză constituită ficatul prezintă depuneri extensive de fier + fibroză în stadiile precoce - fierul este depus în hepatocitele periportale (în lizozomii pericanaliculari) & mai târziu, este distribuit larg în toate zonele acinare + epiteliul duetelor biliare + celulele Kupffer + ţesutul conjunctiv ciroza este o caracteristică tardivă
TABLOU CLINIC
cursul bolii depinde de o serie de factori - incluzând genul + aportul alimentar de fier + prezenţa hepatotoxicelor asociate (în special alcoolul) + genotipurile manifestările clinice apar mai frecvent la bărbaţi – incidenta ↓ la femei este probabil explicată prin pierderea de sânge fiziologică ciclică şi un aport alimentar mai mic de fier majoritatea persoanelor afectate se află în deceniul al cincilea triada clasică reprezentată de pigmentarea bronzantă a pielii (datorită depunerii melaninei) + hepatomegalie + DZ - este întâlnită doar în cazurile de supraîncărcare importantă cu fier hipogonadismul secundar disfuncţiei hipofizare este cea mai frecventă tulburare endocrină de asemenea, se constată deficitul şi a altor hormoni hipofizari - dar deficitele endocrine simptomatice (cum ar fi pierderea libidoului) sunt foarte rare manifestările cardiace - în special IC + aritmii sunt frecvente, în special la pacienţii tineri pirofosfatul de calciu se depune asimetric atât în articulaţiile mari, cât şi în cele mici (condrocalcinoză) - ceea ce duce la o artropatie relaţia exactă a condrocalcinozei cu depunerea de fier este incertă
COMPLICAȚII
n
aproximativ 30% dintre persoanele cu ciroză vor dezvolta carcinom hepatocelular (HCC) HCC a fost descris foarte rar la pacienţii non-cirotici la care s-au putut îndepărta depozitele de fier în exces diagnosticul precoce este vital
O
INVESTIGAȚII
fierul seric este ↑ (>30 μmol/L) în 90% din cazuri - cu o ↓ a TIBC şi o saturaţie a transferinei de >45% feritina serică este ↑ (de obicei >500 μg/L / 240 nmol/L) biochimia hepatică este adesea normală - chiar şi în prezenţa cirozei
HETEROZIGOȚI
Re
zi
HOMOZIGOȚI
heterozigoţii pot avea teste biochimice normale / ↑ uşoare ale saturaţiei transferinei (>45%) / ale feritinei serice (de obicei >400 μg/L)
TESTARE GENETICĂ
dacă explorările legate de fier sunt alterate se efectuează teste genetice
BIOPSIE HEPATICĂ
NU este neapărat necesară pentru diagnostic dar este utilă pentru a stabili dimensiunea lezării ţesuturilor + pentru a evalua fierul tisular + pentru a măsura concentraţia hepatică de fier (>180 μmol/g greutate uscată a fragmentului de biopsie hepatică indică hemocromatoză) gradele uşoare de depunere parenchimatoasă de fier la pacienţii cu alte forme de ciroză - în special dacă se datorează alcoolului – pot provoca adesea confuzie cu HE homozigotă adevărată
RMN
RMN arată o reducere dramatică a intensităţii semnalului ficatului şi pancreasului - datorită efectului paramagnetic al feritinei şi hemosiderinei o tehnică specială (GRE) puternic ponderată T2 detectează toate supraîncărcările hepatice cu fier relevante din punct de vedere clinic (>60 μmol/g de ficat) în supraîncărcarea secundară cu fier (hemosideroză) - care implică celulele reticuloendoteliale pancreasul este cruţat, ceea ce permite distincţia între cele două afecţiuni
TRATAMENT FLEBOTOMIA CU EMISIE DE SÂNGE
n
în toate cazurile de HE toate rudele de gradul I din familie trebuie examinate pentru a detecta boala precoce - în stadiul asimptomatic analiza mutaţiei HFE se realizează în asociere cu măsurarea saturaţiei transferinei şi a nivelului feritinei serice în populaţia generală fierul seric şi saturaţia transferinei sunt cele mai bune şi mai puţin costisitoare teste disponibile
BOALA WILSON (DEGENERESCENȚA HEPATOLENTICULARĂ PROGRESIVĂ)
O
SCREENING
zi
aceasta prelungeşte viaţa şi poate ameliora deteriorarea ţesuturilor riscul pentru HCC persistă în continuare dacă ciroza este prezentă toţi pacienţii trebuie să elimine excesul de fier cât mai repede posibil acest lucru se obţine prin flebotomie cu emisie de sânge de 500 ml efectuată de 2 ori pe săptămână timp de până la 2 ani - adică 160 de unităti cu 250 mg de fier pe unitate, ceea ce este egal cu 40 g fier eliminat în timpul flebotomiei trebuie monitorizate fierul seric + feritina + VEM – valoarea acestora ↓ doar atunci când fierul disponibil este epuizat pentru a preveni reacumularea fierului sunt necesare 3 /4 flebotomii pe an feritina serică trebuie să rămână în limite normale manifestările bolii se ameliorează / dispar - cu excepţia diabetului & a atrofiei testiculare & a condrocalcinozei la pacienţii diabetici ↓ adesea necesarul de insulină supleerea testosteronului este frecvent utilă în cazul puţinilor pacienţi care nu tolerează emisia de sânge (datorită afecţiunilor cardiace severe / a anemiei) terapia de chelare cu desferioxamină în perfuzie - atât intermitentă cât şi continuă a demonstrat rezultate benefice în eliminarea fierului
Re
cuprul alimentar este absorbit în mod normal în stomac şi în intestinul subţire proximal - cuprul absorbit este transportat la ficat legat de albumină & în ficat, este încorporat în apoceruloplasmină - formând ceruloplasmina, o glicoproteină sintetizată în ficat şi secretată în sânge restul de cupru este excretat prin bilă în materiile fecale
boala Wilson este o eroare înnăscută foarte rară a metabolismului cuprului care are ca rezultat depunerea cuprului în diferite organe - incluzând ficatul + nucleii de la baza creierului + corneea este potenţial tratabilă şi toţi pacienţii tineri cu boală hepatică trebuie investigaţi pentru această afecţiune
ETIOLOGIE
boala Wilson este o afecţiune autozomal recesivă - cu un defect molecular la nivelul unei ATPaze transportatoare de cupru codificată de o genă (numită ATP78) situată pe cromozomul 13 afectează între 1 din 30.000 şi 1 din 100.000 de persoane au fost identificate peste 300 de mutaţii cea mai frecventă fiind His 1069 Gly (H1069Q) - prezentă la aproximativ 50% din pacienţii caucazieni & această mutaţie este rară în India şi Asia boala Wilson există în toată lumea - în special în ţările în care consanguinizarea este frecventă există o tulburare atât în încorporarea cuprului în proceruloplasmină - ceea ce determină ↓ nivelului seric al ceruloplasminei, cât şi în excreţia biliară a cuprului ↓ ceruloplasminei serice este prezentă la peste 80% dintre pacienţi - dar aceasta nu este alterarea responsabilă pentru depunerile de cupru mecanismul precis pentru insuficienţa excreţiei de cupru nu este cunoscut
MORFOPATOLOGIE
histologia hepatică nu este diagnostică şi variază de la cea a unei hepatite cronice la ciroză macronodulară coloraţiile pentru cupru prezintă o distribuţie periportală - dar acest lucru nu este concludent pentru diagnosticul final nucleii de la baza creierului sunt deterioraţi şi prezintă cavitaţie & la nivel renal se constată degenerare tubulară - iar oasele au eroziuni
INVESTIGAȚII
cuprul seric (cupremia) + ceruloplasmina sunt de obicei ↓ - dar pot fi normale & de obicei cuprul urinar (cupruria) este ↑ la 100-1000 μg în 24 de ore (1,6-16 μmol) - valorile normale fiind < 40 μg (0,6 μmol)
O
zi
copiii se prezintă - de obicei - cu probleme hepatice adulţii tineri au mai frecvent manifestări neurologice - cum ar fi tremor + disartrie + mişcări involuntare + demenţă boala hepatică variază de la episoade de hepatită acută - în special la copii (care pot evolua spre insuficienţă hepatică acută) până la hepatită cronică / ciroză semnele tipice sunt cele ale unei boli hepatice cronice asociată cu semnele neurologice ale afectării nucleilor bazali un semn specific este inelul Kayser-Fleischer - dat de depunerea de cupru în membrana lui Descemet din cornee & apare ca un pigment brun-verzui la joncţiunea sclerocorneană şi necesită adesea examinarea cu lampă cu fantă pentru a putea fi identificat (poate să lipsească la copiii mici)
Re
n
TABLOU CLINIC
biopsia hepatică aduce un aport diagnostic prin măsurarea cantităţii hepatice de cupru (>250 μg/g greutate uscată) - deşi niveluri ridicate de cupru hepatic se pot găsi şi în colestaza cronică hemoliza şi anemia pot fi prezente analiza genetică este limitată - dar anumiţi exoni selectaţi sunt analizaţi în funcţie de grupurile de populaţie
TRATAMENT
tratamentul pe toată durata vieţii cu penicilamină în doză de 1-1,5 g zilnic este eficient pentru chelarea cuprului dacă tratamentul este început precoce poate surveni o ameliorare clinică şi biochimică nivelul de cupru urinar trebuie monitorizat şi doza de medicament va fi ↓ după 2-3 ani reacţiile adverse grave apar în 10% din cazuri & includ erupţii cutanate + leucopenie + modificări ale pielii + leziuni renale Trientina (1,2-1,8 g/zi) & acetatul de zinc (150 mg/zi) sunt utilizate ca terapie de întreţinere şi pentru cazuri asimptomatice toţi fraţii şi copiii pacienţilor trebuie investigaţi (analiza mutaţiei ATP78 este utilă) - iar tratamentul cu zinc se administrează chiar şi la asimptomatici - dacă există dovezi pentru acumularea de cupru se recomandă o dietă săracă în cupru (se vor exclude ciocolata şi arahidele)
PROGNOSTIC
diagnosticul precoce & tratamentul eficient au îmbunătăţit perspectivele afectarea neurologică este permanentă insuficienţa hepatică acută / ciroza decompensată trebuie tratată prin transplant hepatic
DEFICIT DE £1-ANTITRIPSINĂ
n
O
zi
un deficit de £1-antitripsină este uneori asociat cu boală hepatică & emfizem pulmonar (în special la fumători) făcând parte dintr-o familie de inhibitori de serin protează / superfamilie serpină - £-AT este o glicoproteină deficitul de £-AT este o boală genetică – iar 1 din 10 nord-europeni poartă o genă anormală gena este localizată pe cromozomul 14 - variantele genetice ale £-AT sunt caracterizate prin mobilităţile lor electroforetice ca medie (M) lentă (S) foarte lentă (Z) genotipul normal este inhibitor de protează MM (Pi MM) & homozigotul pentru Z este PiZZ - iar heterozigoţii sunt PiMZ şi PiSZ variantele S şi Z se datorează înlocuirii acidului glutamic cu un singur aminoacid în poziţiile 264 şi, respectiv, 342 ale polipeptidei consecinţa este ↓ sintezei şi secreţiei hepatice a proteinei secundar interacţiunii proteice nespecifice dintre bucla centrală reactivă şi foile β pliate specifice structurii proteice secundare (polimerizarea structurii în foaie pliată) se postulează că eşecul secreţiei proteinei anormale duce la acumularea acesteia în ficat ceea ce duce la leziuni hepatice
TABLOU CLINIC
majoritatea pacienţilor cu boală clinică sunt homozigoţi cu un fenotip PiZZ unii pot avea manifestări din copilărie - necesitând transplant
Re
aproximativ 10-15% dintre pacienţii adulţi vor dezvolta ciroză de obicei peste vârsta de 50 de ani - iar 75% vor avea probleme respiratorii aproximativ 5% dintre pacienţi mor din cauza bolii hepatice heterozigoţii (ex. PiSZ sau PiMZ) pot dezvolta boală hepatică - dar riscul este mic
INVESTIGAȚII
£1-antritripsina serică este ↓ la 10% din valoarea normală - în fenotipurile PiZZ & la 60% din normal în varianta S examenul histologic demonstrează prezenţa în hepatocitele periportale a globulelor rezistente la diastază care conţin £-AT şi sunt (PAS) ⊕ la coloraţia cu acid periodic Schiff fibroza şi ciroza pot fi prezente
TRATAMENT
zi
O
n
nu există tratament - în afară de tratamentul complicaţiilor bolii hepatice pacienţii cu decompensare hepatică trebuie evaluaţi pentru transplant hepatic şi ar trebui să înceteze fumatul
Re
CIROZĂ HEPATICĂ
ARHITECTURA HEPATICĂ ESTE DIFUZ ALTERATĂ ceea ce interferează cu circulaţia sanguină & funcţiile ficatului – acest lucru duce la manifestările clinice ale hipertensiunii portale & ale insuficienţei hepatice
ETIOLOGIE
infecţia virală este cel mai frecvent factor etiologic la nivel mondial toţi pacienţii cu ciroză trebuie investigaţi pentru a exclude cauze tratabile
CAUZE COMUNE
alcool hepatita B ± D hepatita C ficat gras non-alcoolic (NAFDL)
ciroză biliară secundară
hepatită autoimună
hemocromatoză ereditară
congestie venoasă hepatică
sdr. Budd-Chiari
b. Wilson
medicamente (metotrexat)
deficit de £1-antitripsină
fibroză chistică
galactozemie
glicogenoze (tulburarea de stocare a glicogenului)
boală veno-ocluzivă
idiopatică (criptogenetică)
PATOGENEZĂ
O
zi
colangită biliară primitivă
Re
n
ALTELE
deşi ficatul are o capacitate remarcabilă de a se adapta la agresiune – prin procese reparatorii tisulare afectarea cronică are ca rezultat inflamaţia + depunerea matricei extracelulare + necroza + angiogeneza – toate ducând la fibroză lezarea ficatului determină necroză + apoptoză eliberând conţinut celular & specii reactive de oxigen (ROS) – acestea activează celulele stelate hepatice & macrofagele tisulare prin axa ligandului CC-chemokine2-CC-chemokine receptor 2 (CCL2-CCR2)
aceste celule fagocitează celulele necrotice + apoptotice & secretă mediatori pro-inflamatori (inclusiv factorul de creştere & transformare-beta) acest lucru duce la diferenţierea celulelor stelate în miofibroblaste & la intervenţia factorului de creştere derivat plachetar (PDGF) care stimulează proliferarea miofibroblastelor macrofagele degradează matricea cicatricială prin secreţia metaloproteinazelor matriceale (MMP) – însă aceasta este inhibată de producţia de către miofibroblaste & macrofage a inhibitorilor tisulari ai metaloproteinazelor (TIMPs) acest eveniment duce la depunere progresivă de colagen în matrice + formarea de ţesut cicatricial permeabilitatea ↑ a tubului digestiv + activarea receptorului 4 al lipopolizaharidelor hepatice (4 LPS - TLR4) favorizează fibrogeneza (lezarea + inflamaţia repetitivă / cronică perpetuează acest proces) dacă cauza fibrozei este eliminată (ex - prin tratamentul hepatitei virale) poate surveni rezoluţia fibrozei incipiente (inversarea completă a procesului de fibrogeneză cu restructurare către o arhitectură hepatică aproape normală) în ciroza constituită poate apărea regresie (ameliorare) care îmbunătăţeşte evoluţia clinică transplantul hepatic este singurul tratament disponibil pentru insuficienţa hepatică
MORFOPATOLOGIE
trăsăturile specifice cirozei sunt nodulii de regenerare separaţi prin sepie fibroase + pierderea arhitecturii lobulare în interiorul nodulilor sunt descrise 2 tipuri CIROZĂ MICRONODULARĂ nodulii de regenerare au de obicei dimensiuni 1,5 mg/dl) este un marker cu prognostic nefavorabil
biomarkeri în testul de fibroză hepatică (ELF) care evaluează gradul fibrozei - o valoare < 7,7 indică absenţa bolii / boală uşoară & 7,7-9,8 boală moderată & ≥ 9,8 severă
TIPUL CIROZEI poate fi determinat prin
markeri virali
autoanticorpi serici
imunoglobuline serice
zi
£-fetoproteină serică de >200 ng/ml este puternic sugestivă pentru HCC
O
Re
n
SEVERITATEA
indici pentru Fe + feritină
cupru & ceruloplasmină
£1-antitripsină
markeri genetici
cuprul seric + £1-antitripsina ar trebui să fie întotdeauna determinate la ciroticii tineri capacitatea totală de legare a fierului + feritina trebuie măsurate pentru a exclude hemocromatoza ereditară sunt de asemenea disponibili markeri genetici
IMAGISTICĂ
ultrasonografia poate demonstra modificări ale dimensiunilor & formei ficatului – încărcarea grasă + fibroza produc o ecogenitate difuz ↑ în ciroza constituită se poate constata nodularitatea marginală a suprafeţei ficatului & distorsiunea arhitecturii vasculare arteriale se poate evalua sistemul venei porte & cel al venelor hepatice ecografia este utilă pentru depistarea HCC elastografia tranzitorie unidimensională (Fibroscan) este din ce în ce mai folosită pt a evita biopsia hepatică – limitările tehnice împiedică folosirea metodei la pac. cu ascită / obezitate morbidă - dar în majoritatea cazurilor elastografia rămâne utilizabilă (dacă valoarea înregistrată este mare (>25 kPa) – hipertensiunea portală este foarte probabilă & unii experţi recomandă ca endoscopia pentru depistarea varicelor esofagiene să fie restrânsă numai la cei cu scoruri înalte la Fibroscan)
CT este de asemenea util – scanările îmbunătăţite prin contrast în faza arterială sunt utile pentru depistarea HCC
endoscopia este utilă pentru detectarea + tratamentul varicelor esofagiene & a gastropatiei portal hipertensive – dacă sunt identificate, varicele pot fi tratate prin ligatură elastică / scleroterapiescleroterapie prin injectare (colonoscopia este efectuată ocazional pentru colopatie)
imagistica RMN este utilă în diagnosticul tumorilor maligne & benigne (cum ar fi hemangioamele) – angiografia RM poate demonstra anatomia vasculară & colangiografia RM arborele biliar
BIOPSIE HEPATICĂ
O
TRATAMENT
zi
STANDARDUL DE AUR PENTRU CONFIRMAREA TIPULUI & GRAVITĂȚII BOLII HEPATICE pentru diagnosticul & stadializarea/gradarea hepatitei cronice virale sunt necesare eşantioane adecvate în ceea ce priveşte lungimea fragmentului + numărul de spaţii porte complete în ciroza macronodulară miezul nodulului hepatic se poate fragmenta – provocând erori de eşantionare testele imunocitochimice pot identifica virusuri +duete biliare + structuri angiogenice + markeri oncogeni determinarea cantitativă a Fe & a cuprului este necesară pentru a confirma diagnosticul de hemocromatoză / boală Wilson analiza imaginii digitale a coloraţiei cu roşu picrosirius poate fi utilizată pentru a cuantifica colagenul în eşantioanele de biopsie
Re
n
abordarea terapeutică se adresează complicaţiilor cirozei decompensate pacienţii trebuie evaluaţi printr-o ecografie abdominală la interval de 6 luni – ca metodă de screening pentru depistarea precoce a HCC (întrucât toate strategiile terapeutice funcţionează cel mai bine pe tumorile mici & unice) tratamentul cauzei de bază poate opri / face să regreseze modificările cirozei pacienţii cu ciroză compensată pot să ducă o viaţă normală
cei care sunt expuşi riscului trebuie să fie vaccinaţi împotriva hepatitei A & B singura restricţie dietetică este reducerea aportului de sare (≤ 2 g sodiu pe zi) trebuie evitat alcoolul – la fel aspirina & AINS care pot precipita sângerarea GI / afectarea renală
PROGNOSTIC
prognosticul cirozei este extrem de variabil – în general supravieţuirea la 5 ani este de ≈ 50% (în funcţie de stadiul în care s-a făcut diagnosticul)
INDICATORII PROGNOSTICI NEFAVORABILI EXAMINĂRI DIN SÂNGE
albumină ↓ (< 28 g/l)
Na seric ↓ (< 125 mmol/l)
PT prelungit > 6 sec peste val. normală
creatinină ↑ > 130 μmol/l
CLINIC
eșecul răspunsului la terapie
ascită
hemoragie în varice – în special în condițiile unei funcții hepatice precare
complicații neuropsihiatrice apărute în urma unei insuficiențe hepatice progresive
ficat mic
hTA persistentă
etiologie (ciroză alcoolică – dacă pacientul continuă să consume alcool)
n
icter persistent
CLASIFICARE CHILD-PUGH MODIFICATĂ SCOR
1
2
3
ASCITĂ
absentă
mică
moderată / severă
ENCEFALOPATIE
absentă ușoară / moderată
marcată
BILIRUBINĂ (μmol/l)
< 34
34 – 50
> 50
ALBUMINĂ (g/l)
> 35
28 – 35
< 28
TIMP DE PROTROMBINĂ (SECUNDE PESTE NORMAL)
6
zi
O
există o serie de clasificări prognostice bazate pe modificările clasei CHILD (A + B + C) & a modelului pentru boala hepatică în stadiu final (MELD) (* în unele ţări se utilizează un scor MELD modificat (UKELD)
Child A (< 7 puncte): supravieţuire de 82% la 1 an, 45% la 5 ani, 25% la 10 ani Child B (7-9 puncte): supravieţuire de 62% la 1 an, 20% la 5 ani, 7% la 10 ani Child C (10+ puncte): supravieţuire de 42% la 1 an, 20% la 5 ani, 0% la 10 ani
Re
SCOR MELD 3,8 x lN (bilirubină în mg/dl) + 9,6 x LN (creatinină în mg/dl} + 11,2 x LN (INR) + 6,4
SCORURI MELD (FĂRĂ COMPLICAȚII)
PENTRU CONVERSIE
• scor 100 μmol/L / când au simptome de tipul pruritului intratabil HEPATITĂ CRONICĂ B dacă ADN VHB este ⊖ / nivelul său ↓ în urma unei terapii eficiente - după transplant, reapariţia hepatitei poate fi prevenită prin administrarea de imunoglobulină B în combinaţie cu analogi nucleozidici HEPATITĂ CRONICĂ C după introducerea medicamentelor antivirale cu acţiune directă – rata transplantelor hepatice pentru VHC a ↓ substanţial HEPATITĂ AUTOIMUNĂ la pacienţii care NU au răspuns la tratament medicamentos – boala poate reapărea BOALĂ HEPATITĂ ALCOOLICĂ pacienţilor bine motivaţi care au încetat să consume alcool fără a se obţine îmbunătăţirea funcţiei hepatice li se oferă transplant (cu consiliere frecventă) - s-a demonstrat că transplantul poate reprezenta un tratament de salvare la pacienţii cu hepatită alcoolică severă care NU răspund la terapia medicamentoasă & transplantul hepatic precoce este o terapie optimă pentru hepatita alcoolică acută severă – multiple studii retrânse au demonstrat că după transplant pacienţii „înalt selectaţi" au o supravieţuire comparabilă la 1 an + 3 ani cei cu boală hepatică cronică TULBURĂRI METABOLICE PRIMARE ex – boala Wilson & hemocromatoza ereditară & deficitul de £1-antitripsină CIROZA NASH având în vedere ratele crescânde de obezitate – este foarte probabil ca aceasta să devină cea mai frecventă indicatie pentru transplant ALTE AFECȚIUNI cum ar fi colangita sclerozantă primitivă / boala polichistică a ficatului / boli metabolice – cum ar fi oxaluria primară CONTRAINDICAȚII
n
O
PREGĂTIREA PENTRU INTERVENȚIA CHIRURGICALĂ
pregătirea pre-transplant include confirmarea diagnosticului + imagistica ecografică & secţională + studiul radiologic al circulaţiei hepatice arteriale & al arborelui biliar + evaluarea stării cardiorespiratorii & renale având în vedere implicaţiile etice & financiare ale transplantului un sprijin psihosocial & psihiatric regulat este vital donatorul ar trebui să fie compatibil ABO (compatibilitatea HLA NU este necesară) & să nu aibă dovezi de sepsis activ / malignitate / infecţie cu HIV/VHB/VHC. donatorii mai tineri (< 50 de ani) oferă o grefă funcţional mai bună ficatul donator este răcit & depozitat pe gheaţă – timpul său de conservare poate fi de până la 20 de ore operaţia de transplantare durează ≈ 8 ore & necesită rareori o transfuzie mare de sânge ficatul recoltat de la cadavru (de la donatori cu / fără activitate cardiacă) poate consta din grefă întreagă / grefe divizate (pentru 2 destinatari) / grefe reduse donatorii vii pot fi persoane sănătoase / pacienţi de ex cu polineuropatie amiloidă familială – al căror ficat poate fi transplantat la alte persoane (transplant domino) mortalitatea donatorilor de lob drept este este cuprinsă între 1 din 200 & 1 din 400
zi
CONTRAINDICAȚII ABSOLUTE includ sepsis-ul activ în alt teritoriu decât arborele hepatobiliar + tumorile maligne extrahepatice + metastazele hepatice (cu excepţia celor neuroendocrine) + lipsa angajamentului psihologic din partea pacientului CONTRAINDICAȚII RELATIVE sunt în principal legate de considerente anatomice care fac actul chirurgical mai dificil – cum ar fi tromboza venoasă splanhnică extinsă (cu unele excepţii – pacienţii cu vârsta > 70 de ani NU sunt candidaţi de regulă pentru transplant
Re
progresele recente ale dispozitivelor de stocare a ficatului donat înainte de transplant pot permite utilizarea grefelor de ficat care anterior erau considerate improprii mortalitatea operatorie este foarte ↓ & majoritatea deceselor postoperatorii apar în primele 3 luni sepsisul & hemoragia pot fi complicaţii grave infecţiile oportuniste apar din cauza imunosupresiei au fost folosite diferite terapii imunosupresoare tacrolimus – singur / în combinaţie cu azatioprină/micofenolat mofetil steroizii + sirolimus + ciclosporina microemulsificată cele mai frecvente
REJETUL GREFEI
respingerea acută sau celulară apare la 5-10 zile după transplant – poate fi asimptomatică / poate exista febră & pe fragmentul de biopsie se observă un infiltrat pleomorf portal dominat de eozinofile + leziuni ale căilor biliare + endotelită a vaselor de sânge (acestea răspund bine la terapia imunosupresivă) respingerea cronică ductopenică se observă între 6 săptămâni şi 9 luni după transplant – cu rărirea + dispariţia căilor biliare (sindromul dispariţiei canalelor biliare – VBDS) + arteriopatie cu îngustarea & ocluzia arterelor (respingerea ductopenică timpurie este rar reversibilă sub imunosupresie & necesită adesea retransplantare !!!) boala grefă-versus-gazdă extrem de rară
PROGNOSTIC
transplantul hepatic electiv la pacienţii cu risc ↓ are o supravieţuire de 90% la 1 an + de 70-85% la 5 ani pacienţii necesită imunosupresie pe viaţă – deşi dozele pot fi ↓ în timp fără probleme semnificative strategiile viitoare de reducere a cerinţelor de imunosupresie după transplant pot include infuzia de celule T reglatoare autologe ciroza VHC + colangita sclerozantă primitivă + HCC afecţiuni în care supravieţuirea pe termen lung după transplant este compromisă de recurenţa bolii
CONSECINȚELE & COMPLICAȚIILE CIROZEI
intrahepatică – bulversarea arhitecturii ficatului / pre-sinusoidală / post-sinusoidală
o
post-hepatică – blocaj venos hepatic în afara ficatului (rar)
O
o
zi
vena portă se formează prin confluarea venelor mezenterică superioară & splenică presiunea normală 5-8 mmHg – cu numai un gradient mic faţă de presiunea din venele hepatice prin care sângele se reîntoarce la inimă via VCI hipertensiunea portală este clasificată în funcţie de sediul obstrucţiei o pre-hepatică – blocarea venei porte înainte de ficat
pe măsură ce presiunea din vena portă ↑ peste 10-12 mmHg sistemul venos port se dilată & se formează colaterale cu sistemul venos cav principalele locuri de apariţie a colateralelor joncţiunea gastro-esofagiană + rectul + vena renală stângă + diafragmul + retroperitoneul + peretele abdominal anterior prin vena ombilicală colateralele de la nivelul joncţiunii gastro-esofagiene (varice) sunt superficiale & tind să se rupă anastomozele portosistemice din alte teritorii provoacă rareori simptome varicele rectale sunt frecvent întâlnite (30%) dacă sunt căutate & pot fi diferenţiate de hemoroizi – care sunt situaţi mai jos în canalul anal microvascularizaţia intestinului devine congestionată dând naştere la gastropatia + colopatia hipertensivă portală – caracterizate de eritem punctiform & eroziuni care pot sângera
Re
n
HIPERTENSIUNE PORTALĂ
FIZIOPATOLOGIE
În urma leziunilor hepatice & a fibrogenezei contracţia miofibroblastelor activate (mediate de endotelină + oxid nitric + prostaglandine) contribuie la creşterea rezistenţei la fluxul sanguin portal – această rezistenţă ↑ duce la hipertensiune portală & la deschiderea anastomozelor portosistemice (atât în cazul ficatului pre-cirotic – cât şi la cel cirotic) & apare neoangiogeneza circulaţia hiperdinamică din ciroze (produsă de oxidul nitric + canabinoizi + glucagon) duce la vasodilataţie periferică & splanhnică – aceasta combinată cu expansiunea volumului plasmatic datorită retenţiei de sodiu are un efect semnificativ asupra întreţinerii hipertensiunii portale
ETIOLOGIE
cea mai frecventă cauză este ciroza
PREHEPATICĂ tromboza venei porte INTRAHEPATICĂ PRE-SINUSOIDALĂ
schistosomiază + sarcoidoză colangită biliară primitivă
SINUSOIDALĂ
ciroză transformare nodulară parțială fibroză hepatică congenitală
POST-HEPATICĂ
IC dreaptă (rar) pericardită constrictivă obstrucția VCI
CAUZE PRE-HEPATICE
blocarea extra hepatică datorată trombozei venei porte poate fi cauzată de anomalii venoase portale congenitale / sepsis neonatal al venei ombilicale / afecţiuni protrombotice moştenite – cum ar fi factorul V Leiden / bolile mieloproliferative primare cu/sau fără mutaţii JAK2 pacienţii se prezintă cu sângerare GI – adesea la o vârstă tânără & au funcţie hepatică normală & prognosticul după sângerare este excelent blocarea venei porte poate fi identificată prin ecografie Doppler – angiografia CT + RM sunt de asemenea utilizate tratamentul pentru sângerarea variceală este terapia endoscopică repetată / administrarea de beta-blocante neselective splenectomia se efectuează numai dacă se constată o tromboză izolată a venei splenice
Re
O
boală veno-ocluzivă sdr. Budd-Chiari
zi
n
POST-SINUSOIDALĂ
anticoagularea previne tromboza ulterioară + infarctul intestinal & NU ↑ riscul de sângerare
CAUZE INTRAHEPATICE
Ciroza este de departe cea mai frecventă cauză – dar alte etiologii include Hipertensiunea portală non-cirotică se caracterizează histologic printr-o fibroză uşoară/moderată în spaţiile porte – etiologia NU este cunoscută, dar au fost implicate arsenicul + clorura de vinil + terapia anti-retrovirală + alte toxine (hepatopatia NU progresează & prognosticul este bun)
Schistosomiaza cu fibroză tubulară extinsă apare în zone endemice precum Egiptul & Brazilia – adesea există o boală concomitentă a ficatului, cum ar fi infecţia cu VHC, care a fost transmisă prin instrumentar nesteril
Alte cauze includ fibroza hepatică congenitală + hiperplazia nodulară regenerativă + transformarea nodulară parţială
CAUZE POST-HEPATICE
IC severă prelungită cu insuficienţă tricuspidiană / pericardita constrictivă pot provoca hipertensiune portală
TABLOU CLINIC
pacienţii sunt adesea ASIMPTOMATICI – singura dovadă clinică fiind splenomegalia deşi pot fi prezente & alte manifestări ale bolilor cronice ale ficatului
HEMORAGIE VARICEALĂ
≈ 90% dintre pacienţii cu ciroză vor dezvolta varice gastroesofagiene în 10 ani – dar numai 1/3 dintre aceştia vor sângera sângerarea este mai probabil să apară în cazul varicelor de dimensiuni mari / la cei cu semne roşii la endoscopie & în bolile hepatice severe
TRATAMENT
prevenirea resângerării
măsuri profilactice pentru prevenirea primei hemoragii
n
O
tratamentul poate fi împărţit în episodul de sângerare activă
în ciuda mijloacelor terapeutice disponibile prognosticul depinde în cele din urmă de gravitatea bolii hepatice subiacente mortalitatea generală prin hemoragie variceală la 6 săptămâni este de 15-25% - ajungând la 50% la pacienţii aflaţi în clasa Child C
zi
RESUSCITARE
Re
TRATAMENTUL INIȚIAL AL SÂNGERĂRII VARICEALE ACUTE
evaluaţi pacientul puls + TA + stare de conştienţă
montaţi o linie intravenoasă centrală & obţineţi sânge pentru grup & Rh + hemoglobină + TP/INR + creatinină & electroliţi serici + biochimie hepatică + hemoculturi
restabiliţi volumul de sânge cu plasma expanderi / cu transfuzie de sânge corectarea promptă – dar nu excesivă a hipovolemiei este necesară la pacienţii cu ciroză, deoarece reflexele baroreceptorilor lor sunt diminuate. (o hemoglobină ţintă de 80 g/l este suficientă & atingerea acestui obiectiv ↓ probabilitatea resângerării precoce)
montaţi un robinet pentru ascită
monitorizaţi abstinenţa la alcool & trataţi-o cu lorazepam / oxazepam (timpul de înjumătăţire a clordiazepoxidului ↑ în boala hepatică avansată – amplificând riscul de evenimente adverse !!!)
administraţi tiamină IV
începeţi antibioterapia profilactică - aceasta tratează & previne infecţia & ↓ resângerarea precoce + mortalitatea
ENDOSCOPIE DE URGENȚĂ
endoscopia trebuie efectuată pentru a confirma diagnosticul & pentru a exclude alte cauze de sângerare (ex. ulcere gastrice / gastropatia portală hipertensivă / ectazia vasculară antrală gastrică (GAVE)) GAVE se caracterizează prin congestie gastrică cronică + eritem punctat + eroziuni gastrice – care pot contribui la realizarea unei anemii cronice gastropatia portală hipertensivă & GAVE sunt entităţi distincte tratamentul gastropatiei portale hipertensive este centrat pe ↓ presiunii portale cu beta-blocante tratamentul GAVE este endoscopic & foloseşte diverse tehnici ablative
BANDAREA VARICEALĂ (LIGATURI ELASTICE) & SCLEROTERAPIA VARICELOR ESOFAGIENE
n
ALTE MĂSURI TERAPEUTICE
O
terapia cu vasoconstrictoare este utilizată pentru a ↓ fluxul portal prin constricţie arterială splanhnică & a dovedit beneficii atunci când este utilizată în combinaţie cu tehnicile endoscopice terlipresina este singurul vasoconstrictor pentru care există dovezi că ↓ mortalitatea – doza este de 2 mg la 6 ore, reducându-se la 1 mg la 4 ore după 48 de ore dacă este necesar un regim prelungit (până la 5 zile) (* terlipresina NU trebuie administrată pacienţilor cu boală cardiacă ischemică) pacientul se poate plânge de colici abdominale / poate avea scaun / poate prezenta paloare facială din cauza vasoconstricţiei generalizate dacă hemostaza a fost realizată endoscopic - este probabil ca această terapie să NU aducă un beneficiu suplimentar, iar tratamentul trebuie redus în consecinţă somatostatina are mai puţine efecte secundare & perfuzia de 250-500 μg/oră ↓ sângerarea & este rezervată pacienţilor cu CI la terlipresină (un studiu prospectiv multicentric recent a arătat că efectele hemostatice în ziua a 5-a de tratament NU diferă semnificativ între terlipresină, somatostatină & octreotid atunci când sunt utilizate ca adjuvante pentru tratamentul endoscopic !!!)
zi
bandarea varicelor esofagiene se realizează prin montarea unei benzi elastice pe vârful endoscopului + aspirarea varicelui în interiorul endoscopului + aplicarea benzii peste varice (ligatură elastică) cu ajutorul unui mecanism de declanşare prin fir metalic 15%-20% din sângerări provin din varice gastrice – care sunt asociate cu o mortalitate mai mare (până la 40%) în aceste cazuri injectarea endoscopică de cianoacrilat este cel mai bun tratament hemostaza endoscopică se poate realiza la 80-90% dintre pacienţi ideal este ca endoscopia să fie efectuată sub anestezie generală pentru a oferi un suport adecvat pentru căile respiratorii & asistenţă intensivă în stările critice scleroterapia varicelor esofagiene prin injectare este foarte rar utilizată astăzi.
Re
Tamponamentul cu balon
tamponamentul cu balon este folosit dacă terapia endoscopică a eşuat / dacă hemoragia este masivă & exsanguinantă instrumentul obişnuit este o sondă Sengstaken-Blakemore cu 4 canale – care trebuie lăsată pe loc pentru cel mult 12 ore & extrasă în laboratorul de endoscopie imediat înainte de efectuarea endoscopiei tubul este introdus în stomac & balonul gastric umflat cu aer & apoi retras – ar trebui să fie poziţionat în apropierea joncţiunii gastro-esofagiene pentru a preveni orientarea fluxului de sânge variceal din punctul de sângerare către segmentele digestive superioare balonul esofagian trebuie umflat numai dacă sângerarea nu este controlată doar prin balonul gastric hemostaza se realizează în până la 90% din cazuri – cu toate acestea balonul poate provoca complicaţii grave cum ar fi pneumonia de aspiraţie / ruptura esofagului / ulcerarea mucoasei procedura foarte neplăcută pentru pacient un stent metalic acoperit autoexpandabil (Danis) – care are o buclă de sârmă pentru a permite îndepărtarea & care poate fi introdus oral / endoscopic poate fi plasat peste varice (acesta este eficient & are avantajele că NU afectează deglutiţia & NU poate fi îndepărtat de pacienţii necooperanţi & permite investigaţiile post-endoscopice) stentul este îndepărtat la 7 zile după introducere un studiu randomizat efectuat pe 28 de pacienţi a arătat că stenturile esofagiene pot avea o eficacitate mai mare + evenimente adverse mai puţine comparativ cu tamponada cu balon pentru controlul sângerării variceale în urma eşecului endoscopic
TRATAMENT SUPLIMENTAR AL EPISODULUI ACUT
măsuri pentru prevenirea encefalopatiei Encefalopatia portosistemică poate fi precipitată de o sângerare masivă (sângele conţine proteine) nursing acienţii necesită nursing de terapie intensivă – până când sângerarea nu s-a oprit nu se recomandă alimentaţie per os reducerea secreţiei acide gastrice ranitidina poate fi preferabilă IPP – deoarece face ca riscul de infecţie cu Clostridium difficile să fie mai mic (IPP sunt însă utilizaţi pe scară largă) & sucralfatul în doză de 1 g de 4 ori pe zi poate ↓ ulceraţiile esofagiene după terapia endoscopică
Şuntul por tosistemic transjugular intrahepatic
șuntul portosistemic transjugular intrahepatic (TIPS) este utilizat atunci când sângerarea nu poate fi controlată acut / la resângerare sub control radiologic un fir ghid este introdus din vena jugulară într-una din venele hepatice în ficat & apoi într-o ramură a venei porte dilatarea traiectului dintre vena hepatică şi ramura venoasă portă se obţine prin umflarea unui balon, ulterior pe acest traiect şi pe calea firului ghid fiind plasat un stent metalic acoperit expandabil pentru a forma un canal între circulaţia sistemică şi cea portală TIPS ↓ presiunea hepatică sinusoidală şi din vena portă prin crearea unei şuntări eficiente – dar ↑ riscul de encefalopatie portală stenoza / tromboza de stent sunt mai puţin frecvente astăzi – când se folosesc stenturi „acoperite" – spre deosebire de stenturile de „metal gol" folosite anterior colateralele care decurg din venele splenice / partale pot fi embolizate selectiv
zi
O
resângerarea survine la aproximativ 15-20% din cazuri în primele 5 zile – sursa trebuie căutată prin endoscopie & uneori ia forma ulceraţie / sau alunecării unei benzi de ligatură endoscopia trebuie efectuată o singură dată pentru a controla resângerarea dacă hemostaza nu poate fi realizată atunci va fi necesară montarea unui şunt portosistemic transjugular intrahepatic
Re
n
TRATAMENTUL RESÂNGERĂRII ACUTE
Chirurgia de urgenţă
acest lucru se realizează foarte rar – atunci când alte măsuri au eşuat se efectuează transecţia + ligaturarea vaselor de aport ale varicelor esofagiene sângerânde / se realizează un şunt portosistemic chirurgical
PREVENIREA SÂNGERĂRII VARICEALE RECURENTE (PROFILAXIA SECUNDARĂ) fără profilaxie – riscul de resângerare variceală este de 60-80% la 2 ani cu o mortalitate aproximativă de 20% pe episod MĂSURI PROFILACTICE PE TERMEN LUNG Beta-blocantele neselective
propranololul oral / carvedilolul în doze care asigură ↓ frecvenţei pulsului de repaus cu 25% ↓ presiunea portală fluxul portal este ↓ prin ↓ DC & prin blocarea receptorilor vasodilatatori β2 de la nivelul arterelor splanhnice – ceea ce are un efect vasoconstrictor ↓ semnificativă a gradientului de presiune venoasă hepatică (HVPG) este asociată cu rate foarte mici de resângerare – în special dacă valoarea este < 12 mmHg
Tratament endoscopic
ligaturile elastice repetate la intervale de 2 săptămâni duc la obliterarea varicelor – aceasta ↓ semnificativ riscul de resângerare & în cele mai multe cazuri chiar înainte ca varicele să fie complet obliterate 30%-40% din varice se refac pe an astfel încât endoscopia de urmărire trebuie efectuată la 1-3 luni după obliterare & apoi la fiecare 6-12 luni complicaţiile bandării ulceraţiile esofagiene + mediastinita + stenozele terapia combinată ↓ sângerarea comparativ cu terapia endoscopică singură – dar fără o îmbunătăţire generală a mortalităţii prin urmare o abordare pragmatică este aceea de a oferi terapie combinată celor care pot tolera beta-blocantele & ligaturile elastice ca monoterapie celor care nu tolerează această medicaţie
zi
MĂSURI PROFILACTICE (PROFILAXIE PRIMARĂ)
pacienţilor cu ciroză & varice semnificative care NU au sângerat trebuie să li se prescrie beta-blocante nonselective – acestea ↓ şansele de sângerare GI superioară cu aproximativ 50% & pot creşte supravieţuirea & sunt cost-eficiente dacă există contraindicaţii bandarea variceală este o opţiune
ASCITĂ
O
Şuntul portosistemic chirurgical este asociat cu un risc extrem de ↓ de resângerare & se utilizează dacă TIPS nu este disponibil - encefalopatia hepatică reprezintă, însă, o complicaţie semnificativă (șunturile sunt de obicei realizate printr-o anastomoză portocavă termino-laterală / o anastomoză splenorenală distală selectivă (şuntul Warren)) Procedurile de devascularizare inclusiv transecţionarea esofagiană NU produc encefalopatie & pot fi utilizate atunci când există o tromboză venoasă splanhnică Transplantul hepatic este cea mai bună opţiune atunci când funcţia hepatică este precară
ascita – conţinut de fluid în cavitatea peritoneală – este o complicaţie frecventă a cirozei câţiva factori stau la baza patogenezei sale:
Re
n
Tratamentul chirurgical
retenţia de sodiu & apă rezultă din vasodilataţia arterială periferică (secundară acţiunii oxidului nitric & peptidului natriuretic atrial & prostaglandinelor) – ceea ce determină o ↓ a volumului sanguin efectiv – această reducere activează SN simpatic + sistemul renină-angiotensină – realizând astfel retenţia de sare & apă
hipertensiunea portală exercită o presiune hidrostatică locală – ceea ce duce la ↑ producţiei hepatice & splanhnice a limfei + transsudarea lichidului în cavitatea peritoneală
scăderea albuminei serice (datorită funcţiei hepatice alterate) poate contribui în plus prin ↓ presiunii oncotice plasmatice
la pacienţii cu ascită excreţia de sodiu în urină depăşeşte rareori 5 mmol în 24 de ore (1 mmol Na = 1 mEq Na) pierderea extrarenală de sodiu ≈ 30 mmoli în 24 de ore – în aceste condiţii, un aport zilnic normal de sodiu de 120-200 mmol duce la un bilanţ ⊕ de sodiu de aproximativ 90-170 mmol în 24 de ore (echivalent cu o retenţie de lichid de 600-1300 mL)
TABLOU CLINIC
↑ circumferinţei abdominale se poate dezvolta în câteva zile / câteva săptămâni & factorii precipitanţi includ continuarea consumului excesiv de alcool + infecţia/sepsisul + dezvoltarea unui HCC + tromboza venelor splanhnice durerea abdominală uşoară + disconfortul sunt frecvente – dar dacă sunt mai severe ar trebui să ridice suspiciunea de peritonită bacteriană spontană - PBS dificultăţile în respiraţie & cele legate de alimentare însoţesc ascita sub tensiune prezenţa lichidului este confirmată clinic prin demonstrarea matităţii deplasabile în flancuri mulţi pacienţi au edeme periferice revărsatul pleural (de obicei pe partea dreaptă) poate fi găsit uneori & apare datorită pasajului ascitei prin defecte diafragmatice congenitale
INVESTIGAȚII este necesară obţinerea a 10-20 ml de fluid prin puncţie aspirativă cu scop diagnostic pentru numărătoarea celulelor un număr de neutrofile >250/mm3 este sugestiv pentru peritonita bacteriană subiacentă (de obicei spontană) coloraţia Gram + culturi
determinarea nivelului proteinelor un gradient albumină serică/ascită ↑ de >11 g/L sugerează hipertensiune portală – în timp ce un gradient ↓ de 3,5 g/zi
zi
hipoalbuminemie
n
SINDROM NEFROTIC
PROTEINURIA
proteinuria apare parţial datorită deteriorării structurale a barierei glomerulare (podocite, membrană bazală, endoteliu fenestrat şi alterării sarcinii electrice) - ceea ce permite trecerea mai multor molecule, inclusiv cu greutate moleculară mai mare fanta de filtrare dintre podocite, arhitectura podocitară normală şi pedicele podocitare interdigitante sunt esenţiale pentru a menţine o barieră împotriva pierderilor de proteine în spaţiul urinar, aşa cum este o MBG funcţională şi un endoteliul capilar sănătos (şi a incărcării sale electrice)
HIPERLIPIDEMIE
este o consecinţă a sintezei crescute de lipoproteinelor (precum apolipoproteina B, C-III lipoproteina (a)) - ca rezultat direct al nivelului ↓ de albumină plasmatică lipoproteinele cu densitate scăzută (LDL) cresc ceea ce se datorează parţial creşterii sintezei unei serin-proteaze hepatice, pro-protein-convertaza subtilisin kexină tipul 9 (PCSK9) - care determină internalizarea receptorilor LDL fracţiunile de lipoproteine cu densitate foarte scăzută (VLDL) şi/sau lipoproteinele cu densitate intermediară (IDL) cresc însă fără modificarea (sau scăderea) lipoproteinelor cu densitate crescută (HDL) (raportul LDL:HDL colesterol creşte) există, de asemenea o eliminare redusă a lipoproteinelor principale ce transportă trigliceride (chilomicroni şi VLDL), întrucât nivelele plasmatice crescute de acizi graşi liberi (FFA) induc eliberarea de proteine ANGPTL4 din ţesutul adipos, cord şi muşchii scheletici - inhibând astfel lipazele lipoproteice şi conducând în final la hipertrigliceridemie
TRATAMENT MĂSURI GENERALE
n
O
zi
tratamentul iniţial trebuie să includă restricţie dietetică de sodiu şi un diuretic de ansă (ex. furosemid sau bumetanid) pacienţii neresponsivi necesită furosemid 40-120 mg zilnic (sau mai mult), cu adăugarea amiloridului (5 mg zilnic; cu monitorizarea concentraţiei potasiului seric în mod regulat) pacienţii nefrotici pot avea dificultăţi în absorbţia diureticelor (precum şi a altor medicamente) din cauza edemului mucoasei intestinale, iar iniţial, poate fi necesară administrarea IV pacienţii au uneori status hipovolemic fiind necesară acceptarea unui grad moderat de edeme pentru a evita hipotensiunea posturală aportul normal de proteine este recomandat o dietă bogată în proteine (80-90 g proteine zilnic) creşte proteinuria şi poate fi dăunătoare pe termen lung statusul hipercoagulant predispune la tromboză venoasă atarea de hipercoagulabilitate se datorează pierderii factorilor de coagulare (ex. antitrombină) prin urină şi creşterii producţiei hepatice de fibrinogen trebuie evitat repausul prelungit la pat deoarece tromboembolismul este foarte frecvent (în special în nefropatia membranoasă) anticoagularea profilactică pe termen lung poate fi indicată - iar dacă apare tromboza venei renale, este necesară anticoagularea permanentă sepsisul este o cauză majoră de deces la pacienţii nefrotici susceptibilitatea crescută la infecţii se datorează parţial pierderii imunoglobulinelor prin urină infecţiile pneumococice sunt frecvent întâlnite iar vaccinarea anti-pneumococică ar trebui administrată - cea mai bună abordare este depistarea precoce şi tratamentul agresiv al infecţiilor, mai degrabă decât profilaxia cu antibiotice pe termen lung. anomaliile metabolismului lipidic sunt responsabile de creşterea riscului de boli cardiovasculare la pacienţii cu proteinurie tratamentul hipercolesterolemiei începe cu un inhibitor al HMG-CoA reductazei (o slatină) inhibitorii ACE şi/sau antagoniştii receptorilor angiotensinei II (ARA II) sunt indicaţi pentru proprietăţile lor antiproteinurice în toate tipurile de glomerulonefropatii, dar mai ales în sindromul nefrotic - aceste medicamente reduc proteinuria prin scăderea presiunii de filtrare capilară glomerulară (o scădere a tonusului arteriolei eferente scade presiunea capilară intraglomerulară, scăzând astfel pierderile de proteine în spaţiul urinar); tensiunea arterială şi funcţia renală trebuie monitorizate în mod regulat
MĂSURI SPECIFICE
se tratează cauza de bază a oricărei pierderi de proteine urinare
Re
CAUZE SINDROM NEFROTIC NEFROPATIE CU LEZIUNI MINIME
în nefropatia cu leziuni minime (NLM, denumită şi boală cu leziuni minime, BLM) glomerulii apar normali la microscopia optică - la microscopia electronică, se observă fuziunea proceselor podocitare, cu distrucţia citoscheletului de actină podocitară la nivel glomerular în imunofluorescenţă nu se evidenţiază nici complexe imune şi nici anticorpi anti-MBG patogeneză celulele stern CD34 imature diferenţiate (mai degrabă decât limfocitele T mature) par să fie responsabile pentru apariţia NLM - funcţia podocitelor este de asemenea afectată şi de interleukina 13 (IL-13), de producerea factorului de creştere endotelială vasculară (VEGF) şi de expresia podocitară crescută a moleculei ANGPTL4 mai multe medicamente au fost implicate în producerea NLM AINS, litiu, antibiotice (cefalosporine, rifampicină, ampicilină), bisfosfonaţi şi sulfasalazină atopia este prezentă în 30% din cazurile de NLM - iar reacţiile alergice pot declanşa sindromul nefrotic infecţiile - precum virusul hepatitei C, HIV şi tuberculoza reprezintă cauze mai rare
TABLOU CLINIC
NLM este întâlnită cel mai frecvent la copii - în special la băieţi, şi este responsabilă pentru marea majoritate a cazurilor de sindrom nefrotic în copilărie proteinuria este de obicei înalt selectivă adică prin urină se pierde albumina, dar nu şi alte proteine cu greutate moleculară mai mare precum imunoglobulinele edemul este frecvent, iar la copii este localizat predominant la nivelul feţei această patologie reprezintă 20-25% din cazurile de sindrom nefrotic la adulţi & este adesea privită ca o afecţiune care nu duce la apariţia BCR
O
zi
gestionarea simptomelor prin aplicarea măsurilor generale terapia cu corticosteroizi în doze mari, cu prednisolon 60 mg/m2 zilnic (până la maximum 80 mg/zi) pentru maxim 4-6 săptămâni, urmat de 40 mg/m2 la fiecare două zile pentru încă 4-6 săptămâni reduce proteinuria la mai mult de 95% dintre copii - ratele de răspuns la adulţi sunt semnificativ mai mici şi răspunsul poate apărea numai după mai multe luni (12 săptămâni cu terapie cortizonică zilnică şi 12 săptămâni de terapie de întreţinere în zile alternative) de asemenea, poate avea loc şi remisiuni spontane iar terapia cu corticosteroizi ar trebui în general temporizată dacă pierderea de proteine urinare nu este suficient de mare pentru a provoca hipoalbuminemie sau edeme atât la copii cât şi la adulţi, dacă remisiunea durează timp de 4 ani după terapia cu corticosteroizi, o viitoare recidivă este foarte rară 2/3 din copii prezintă recidive după terapia cu corticosteroizi şi necesită cure suplimentare de corticosteroizi – 1/3 dintre aceşti pacienţi prezintă recidivă în mod frecvent la sistarea steroizilor, astfel încât un agent de linia a doua trebuie adăugat după repetarea terapiei de inducţie cu corticosteroizi ciclosporina / tacrolimusul pot fi eficiente (cu sau fără steroizi) dar trebuie continuate pe termen lung pentru a preveni recidiva laîntreruperea tratamentului - efectul antiproteinuric al acestor inhibitori de calcineurină este atribuit în mod normal acţiunii lor imunosupresoare, dar poate rezulta şi datorită stabilizării citoscheletului de actină din podocite ciclosporina inhibă defosforilarea mediată de calcineurină a sinaptopodinei (un factor de reglare al citoscheletului de actină) şi o protejează de degradarea mediată de catepsina L aceste rezultate au subliniat rolul calcineurinei în bolile renale proteinurice
Re
n
TRATAMENT
funcţia excretorie şi precum şi nivelul seric al ciclosporinei şi a tacrolimusului trebuie monitorizate în mod regulat, deoarece ambele medicamente au potenţial nefrotoxic rituximab-ul, un anticorp monoclonal îndreptat împotriva CD20, prezent pe limfocitele B are rezultate promiţătoare în reducerea numărului de recurenţe în boala cu recăderi frecvente şi, de asemenea, minimalizează încărcarea cu imunosupresoare în boala corticodependentă ciclofosfamida 1, 5-2,0 mg/kg pe zi se administrează timp de 8-12 săptămâni împreună cu prednisolon 7,5-15 mg/zi. Aceasta creşte probabilitatea de remisiune pe termen lung pacienţii non-responsivi la steroizi pot răspunde la ciclofosfamidă la copii nu trebuie prescrise mai mult de două cure de ciclofosfamidă din cauza riscului de efecte secundare, care includ infertilitatea (azoospermie şi insuficienţă ovariană prematură) la copiii dependenţi de corticosteroizi, agentul antihelmintic levamisol 2,5 mg/kg până la maximum 150 mg, administrat în zile alternative este de asemenea util în menţinerea remisiunii – modul de acţiune al levamisolului este atribuit efectelor sale directe asupra podocitelor prin inducerea expresiei receptorului glucocorticoid (RG) şi a semnalizării RG activat în podocite
SINDROM NEFROTIC CONGENITAL
glomeruloscleroza focală şi segmentară focală (GSFS) reprezinta o leziune glomerulară sclerotică care afectează unii dintre (dar nu toţi) glomerulii şi unele (dar nu toate) segmentele ale fiecărui ghem capilar GSFS primară este o formă neobişnuită a sindromului nefrotic primar GSFS secundară arată similar la microscopia optică - cu toate că proteinuria poate fi importantă, hipoalbuminaemia este neobişnuită
O
GLOMERUOSCLEROZA FOCALĂ & SEGMENTARĂ PRIMARĂ
această boală de etiologie necunoscută se prezintă de obicei printr-o proteinurie masivă (de obicei neselectivă), hematurie, hipertensiune şi insuficienţă renală sindromul nefrotic asociat este adesea rezistent la terapia cu corticosteroizi toate grupele de vârstă pot fi afectate de obicei recidivează pe rinichiul transplantat, uneori la câteva zile după transplant, şi în special la pacienţii cu afectare renală primară agresivă
ETIOLOGIE
n
GLOMERUSCLEROZĂ FOCALĂ & SEGMENTARĂ
zi
sindromul nefrotic congenital (tip finlandez) este o boală autosomal recesivă moştenită datorată mutaţiilor în codificarea genelor pentru o proteină transmembranară, nefrina apare cu o frecvenţă de 1 la 8.200 de naşteri vii în Finlanda nefrina este un element important al fantei de filtrare, pierderea funcţionalităţii sale având ca rezultat proteinuria masivă la scurt timp după naştere tulburarea poate fi diagnosticată intrauterin - în condiţiile în care £-fetoproteina crescută în lichidul amniotic este o caracteristică frecventă această afecţiune se caracterizează printr-o progresie persistentă către boala renală terminală alte sindroame nefrotice moştenite implică mutaţii ale altor gene care codifică alte proteine podocitare, cum ar fi podocina, £-actinina-4 şi gena supresoare a tumorii Wilms sindroamele nefrotice congenitale sunt considerate a fi rezistente la corticosteroizi analiza mutaţiilor în sindromul nefrotic rezistent la steroizi (SNRS) a identificat mai mult de 30 de gene recesive sau dominante, punând în evidenţă faptul că proteinele codificate sunt esenţiale pentru funcţia glomerulară analiza mutaţiilor ar putea fi oferită tuturor persoanelor care se manifestă cu SNRS înainte de vârsta de 25 de ani, pentru diagnostic şi pentru explorarea unor posibile terapii, deoarece ar putea permite opţiuni de tratament personalizat, bazate pe cauzalitatea genetică, prin utilizarea medicinei de precizie
Re
un factor circulant de permeabilitate provoacă proteinuria; plasma de la pacienţii afectaţi creşte permeabilitatea membranei filtrante glomerulare în glomeruli izolaţi
rinichii transplantaţi în modele murine de GSFS dezvoltă leziunea, în timp ce rinichii de la şoarecii predispuşi la GSFS transplantaţi la o tulpină normală sunt protejaţi eliminarea acestui factor prin plasmafereză duce la ameliorarea tranzitorie a proteinuriei & identitatea factorului de permeabilitate rămâne necunoscută, dar date recente sugerează că citokina 1 cardiotrophin-like este un candidat probabil în GSFS iniţial s-a crezut ca receptorul solubil pentru activatorul plasminogenului asemănător urokinazei (SuPAR, soluble urokinase- like plasminogen activator receptor) ar fi implicat în patogeneza GSFS - dar dovezile experimentale şi clinice recente au arătat că este puţin probabil ca acesta sa fie factorul cauzal
MORFOPATOLOGIE
varianta cu leziunea vârfului glomerular se caracterizează într-un stadiu incipient prin scleroză segmentară la polul tubular al tuturor glomerulilor afectaţi - aceşti pacienţi au un răspuns favorabil la corticosteroizi, boala prezentând o evoluţie mai benignă
în varianta colabantă a GSFS podocitele sunt de obicei tumefiate, crescute în dimensiune şi vacuolate grosier, iar pereţii capilari colabaţi si plicaturaţi - GSFS colabantă este frecvent observată la tineri de culoare cu infecţie HIV şi este denumită şi nefropatie asociată HIV
varianta perihilară constă în scleroza perihilară şi hialinoza a mai mult de 50% din glomerulii sclerotici - se observă frecvent în GSFS secundară
varianta celulară este caracterizată prin hipercelularitate segmentară (proliferare), care determină ocluzia lumenului capilar în cel puţin un glomerul
TRATAMENT
n
O
Prednisolon 0,5-2 mg/kg pe zi este utilizat la majoritatea pacienţilor şi continuat timp de 6 luni înainte ca pacientul să fie considerat rezistent la terapie, ceea ce este frecvent Ciclosporina sau tacrolimusul pot fi eficiente în reducerea sau oprirea excreţiei urinare de proteine - recidiva după reducerea sau oprirea tratamentului este foarte frecventă, astfel încât este necesară utilizarea pe termen lung ciclofosfamida, clorambucilul sau azatioprina sunt utilizate ca terapie de linia II la adulţi - la pacienţii cu GSFS cu hipercelularitate mezangială şi leziunea vârfului glomerular, ciclofosfamida 1-1,5 mg/kg pe zi cu 60 mg prednisolon timp de 3-6 luni, urmate de prednisolon şi azatioprină, pot fi utilizate ca terapie de întreţinere aproximativ 50% dintre pacienţi progresează spre BCR terminală în decurs de 10 ani de la diagnostic, în special cei care sunt rezistenţi la terapie rata de reapariţie a acestor leziuni renale în urma transplantului renal este foarte mare, având prognostic rezervat plasmafereza sau imunoabsorbţia a fost principalul tratament al pacienţilor cu recidivă post-transplant, dar a avut rezultate modeste anticorpii anti-CD80 (abatacept), utilizaţi în reumatologie, au fost utilizaţi cu un anumit succes la pacienţii cu hiperexpresie podocitară a CD80 gel cu hormon adrenocorticotrofic (ACTH) aplicat topic a fost utilizat cu succes în cazurile refractare de GSFS post-transplant
zi
la microscopia optică se observă scleroză glomerulară segmentară, care ulterior progresează spre scleroză globală glomerulii situaţi profund la nivelul joncţiunii corticomedulare sunt primii afectaţi - aceştia pot fi rataţi la biopsia transcutanată, ceea ce duce la un diagnostic greşit denefropatie cu leziuni minime între nefropatia cu leziuni minime şi GSFS poate exista o legătură patogenică, având în vedere că o proporţie din cazurile clasificate ca având nefropatie cu leziuni minime dezvoltă BCR progresivă, ceea ce este neobişnuit microscopia electronică pune in evidenţă în primul rând fuziunea pedicelelor podocitare, uneori cu distribuţie parcelară - gradul fuziunii pedicelelor podocitare la microscopia electronică poate ajuta la diagnosticul diferenţial între GSFS primară și secundară dacă fuziunea este masivă, atât în glomerulii sclerozaţi cat şi în cei normali, este vorba cel mai probabil de GSFS primară (improbabilă când ştergerea pedicelelor podocitare este evidentă izolat la nivelul glomerulilor sclerozaţi) există 5 variante histologice ale GSFS în varianta clasică a GSFS glomerulii implicaţi prezintă segmente sclerotice dispuse în întreg glomerulul
Re
GSFS SECUNDARĂ
GSFS cu modificări glomerulare similare este considerată fenomen secundar atunci când numărul nefronilor funcţionali este redus, din orice cauză - în acest caz, GSFS reprezintă leziunea glomerulară finală, produsă ca răspuns la suprasolicitare hemodinamică glomerulară pe măsură ce nefronii devin nefuncţionali, fluxul crescut prin nefronii restanţi duce la hipertrofie, hiperfiltrare glomerulară şi hiperpresiune, cu apariţia modificărilor secundare ale GSFS este de asemenea descrisă şi ca nefropatie reziduală asocierile frecvente includ număr redus de nefroni (ex. nefrectomie, hipertensiune arterială, obezitate importantă, ischemie, nefropatia asociată siclemiei, nefropatie de reflux, nefropatie cronică de alogrefă, nefropatie lgA şi leziunile sclerotice produse de puseele de vasculită renală)
mutaţii ale genelor specifice podocitelor
virusuri - ex. HIV de tip 1, parvovirus B19, citomegalovirus, virusul Epstein-Barr şi virusul simian 40
medicamente/droguri precum heroina, toate tipurile de interferoni steroizii anabolizanţi, litiul, sirolimusul, pamidronatul şi inhibitori ai calcineurinei, ex. ciclosporina, care poate provoca, de asemenea, GSFS
mutaţiile genei APOL1 de pe cromozomul 22, varianta Gl/G2 de boală renală, la pacienţii cu ascendenţă africană (dobândită pentru a oferi protecţie împotriva tripanosomiazei africane) conferă susceptibilitate la GSFS ca răspuns la insulte precum hipertensiunea arterială, LES şi HIV
NEFROPATIE ASOCIATĂ HIV
glomerulonefrita membranoasă autoimună apare în principal la adulţi şi predominant la bărbaţi se prezintă clinic prin proteinurie asimptomatică sau sindrom nefrotic franc - hematuria microscopică, hipertensiunea şi/sau insuficienţa renală pot însoţi sindromul nefrotic ca şi în alte boli glomerulare, hipertensiunea şi un grad mai mare de insuficientă renală sunt semne de prognostic infaust în glomerulonefrita membranoasă 1/3 din pacienţi prezintă remisiune spontană sau indusă de terapie aproximativ 40% dezvoltă BCR, de obicei în asociere cu proteinurie nefrotică persistentă tinerii, femeile şi cei cu proteinurie modestă asimptomatică la momentul prezentării au prognostic favorabil
O
PATOGENEZĂ
n
GLOMERULONEFRITĂ MEMBRANOASĂ
zi
în nefropatia asociată HIV - la microscopia optică glomerulii sunt caracterizaţi prin colaps & podocitele sunt mărite în volum, hiperplazice şi vacuolate grosier, conţinând picături de absorbţie ale proteinelor, iar capilarele adiacente prezintă diferite grade de colaps şi plicaturare a pereţilor infecţia directă a podocitelor cu HIV-1 în HIVAN este asociată cu pierderea markerilor specifici podocitelor precum factorul tumoral Wilms şi sinaptopodina HIVAN se prezintă cu proteinurie de rang nefrotic, edeme şi BCR - care poate fi cu progresie rapidă terapia antiretrovirală poate determina reversibilitatea leziunilor renale, funcţia renală fiind recuperată dacă tratamentul este iniţiat precoce
Re
majoritatea pacienţilor (75%) cu glomerulopatie membranoasă idiopatică sau autoimună prezintă autoanticorpi de tip imunoglobulină G4 (lgG4) împotriva receptorului de fosfolipazei A2 (PLA2R) de tip M, un constituent glicoproteic al glomerulilor normali PLA2R este prezent în podocitele umane normale şi în depozitele imune la pacienţii cu glomerulopatie membranoasă idiopatică, indicând faptul că ar putea fi un autoantigen major în această boală - acesta este legat de antigenul leucocitar uman (HLA)-DQA1
anticorpi împotriva unui nou antigen podocitar - THSD7A au fost identificaţi în 3% din cazurile PLA2R-⊕ şi la 10% dintre pacienţii PLA2R-⊖ şi glomerulopatie membranoasă asociată unei neoplazii subiacente în glomerulonefrita membranoasă secundară unde nu sunt detectabili anticorpi anti-PLA2R sau anti-THSD7A (iar antigenul respectiv nu poate fi identificat în glomeruli), histologia glomerulară este identică cu cea observată în boala autoimună & cauzele include medicamente (ex. penicilamină, aur, AINS, probenecid, mercur, captopril)
alte boli autoimune (ex. LES, tiroidită)
infecţii (ex. hepatita B, hepatita C, schistosomiaza, Plasmodium malariae)
cancere (ex. carcinom al plămânului, colonului, stomacului, sânului şi limfom)
alte cauze (ex. sarcoidoză, siclemie)
la microscopia optică ansele capilare apar îngrosate - utilizând coloraţiile periodic acid-Schiff sau argentice (care evidentiază membrana bazală), sunt vizibile excrescenţe ale membranei bazale la microscopia electronică sunt vizibile depozite mici, electronodense, pe versantul subepitelial al pereţilor capilari, înconjurate de excrescenţe ale membranei bazale perpendiculare pe aceasta imunofluorescenţa evidenţiază depozite uniforme granulare la nivelul peretului capilar formate din antigenul PLA2R şi subclasele lgG (lgG4 este predominantă în glomerulopatia membranoasă idiopatică) - precum şi din fracţiunea C3 a complementului & târziu în evoluţie, depozitele devin complet înconjurate de membrana bazală şi sunt resorbite, ceea ce apare la microscopia optică ca o îngroşare uniformă a membranei bazale capilare
TRATAMENT
n
O
AMILOIDOZĂ
zi
1/3 sau mai mulţi dintre pacienţi vor suferi remisiuni spontane dacă sunt urmăriţi timp de cel puţin 6-12 luni, în special dacă funcţia renală este normală, anticorpii anti-PLA2R au titru redus şi proteinuria este mică în general sunt luaţi în considerare pentru iniţierea precoce a tratamentului pacienţii cu proteinurie mai importantă, cu disfuncţie renală progresivă şi un titru ridicat de anticorpi antiPLA2R toţi pacienţii trebuie să primească inhibitori ai ECA la doza maximă tolerată, anticoagulare, diuretice şi statină, dacă este indicată rituximabul, un anticorp anti-CD20 (care produce ablatia limfocitele B) este eficient în inducerea remisiunii, menţinerea sau îmbunătăţirea funcţiei renale şi reducerea proteinuriei; au fost identificate pe termen scurt puţine efecte adverse semnificative agenţii alchilanţi ciclofosfamida (1,5-2,5 mg/kg pe zi timp de 6-12 luni cu 1 mg/kg pe zi de prednisolon pe cale orală în zile alternative în primele 2 luni) şi clorambucilul {0,2 mg/kg pe zi în lunile 2, 4 şi 6, alternând cu prednisolon pe cale orală 0,4 mg/kg pe zi în lunile 1, 3 şi 5) - sunt ambii eficienţi ciclosporina sau tacrolimusul sunt utile, deşi recidiva este frecventă iar curele de tratament sunt mai lungi corticosteroizii orali nu prezintă niciun beneficiu singuri, dar pot avea beneficiu aditiv cu alte medicamente
amiloidoza reprezintă o tulburare sistemică a plierii proteinelor, în care proteinele sau fragmentele în mod normal solubile sunt depozitate extracelular, ca fibrile insolubile anormale (de obicei foi p-plisate care sunt rezistente la proteoliză), provocând disfuncţie progresivă a organelor şi deces boala poate fi dobândită sau moştenită clasificarea sa se bazează pe natura proteinelor plasmatice precursoare (cel puţin 20) care formează depozite fibrilare cele mai frecvente forme amiloidoza AL (în care proteina anormală poate fi derivată din lanţuri uşoare sau imunoglobulină) şi amiloidoza AA (în care se formează depozite din proteina serică amiloid A) - consecinţele renale sunt similare, chiar dacă caracteristicile sistemice sunt diferite
Re
FIZIOPATOLOGIE AMILOIDOZĂ AL (ASOCIATĂ LANȚURILOR UȘOARE & IMUNOGLOBULINEI)
aceasta este o discrazie a celulelor plasmatice, înrudită cu mielomul multiplu, în care celulele plasmatice clonale din măduva osoasă produc imunoglobuline amiloidogene aceasta poate fi consecinţa destabilizării lanţurilor uşoare datorită substituţiei anumitor aminoacizi în regiunea variabilă a acestora există o predominanţă clonală a lanţurilor uşoare de amiloid (AL) - fie izotipul K sau y dominant - care sunt excretate în urină (sub formă de proteină Bence Jones) - acest tip de amiloid se poate asocia cu alte tulburări limfoproliferative, precum mielomul, macroglobulinemia Waldenstriim sau limfomul non-Hodgkin & rareori apare înainte de 40 de ani tabloul clinic depinde de organele implicate - pe lângă sindromul nefrotic, inima poate fi afectată (tablou clinic de insuficienţă cardiacă), iar neuropatiile autonome şi senzoriale sunt relativ frecvente sindromul de tunel carpian cu slăbiciune şi parestezii ale mâinilor poate fi o manifestare precoce la examinare se poate observa hepatomegalie şi, rareori, splenomegalie, cardiomiopatie, polineuropatie şi echimoze macroglosia apare în aproximativ 10% din cazuri şi purpura periorbitală în 15% din cazuri
AMILOIDOZĂ SISTEMICĂ REACTIVĂ (AA SECUNDARĂ)
este datorată depozitelor formate din amiloidul seric A (SAA) o proteină de fază acută care creşte ca răspuns la stimulii inflamatori într-un mod similar cu proteina C-reactivă (PCR) prin urmare, este legată de tulburări inflamatorii cronice şi de infecţii cronice tabloul clinic depinde de natura bolii de bază tulburările inflamatorii cronice includ poliartrita reumatoidă, bolile inflamatorii intestinale şi febra mediteraneană familială netratată în ţările în curs de dezvoltare este încă asociată cu boli infecţioase precum tuberculoza, bronşiectaziile şi osteomielita & în ţările cu venituri mai ridicate, se observă adesea la utilizatorii de droguri injectabile, care pot avea abcese cutanate cronice legate de locurile de injectare pacienţii cu amiloidoză AA se prezintă deseori cu sindrom nefrotic, BCR, hepatomegalie şi splenomegalie macroglosia nu este o caracteristică, iar afectarea cardiacă este rară
O
zi
acestea sunt boli cu transmitere autosomal dominantă în care proteina muiantă formează fibrile amiloide, începând de obicei la vârstă mijlocie cea mai frecventă formă se datorează unei transtiretine mutante, cauzând amiloidoză asociată cu transtiretină (ATTR) transtiretina este o proteină tetramerică cu patru subunităţi identice - care funcţionează ca o proteină de transport pentru tiroxină şi proteina de legare a retinalului, fiind sintetizată în principal în ficat peste 80 de substituţii de aminoacizi au fost descrise - de exemplu, o substituţie comună este a valinei cu metionină poziţia în 30 (Met 30) la toate rasele, şi a reoninei cu alanină (Ala 60) la englezi şi irlandezi - aceste substituţii destabilizează proteina, care precipită după stimulare şi poate provoca sindrom nefrotic, deşi mai frecvent predomină alte probleme, inclusiv polineuropatia sau cardiomiopatia. din punct de vedere clinic neuropatia senzitivomotorie periferică şi autonomă este frecventă, cu simptome de disfuncţie autonomă, diaree şi pierdere în greutate boala renală este mai puţin prevalentă decât în cazul amiloidozei AL macroglosia NU apare afecţiunile cardiace sunt cel mai frecvent reprezentate de tulburări de conducere este posibil să existe un istoric familial de boală neurologică neidentificată alte amiloidoze sistemice ereditare includ diverse polineuropatii amiloide familiale (ex. portugheză, islandeză, olandeză) creierul este un loc comun al depunerii amiloide - deşi nu este afectat direct în nicio formă de amiloidoză sistemică dobândită
Re
n
AMILOIDOZE FAMILIALE
depozitele de amiloid intracerebral şi cerebrovascular sunt observate în Boala Alzheimer
DIAGNOSTIC
diagnosticul poate fi adesea făcut clinic atunci când caracteristicile amiloidozei sunt prezente în alte organe. imagistic rinichii sunt adesea crescuţi în dimensiune scintigrafia cu amiloid seric P (SAP) radiomarcat - o tehnică imagistică de cuantificare a depozitelor de amiloid in vivo este utilizată pentru a detecta rata de regresie sau progresie a amiloidozei într-o perioadă de timp biopsia renală este necesară în toate cazurile cu suspiciune de afectare renală - depozite eozinofilice multiple se pot vedea în mezangiu, în ansele capilare şi pereţii arteriolari, în coloraţia Roşu Congo depozitele se colorează roz, având o bi-refringenţă verde în lumină polarizată la microscopia electronică se pot vedea fibrilele caracteristice de amilod amiloidul format din lanţuri uşoare de imunoglobulină (AL amiloid) poate fi identificat prin imunohistochimie în doar 40% din cazuri, comparativ cu aproape 100% la pacienţi cu amiloidoză secundară (amiloid AA) dacă prezentarea principală a amiloidozei este cu afectare non-renală, sau dacă histologia renală nu poate fi obţinută, depozitele de amiloid pot fi puse în evidenţă în ţesuturile obţinute din rect, gingii, grăsime abdominală sau miocard în amiloidoza AL pot fi prezente paraproteinemia, lanţuri uşoare în urină, împreună cu o posibilă creştere a plasmocitelor la biopsia măduvei osoase în amiloidoza secundară sau reactivă, se identifică o boală inflamatorie de bază testarea genetică pentru amiloidoza ereditară trebuie întreprinsă acolo unde există un istoric familial relevant
NEFROPATIE DIABETICĂ
O
zi
tratamentele care reduc producţia de proteine amiloidogene pot îmbunătăţi funcţia şi supravieţuirea organelor terapia orientată spre mielom (cum ar fi bortezemibul sau rituximabul) este utilizată pentru tratarea amiloidozei AL, cu sau fără transplant de celule stem în amiloidoza AA, producţia de amiloid seric A poate fi uneori scăzută prin tratamentul condiţiei inflamatorii de bază, dar nu poate fi complet suprimată - colchicina poate fi de ajutor în febra mediteraneană familială în amiloidoza ATTR, transtiretina fiind sintetizată predominant în ficat, transplantul hepatic (determinând dispariţia proteinei muiante din sânge) este considerat terapia definitivă trebuie iniţiate măsuri renoprotectoare - la fel cum trebuie iniţiat tratamentul relevant pentru sindromul nefrotic şi insuficienţa cardiacă pe măsură ce insuficienţa renală progresează - succesul dializei sau al transplantului renal depinde de gradul de depunere a amiloidului la nivel extrarenal, în special la nivel cardiac
Re
n
TRATAMENT
boala renală diabetică este principala cauză a BCR terminală în Occident, apărând în mare parte ca o complicaţie a diabetului zaharat de tip 2 boala renală diabetică apare la aproximativ 20-30% din pacienţii cu diabet zaharat de tipul 1 sau 2 - istoria naturală este similară de la momentul debutului proteinuriei, iar leziunea histologică specifică este aceeaşi factorii de risc pentru nefropatie includ un control glicemie inadecvat, hipertensiunea, sexul masculin, etnia şi deprivarea socială
MORFOPATOLOGIE
hiperfiltrarea glomerulară (GFR creşte la >150 ml/min pe m2) şi mărirea iniţială a volumului renal apar pe măsură ce factorii vasoactivi locali cresc fluxul MBG se îngroaşă şi mezangiul se extinde epuizarea progresivă a podocitelor din bariera de filtrare (prin apoptoză sau detaşare) duce la podociturie la începutul bolii proteinuria evoluează pe măsură ce presiunile de filtrare cresc şi filtrul glomerular este compromis - mai târziu, glomeruloscleroza se dezvoltă cu prezenţa nodulilor (leziunea Kimmelstiel-Wilson) şi depozite hialine în arteriolele glomerulare expansiunea mezangială şi hialinoza se datorează parţial depozitelor de amilină (proteină amiloidă specifică insulelor beta), cu proteinurie în creştere
TRATAMENT
n
atrasentan (un antagonist selectiv al receptorului endotelinei A (ETAR) combinat cu inhibitori ai sistemului renină-angiotensină) - este în general sigur şi eficient în reducerea albuminuriei reziduale & acest lucru s-ar putea traduce în cele din urmă în rezultate renale îmbunătăţite la pacienţii cu nefropatie diabetică de tip 2, dar aceasta necesită confirmare în studii de urmărire pe termen lung
PROTEINURIE IZOLATĂ FĂRĂ HEMATURIE
O
zi
modificări ale stilului de viaţă (încetarea fumatului, atenţie la consumul de sare, pierderea în greutate şi exerciţiile fizice) sunt necesare pentru a preveni progresia oricărei complicaţii diabetice scopul unui control glicemie bun (intensiv) dacă se realizează chiar şi pentru o perioadă limitată, acesta reduce incidenţa ESKD şi a altor complicaţii microvasculare pe termen lung (aşa-numitul efect de moştenire în diabetul zaharat de tip 1 şi de tip 2) - inhibitorii SGLT2 (dapagliflozin, canagliflozin şi empagliflozin) şi agonişti ai peptidei-1 glucagon-like (GLP-1), cum ar fi liraglutida, semaglutida şi dulaglutidă (în condiţii de siguranţă în insuficienţa renală) au efecte cardioprotectoare specifice (în special insuficienţă cardiacă) şi beneficii renoprotectoare, pe lângă controlul glicemiei controlul dislipidemiei controlul tensiunii arteriale la valori 1-3 g/zi, modificări glomerulare uşoare şi funcţia renală normală pot fi trataţi cu steroizi, cu scopul de a reduce proteinuria şi a stabiliza funcţia la pacienţii cu boală progresivă cu risc crescut, cu proteinurie de >750 mg/zi şi eGFR care scade la